மாரடைப்பு
| இதயத்தசை இறப்பு | |
|---|---|
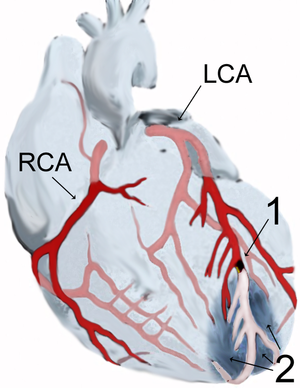 | |
| இதயத்தசை இறப்பின் விளக்கப்படம் (LCA) இடது முடியுருத் தமனியில் (1) அடைப்பு ஏற்படும்போது அதன் கீழ் உள்ள தசைப்பகுதிகள் (2) இறந்துவிடுகின்றன. | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | இதயவியல் |
| ஐ.சி.டி.-10 | I21.-I22. |
| ஐ.சி.டி.-9 | 410 |
| நோய்களின் தரவுத்தளம் | 8664 |
| மெரிசின்பிளசு | 000195 |
| ஈமெடிசின் | med/1567 emerg/327 ped/2520 |
| பேசியண்ட் ஐ.இ | மாரடைப்பு |
| ம.பா.த | D009203 |

இதயத்தின் பகுதிகளுக்குக் குருதியோட்டம் தடைப்படும்போது இதயத்திசு இறப்பு அல்லது இதயத்தசை இறப்பு (myocardial infarction) ஏற்படுகிறது. இது பெரும்பாலும் முடியுருத் தமனியில் தடையோ குறுக்கமோ ஏற்படுவதால் உண்டாகிறது. இத் தமனிகளின் சுவர்களில் கொலஸ்டிரால் போன்ற கொழுப்புப் பொருட்களும் வெள்ளைக் குருதி அணுக்களும் சேர்ந்து உட்புறத்தில் வீக்கத்தழும்பு உருவாகுவதால் தமனி குறுகிவிடுகின்றது. தமனியில் உள்ள இத்தகைய நிலை தமனிக்கூழ்மைத் தடிப்பு என அழைக்கப்படுகின்றது. இதனால் இதயத் தசைகளுக்குக் குறைந்த அளவு குருதியே செல்வதால் உயிர்வளிப் பற்றாக்குறை ஏற்படுகிறது. இந்நிலை கொண்டுள்ளவர் கடினமாய் உழைக்கும் வேளையில் அவர்களுக்கு நெஞ்சுவலி ஏற்படும். ஓய்வு எடுக்கும் போதும் நைட்ரேட்டு மாத்திரைகள் சாப்பிடும் போதும் இதய குருதியோட்டம் சீரடைந்து இந்த வலி குறையும். இதை மார்பு நெரிப்பு என்கிறோம். இந்த நிலைக்கான மருத்துவ உதவியை உரிய காலத்தில் தராவிட்டால் வீக்கத்தழும்பு வெடித்து குருதிக்குழாய்களுள் குருதி உறைந்து குழலியக்குருதியுறைமை ஏற்பட்டு நிரந்தரமான அடைப்பு உருவாகும். இந்நிலையில் குறிப்பிட்ட இதயத்தசைப் பகுதி குருதி பெறுவதை முற்றிலும் இழக்கின்றது. இதனால் இதயத் தசைகள் இறந்து விடுகின்றன. இந்த நேரத்தில் ஓய்வு எடுத்தாலும் வலி குறையாது. இத்தகைய சூழலே இதயத்தசை இறப்பு ஆகும்.
இதயத்தசை இறப்பை இதயக் கோளாறு, மாரடைப்பு போன்ற பொதுவான பெயர்களால் குறிப்பிட்டாலும் மாரடைப்பு எனப்படுவது மார்பு நெரிப்பு, இதயத்தசை இறப்பு ஆகிய இரு சூழல்களையும் பொதுவாகக் குறிப்பிடுவது வழக்கில் இருந்து வருகின்றது. இதயத்தசை ஒருவகை இழையம் (திசு) என்பதால் இதயத்திசு இறப்பு என்றும் அழைக்கிறோம். திடீர் இதய இறப்பு மற்றும் இதய நிறுத்தம் என்பன இதயத்தசை இறப்புக் காரணமாகவும் வரலாம்; இதயத்தடுப்பு, குறுநடுக்கம் போன்ற வேறு காரணங்களாலும் வரலாம்.
கடுமையான மாரடைப்பிற்கான மரபார்ந்த அறிகுறிகள்: திடீர் நெஞ்சு வலி (வழக்கமாக நெஞ்சிலிருந்து இடது கை அல்லது கழுத்தின் இடப்பாகத்திற்கும் பரவும்), மூச்சு திணறுதல், குமட்டுதல், வாந்தி, வியர்த்தல், மனக்கலக்கம் ஆகியவையாகும்[1]. பெண்கள் ஆண்களைக் காட்டிலும் குறைவான குறிப்பிடத்தக்க அறிகுறிகளை (பொதுவாக மூச்சு திணறுதல், தளர்ச்சி, செரிமானமற்ற (அஜீரண) உணர்வு, உடல் சோர்வு) ஆகியவற்றை அனுபவிக்கிறார்கள்[2]. ஏறக்குறைய கால் பங்கு மாரடைப்பு நிகழ்வுகள் நெஞ்சு வலி அல்லது மற்ற அறிகுறிகளில்லாமல் அமைதியாவே நடக்கின்றன[3].
இதயதசை பாதிப்பை கண்டறியும் சோதனைத் தேர்வுகள்: மின் இதயத்துடிப்பு வரைவு (ECG), மின் ஒலி இதய வரைவு, இதய காந்த ஒத்ததிர்வு வரைவு (MRI) மற்றும் பல்வேறு இரத்த சோதனைகள். பெரும்பாலும் உபயோகப்படுத்தும் இரத்த குறியீடுகள்: கிரியாட்டின் கைனேசு நொதியின் செயல்திறன், டுரோபோனின் அளவுகள். சந்தேகத்திற்குறிய மாரடைப்புகளில் உடனடி சிகிச்சையாக உயிர்வளி (ஆக்சிசன்) கொடுத்தல், அடிநாக்கின் கீழே நைட்ரோகிளிசரின் மாத்திரைகள் வைத்தல், ஆஸ்பிரின் ஆகியவை உபயோகப்படுத்தப்படுகின்றன[4].
உலகளாவியரீதியில் மாந்தர்களில் அதிக இறப்பை ஏற்படுத்தும் நோய்களுள் இதயத்தசை இறப்பும் முதன்மை வரிசையில் உள்ளது[5]. மாரடைப்பிற்கு முக்கியமான இடர் காரணிகளாகக் கருதப்படுபவை: ஏற்கனவே ஏற்பட்ட இதயகுழலிய நோய், முதுமை, புகைப்பிடித்தல், இரத்தத்தில் சில கொழுமியங்கள் (டிரைகிளிசரைடுகள், குறையடர்த்தி கொழுமியப் புரதங்கள்) அதிகரித்தல் மற்றும் குறைந்த அளவு உயரடர்த்தி கொழுமியப் புரதங்கள் இருப்பது, நீரிழிவு, உயர் இரத்தக் கொதிப்பு, உடல் பருமன், நாள்பட்ட சிறுநீரக நோய், இதயச்செயலிழப்பு, அதிக அளவு மது அருந்துதல், போதைப் பொருள்களை (கொகைன், மெதாம்பிடமின்) பயன்படுத்துதல், நாள்பட்ட உயர் மன இறுக்கங்கள் (உளைச்சல்கள்) [6][7].
இதயத்திற்கு ஏற்படும் பாதிப்பு, இடது இதயக்கீழறை செயல்பாட்டைத் தடுப்பதால் மூச்சுத் திணறல் ஏற்பட்டு, இடது இதயக்கீழறை செயலிழக்கிறது. இதன் விளைவாக நுரையீரலில் நீர் கோர்த்தல் ஏற்படுகின்றது. அதிக அளவு வியர்த்தல்[1], தளர்ச்சி, தலை சுற்றல், மூச்சு திணறுதல், குமட்டுதல், வாந்தி, படபடப்பு போன்றவை ஏனைய அறிகுறிகளாகும். இத்தகு அறிகுறிகள் இதய செயல் பிறழ்ச்சியின் விளைவாக நிகழும் இரத்த ஒட்ட பிறழ்வுகள் மற்றும் வலியின் விளைவாக ஏற்படும் பரிவு நரம்பு மண்டலத்திலிருந்து வரும் கேட்டக்கோல்அமைன்கள் பெருமளவு அதிகரிப்பதால் தூண்டப்படுபவையாகும்[8]. மாரடைப்பின் போது நினைவிழப்பு, திடீர் மரணம் போன்றவை நிகழும்.
வகைப்பாடு[தொகு]
இதயத்தசை இறப்பு ஏற்படும் பகுதிகளைப் பொருத்து பின்வருமாறு வகுக்கப்படுகின்றது. இவ்வகைப்பாடு தற்பொழுது பயன்பாட்டில் குறைவாகவே உள்ளது.
- சுவர்த்தடிப்பு (Transmural): பிரதான முடியுருத்தமனியில் அடைப்பு ஏற்படுவதால் உண்டாகின்றது. இந்நிலையின் போது ஒரு குறிப்பிட்ட பகுதிக்குரிய குருதி விநியோகம் முற்றிலுமே தடைப்படுவதால் பெரும்பாலும் அப்பகுதிக்குரிய இதயத்தசையின் முழுத்தடிப்பிலும் இறப்பு ஏற்படுகின்றது[9]. இது முன்புற, பிற்புற, பக்கவாட்டு, பிரிசுவர் என அமைவிடத்தைக் கொண்டு மேலும் பிரிக்கப்படுகின்றது.
- அகவிதயவடி (Subendocardial): இதயத்தின் அகப்பகுதிகளில் ஏற்படக்கூடிய இழைய இறப்பு. இது பகுதியான அடைப்பால் ஏற்படுகின்றது எனக் கருதப்படுகின்றது.
இன்றைய மருத்துவத்தில் இதய மின்வரைபை வைத்து இருவகைகளாக இதயத்தசை இறப்பு வகுக்கப்பட்டுள்ளது.
- ST உயர்வு இதயத்தசை இறப்பு (ST elevation MI (STEMI) )
- ST உயர்விலா இதயத்தசை இறப்பு (non-ST elevation MI (non-STEMI) )
அறிகுறிகள்[தொகு]
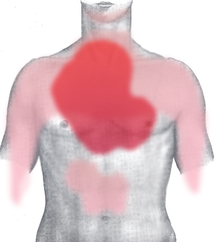

இதயம் தசைகளால் ஆனது. தசைகளின் இயக்கத்தின் மூலமே இதயத்தால் இரத்ததை உடலின் எல்லா பாகங்களுக்கும் செலுத்த முடியும். அந்த தசைகளின் இயக்கத்துக்கு இரத்த ஊட்டம் தேவை. அதைத் தருவது முடியுரு இரத்தக்குழாய்கள். இந்த குழாய்களில் ஏற்படும் அடைப்பால் இரத்த ஓட்டம் தடைப்பட்டு மாரடைப்பு வருகின்றது. நெஞ்சுவலி இதயத்தசை இறப்பின் முக்கிய உணர்குறியாகும், இது நெஞ்சை அழுத்துவது, இறுக்குவது போன்று உணரப்படும். வாந்தி, வியர்வை, மூச்சுவிடுவது கடினமாக இருத்தல் போன்றவை ஏனைய அறிகுறிகள் ஆகும். சில சந்தர்ப்பங்களில் அறிகுறிகள் ஏதும் இன்றியும் இதயத்திசு இறப்பு நிகழக்கூடும், அமைதியான இதயத்தசை இறப்பு என இது அழைக்கப்படுகின்றது[3]. மார்பு நெருக்கில் ஏற்படும் நெஞ்சுவலியைவிடத் தீவிரம் கூடியதாகவும் நீண்ட நேரம் நீடிப்பதாகவும் வலி இருக்கின்றது. சிலருக்கு மூச்சுவிடுவது கடினமாக இருத்தல் மட்டுமே உணர்குறியாக இருத்தலும் உண்டு[10]. மேலும், மாரடைப்பின் தொடக்க நிலை அறிகுறிகள் சாதரணமாக திடீரென நிகழாமல் சில நிமிடங்களுக்குள் படிப்படியாக நிகழும்[11].
நெஞ்சு வலி ஏற்படுவது (நெஞ்சு இறுக்கம், அழுத்தம், பிசைவது ஆகியன) கடுமையான மாரடைப்பிற்கு பொதுவான அறிகுறியாகும். குருதியோட்டக்குறையினால் (இரத்த குறைபாட்டினால் விளையும் உயிர்வளி குறைபாடு) நிகழும் நெஞ்சு வலியினை மார்பு நெரிப்பு (angina pectoris) என்று அழைப்பார்கள். வலியானது பெரும்பாலான நேரங்களில் நெஞ்சிலிருந்து இடது கைக்கு பரவுகின்றது. ஆனால், கீழ் தாடை, கழுத்து, வலது கை, முதுகு, மேல்வயிறு ஆகியவற்றிற்கும் (நெஞ்செரிவு போல) பரவக்கூடும். நோயாளி நெஞ்சு வலியினை, மார்பெலும்பு பகுதியை கை முட்டியால் அழுத்தி, ஓரிடப்படுத்த முயற்சிக்கும் லெவின் அறிகுறியினை இதய நெஞ்சு வலிக்கான ஊகக்குறியீடாகக் கருதப்பட்டது. ஆனால், ஒரு தொலைநோக்கு கண்காணிப்பு ஆய்வுமுறை முடிவுகள் லெவின் அறிகுறியினை ஐயமில்லாத முன்கணிப்பு மதிப்பாகக் கொள்வதைக் கேள்விகுறியாக்கி உள்ளது[12].
ஆண்களையும் இளையவர்களையும் காட்டிலும் பெண்கள் மற்றும் முதிய நோயாளிகள் அடிக்கடி இயல்பற்ற அறிகுறிகளைக் கொண்டுள்ளதைக் குறிப்பிடுகிறார்கள்[13]. பெண்கள் ஆண்களைக் காட்டிலும் அதிகமான அறிகுறிகளைக் கூறுகிறார்கள் (சராசரியாக பெண்களின் அறிகுறிகள் 2.6, ஆண்களின் அறிகுறிகள் 1.8)[13]. பெண்களில் மாரடைப்பிற்கான பொதுவான அறிகுறிகளாக மூச்சு திணறுதல், தளர்ச்சி, உடல் அசதி ஆகியவற்றைக் கூறலாம். உயிர்வளிக் குறைபாடு நிகழ்வு நடப்பதற்கு ஒரு மாத காலத்திற்கு முன்பே உடல் சோர்வு, தூக்கமின்மை, மூச்சு திணறுதல் ஆகியன அடிக்கடி நிகழும் அறிகுறிகளாகப் பதிவு செய்யப்பட்டுள்ளன. முடியுருத் தமனிக் குருதியோட்டக் குறையை நெஞ்சுவலி அறிகுறியை வைத்து மதிப்பிட்டு முன்கணிப்பது ஆண்களைக் காட்டிலும் பெண்களுக்கு குறைவாக உள்ளது[14].
தோராயமாக கால் பங்கு மாரடைப்பு நிகழ்வுகள் நெஞ்சு வலி அல்லது மற்ற அறிகுறிகளில்லாமல் அமைதியாவே நடக்கின்றன[3]. முந்தைய குறையீடு வரலாறுகளில்லாத மாரடைப்பு நேர்வுகளை பின்னர் மின் இதயத்துடிப்பு வரைவுகள், இரத்த நொதிச் சோதனைகளைக் கொண்டோ அல்லது பிரேத பரிசோதனையின் போதோ கண்டு பிடிக்க முடியும். பொதுவாக, அமைதியான மாரடைப்பு நேர்வுகள் முதியவர்களிலும், சர்க்கரை நோயாளிகளிலும் நிகழ்கிறது[15]. தானம் செய்யப்பட்ட இதயம், பெறுநரின் நரம்புத் தொகுதியால் நரம்பூட்டம் முழுமையாக்கப்படாத காரணத்தால் ஒருவேளை மாற்று இதயம் பொருத்தப்பட்ட நோயாளிகளிலும் இது போன்ற அமைதியான மாரடைப்பு நிகழ்வுகள் ஏற்படலாம்[16]. வலியினை உணரும் குறைந்தபட்ச வரம்பு வித்தியாசம், தன்னிச்சை நரம்புக் கோளாறு, உளவியல் காரணிகள் ஆகியவற்றின் காரணமாக சர்க்கரை நோயாளிகளில் மாரடைப்பிற்கான அறிகுறிகள் தெரிவதில்லை என்பதை நிகழக்கூடிய சாத்தியங்களாகக் குறிப்பிடுகிறார்கள்[15].
இதயத்திற்கு செல்லும் இரத்த ஓட்டத்தை தடுக்கும் எந்தவொரு அறிகுறித் தொகுதிகளையும் திடீர் இரத்தக்குழாய்க் கூட்டறிகுறி அல்லது கடிய முடியுருத்தமனிக் கூட்டறிகுறி என்கிறோம் (acute coronary syndrome)[17].
நெஞ்சு வலி வெவ்வேறு சந்தர்ப்பங்களில் தோன்றலாம், எனவே நெஞ்சு வலியினை உருவாக்கும் பிற பெருங்கேடுகள் பிரித்திறுதியீடுகளாகக் (differential diagnosis) கருதப்படுகின்றன: உதாரணமாக வளிமார்பக இறுக்கம் (tension pneumothorax), உணவுக்குழாய் வெடிப்பு (esophageal rupture), சுவாசப்பைப் பிறபொருள்தடுக்கை (pulmonary embolism), பெருந்தமனிக் கூறிடல் (aortic dissection), இதய உறை நீரேற்றத்தால் (pericardial effusion) உண்டாகும் இதய நெரிப்பு (cardiac tamponade) ஆகியவற்றைக் கூறலாம். இரையக உண்குழலியப் பின்னோட்ட நோய், தியேட்சின் கூட்டறிகுறி (Tietze's syndrome) முதலிய பெருங்கேடு விளைவிக்காதவற்றை பிற பிரித்திறுதியீடுகளாகக் கூறலாம்.[18].
மாரடைப்பும் இதயத்திசு இறப்பும்[தொகு]
| மாரடைப்பு (மார்பு நெரிப்பு) | இதயத்திசு இறப்பு |
|---|---|
| தற்காலிக இதய இரத்த ஓட்டத் தடை | நிரந்தரத் தடை |
| உடல் உழைப்பின் போது பொதுவாக வலி ஏற்படும் | ஓய்வின் போதும் வலி ஏற்படும் |
| பொதுவாக நெஞ்சு வலி அரை மணி நேரத்திற்கு மிகாது. | அரை மணி நேரத்திற்கும் அதிகமாகவே இருக்கும் |
| இளைப்பாறுதல், நைட்ரேட்டு மாத்திரைகள் சாப்பிடுதல் போன்றவற்றால் வலி குறைய வாய்ப்புண்டு | இவற்றால் வலி குறையாது. |
| டிரோப்போனின்-டி போன்ற வேதிப்பொருட்களின் அளவு குருதியில் கூடாது. | இதயத்தசை இறப்பைக் காட்டும் டிரோப்போனின்-டி போன்ற வேதிப்பொருட்களின் அளவு குருதியில் கூடும். |
காரணிகள்[தொகு]

மாரடைப்பு நிகழும் வீதங்கள் சாதரணமாக ஒருவரால் செய்யக்கூடிய/தாங்கிக்கொள்ளக் கூடிய உடல் தொடர்பான அல்லது உளம் தொடர்பான வேலையின் அளவைக் காட்டிலும் கடுமையானதாக இருக்கும் போது உயர்வடைகிறது, அதாவது மாரடைப்பு நிகழும் வீதங்கள் உடல் உளைச்சல் அல்லது மன இறுக்கங்களுடன் அதிக தொடர்புடையதாக உள்ளது.[19]. பொருத்தமான உடல் நலமிக்கவர்கள் கடுமையான உடற்பயிற்சி நேரத்திற்கு பின் ஓய்வின் மூலம் சாதாரண நிலைக்கு வருதல், அவர்களின் பிற இறுக்கம் தளர்ந்த காலங்களுடன் ஒப்பீடு செய்யும் போது, ஆறு மடங்கு அதிக மாரடைப்பு வீதத்துடன் தொடர்புடையதாக உள்ளது[19]. அதே நேரத்தில், உடல் நலமில்லாதவர்களுக்கு இவ்விகித மாற்றம் முப்பத்தியைந்து மடங்கு அதிகமாக உள்ளதாகக் கண்டறியப்பட்டுள்ளது[19].
கடுமையான தீவிர கிருமித் [உதாரணமாக, மார்சளிக் காய்ச்சல் (நியூமோனியா)] தொற்றுதல் மாரடைப்பைத் தூண்டுகிறது. ஆனால், கிளாமிடோபிலா நியூமோனியே (Chlamydophila pneumoniae) எனும் கிருமிக்கும் தமனித் தடிப்பிற்கும் இடையிலுள்ள தொடர்பு முரணாக (வாதத்துக்கிடமாக) உள்ளதாகக் கருதப்படுகின்றது[20]. தமனி வீக்கத்தழும்புகளில் இந்த நுண்ணுயிரி இருப்பதாக அறியப்பட்டாலும், இக்கிருமிகள் மாரடைப்பினைத் தூண்டும் காரணிகளாக இருக்கும் என்பதை உறுதியாகக் கூற தகுந்த ஆதாரங்கள் இல்லை[20]. தமனிக் கூழ்மத் தடிப்பு நோயாளிகளுக்கு நுண்ணுயிர் எதிர்ப்பிகளைக் கொண்டு சிகிச்சை அளிப்பது மாரடைப்பின் அல்லது முடியுரு இரத்தநாள நோய்களின் இடரினைக் குறைப்பதாக நிறுவப்படவில்லை[21]
காலை வேளை (முக்கியமாக ஒன்பது மணி) மாரடைப்புடன் அதிகமாக தொடர்புப்படுத்தப்பட்டுள்ளது[22][23][24]. சில ஆய்வாளர்கள் குருதிச் சிறுதட்டுக்கள் திரள்வது பொழுது ஒழுங்கியல்பையொத்து (circadian rhythm) மாறுபடுவதாக கவனித்தாலும், இது மாரடைப்பிற்கானக் காரணியாக நிறுவப்படவில்லை[25].
இடர் காரணிகள்[தொகு]
மாற்ற இயலாத காரணிகள்:
- வயது (நாற்பது வயதிற்கு மேல் பொதுவாக மாரடைப்புத் தாக்குதல் அதிகரிக்கும்) - ஆண்கள் நாற்பத்தியைந்து வயதிலும், பெண்கள் ஐம்பத்தியைந்து வயதிலும் மாரடைப்பு வருவதற்கான சார்பற்ற இடர் காரணத்தைப் பெறுகிறார்கள்; முதல்-நிலை ஆண் உறவினர் (அப்பா, சகோதரர்கள்) ஐம்பத்தியைந்து வயதிலோ அல்லது அதற்கு முன்போ முடியுருத் தமனி நோய்க்கு உட்பட்டிருந்தால், இன்னொரு சார்பற்ற இடர் காரணத்தைப் பெறுகிறார்கள்; அதேபோல, முதல்-நிலை பெண் உறவினர் (அம்மா, சகோதரிகள்) அறுபத்தியைந்து வயதிலோ அல்லது அதற்கு முன்போ முடியுருத் தமனி நோய்க்கு உட்பட்டிருந்தால், இன்னொரு சார்பற்ற இடர் காரணத்தைப் பெறுகிறார்கள்
- பாலினம் (பெண்களைக் காட்டிலும் ஆண்கள் அதிகமாக பாதிக்கப்படுகிறார்கள்[19]. ஆனால், 45 - 50 வயதுக்குமேல் ஆண்களும் பெண்களும் சமமான அளவில் பாதிக்கப்படுகிறார்கள்)
- பரம்பரையாக வரும் வாய்ப்புகள்: குருதி ஊட்டக்குறை இதய நோய் உள்ள குடும்பப் பின்னணி
மாற்ற இயலுமான காரணிகள்:
- நீரிழிவு (இன்சுலின் எதிர்ப்புத்தன்மையுடனோ அல்லது இல்லாமலோ)
- உயர் இரத்த அழுத்தம்
- அதீத எடை[26] (உடல் நிறைச் சுட்டெண் > 30 கிகி/மீ², அல்லது இடைச்சுற்றளவு அல்லது மூலைக்கை (இடை) - இடுப்பு வீதம் ஆகியவற்றைக் கொண்டு கணக்கிடப்படுகிறது).
- இரத்தத்தில் அதிக அளவு கொலஸ்டிரால் (இரத்தத்தில் அசாதாரணமான கொழுமியப்புரத அளவுகள்; குறிப்பாக, அதிக அளவு குறையடர்த்தி கொழுமியப்புரதமும், டிரைகிளிசரைடுகளும் இருப்பது; உயரடர்த்தி கொழுமியப்புரதம் அதிக அளவு இல்லாததும் காரணிகளாகும்
- புகைப்பிடித்தல் (பிறர் புகைப்பிடிக்கும்போது அடுத்தவர் ஈடுபாடிலில்லாமல் புகையை சுவாசிப்பதையும் சேர்த்து)
- மாசுள்ள காற்று[27]
- அதிகமாக மது அருந்துதல் (பலகாலம் அதிக அளவு மது அருந்துதல் மாரடைப்பிற்கான இடரினை அதிகப்படுத்துகிறது)
- இரத்தத்தில் உயர் ஹோமோசிஸ்டீன் அளவுகள்
- குறைந்த உடல் உழைப்பு / உடல் பயிற்சியின்மை
- மன அழுத்தம் (அதிக மன அழுத்த சுட்டெண் கொண்ட வேலைகளைச் செய்பவர்கள் மாரடைப்பிற்கு உட்படுவதாக அறியப்பட்டுள்ளது)
- வாழும் இடம்

மாற்ற முடியுமான இடர்க் காரணிகளை ஆரோக்கியமான வாழ்க்கை முறையைக் கடைப்பிடிப்பதன் மூலம் மாற்றியமைத்து பல மாரடைப்பு நிகழ்வுகளைத் தடுக்க முடியும். உதாரணமாக, உடற்பயிற்சி செய்வது குறைவான மாரடைப்பு இடர் அமைப்புடன் தொடர்புள்ளது[28]. மாற்ற இயலாத இடர் காரணிகளாக வயது, பாலினம், முன்பேயுள்ள மரபு சார்ந்த முன்னிணக்கம் கொண்ட (அறுபது வயதிற்கு முன்னால் ஏற்படும்) குடும்ப மாரடைப்பு வரலாறு ஆகியவற்றைக் கூறலாம்[19].
சமூகப்பொருளாதார காரணிகளான குறைந்த படிப்பறிவு, குறிப்பாக பெண்களின் தாழ்ந்த வருமானம், திருமணம் செய்யாமல் சேர்ந்து வாழும் வாழ்க்கை ஆகியவையும் மாரடைப்பு ஏற்படுவதடுவதற்கான பெரும் இடருடன் ஒட்டுறவு உள்ளதாக அறியப்பட்டுள்ளது[29]. மாரடைப்புடன் தொடர்புள்ள பல காரணிகளும், முக்கியமாக பிற காரணிகள் மூலமாக இடரினைத் தூண்டுகின்றன என்று அறிந்து கொள்ளுவது நோய்தோன்றுவழி ஆய்வு முடிவுகளைப் புரிந்துகொள்ள உதவும். உதாரணமாக படிப்பறிவின் தாக்கம், பகுதியாக வருமானம், திருமண நிலையைப் பொறுத்தது அமைகின்றது எனலாம்[29].
வாய்வழி கூட்டு கருத்தடை மாத்திரைகளை உட்கொள்ளும் பெண்கள் பிற காரணிகள் இருக்கும்போது (உதாரணமாக புகைப்பிடித்தல்) மாரடைப்பிற்கு மிதமான உயர் இடரினை எதிர் கொள்கிறார்கள்[30].
தமனி வீக்கத் தழும்புகள் உருவாகும் முறைமையில் அழற்சி ஒரு முக்கிய பங்கினை வகிக்கின்றது[31]. அழற்சி உடலில் உள்ளதா என்பதைக் கணிப்பதற்கு சி-வினைபுரிப்புரத (CRP; சி.ஆர்.பி) அளவுகள் உணர்திறன் மிக்க ஆனால் திட்டவட்டமில்லாத உயிரிக் குறியீடாகும். குறிப்பாக, அதிக உணர்திறன் மிக்க சோதனைகள் மூலம் கணிக்கப்பட்ட இரத்த சி.ஆர்.பி உயரளவுகள், மாரடைப்பு, பக்கவாதம், சர்க்கரைநோய் ஆகியவற்றிற்கான இடர் ஊகத்தினைச் சிறப்பாகக் கூற முடியும்[31]. மேலும், சில மருந்துகள் சி.ஆர்.பி அளவுகளைக் குறைக்கும் தன்மைக் கொண்டதையும் கவனத்தில் கொள்ள வேண்டும்[31]. அதிக உணர்திறன் மிக்க சி.ஆர்.பி சோதனைகளைக் கொண்டு பொது மக்களை மாரடைப்பு நோய்காக சோதனைச் செய்வது பொதுவாக அறிவுறுத்தப்படவில்லை. ஆனால், மருத்துவரின் ஆலோசனையின் பேரில் மாரடைப்பிற்கான பிற காரணிகள் உள்ள அல்லது ஏற்கனவே இதய குழலிய நோயுள்ள நோயாளிகளில் விருப்பத்தேர்வாக உபயோகப்படுத்தலாம்[32]. என்றாலும், தமனித் தடிப்பில் சி-வினைபுரிப்புரதம் நேரடியாக பங்கேற்கிறதா, இல்லையா என்பதை இன்னமும் அறுதியிட்டுக் கூற முடியவில்லை[31].
மிகச் சாதாரணமாகக் காணப்படும் பல்புறத்திசு அழற்சி (periodontitis) மாரடைப்புடன் தொடர்புபடுத்தப்படுவதால், பொதுச் சுகாதாரத்திற்கு இதனால் மிகப்பெரும் விளைவுகள் ஏற்படும்[33]. பல்புறத்திசு அழற்சியினை உருவாக்கும் பாக்டீரியாக்களுக்கு எதிரான எதிர்ப்பிகளின் அளவுகள் மாரடைப்பு நோயாளிகளில் அதிகமாக உள்ளதாக ஊனீர் ஆய்வுகளில் கண்டறியப்பட்டுள்ளது[34]. பல்புறத்திசு அழற்சி இரத்தத்தில் சி.ஆர்.பி, நாரீனி (இரத்த உறைவி), உயிரணு தொடர்பி/செயலூக்கிகள் (சைடோகைன்கள்) அளவுகளை அதிகரிக்கிறது;[35] இங்ஙனம், பல்புறத்திசு அழற்சியானது பிற காரணிகள் மூலம் மாரடைப்பின் மீதான அதன் விளைவுகளை தூண்டலாம்[36]. பல்புறத்திசு பாக்டீரியாக்கள் இரத்தவட்டுகள் திரள்வதையும், நுரை செல்கள் உருவாவதையும் ஊக்குவிப்பதாக விலங்குகளைப் பயன்படுத்தி செய்யப்பட்ட ஆய்வு முடிவுகள் அறிவுறுத்துகின்றன[37][38]. குறிப்பிட்ட பல்புறத்திசு பாக்டீரியாவின் பங்கு அறிவுறுத்தப்பட்டாலும், இது இன்னும் உறுதியாக நிரூபிக்கப்பட வேண்டும் [39]. ஃபுளு காய்ச்சல் (இன்ஃபுளுவென்சா) கடுமையான மாரடைப்பைத் தூண்டலாம் என்பதற்கான சில ஆதாரங்கள் உள்ளன[40].
வழுக்கைத்தலை, தலைமுடி நரைத்தல் (இளநரை), நேரெதிரான காது மடல் மடிப்பு (ஃபிரான்க் குறியீடு)[41]) மற்றும் பிற சாத்தியமான தோல் சிறப்பியல்புகள் மாரடைப்பிற்கு சார்பற்ற இடர் காரணிகளாகக் கூறப்படுகிறது[42]. என்றாலும், இவற்றின் பங்கு வாதத்திற்குரியதே; இந்த அறிகுறிகளின் பொதுவான அடித்தளம் மற்றும் மாரடைப்பிற்கான இடர் ஆகியன மரபியல் சார்ந்தவையாகும் [43].
தமனித் தடிப்பு முளைகள் உருவாகும் முறைமையில் இன்னொரு பங்கு கால்சியப் பதிவுகளுக்கு உரியதாகும். உள்ளுறுப்பு வெட்டுமுக கதிர்ப்படப்பதிவுகளின் (CT scan) மூலம் முடியுருவான தமனிகளில் உள்ள கால்சியப் பதிவுகளைக் கண்டுபிடிக்கலாம். மரபார்ந்த இடர் காரணிகளுக்கும் மேலான முன்கணிப்பு மதிப்புகளை முடியுருவான தமனி கால்சிய அளவுகள் கொடுக்க முடியும் என்பதைப் பல ஆய்வுகள் தெரிவிக்கின்றன[44][45][46].
ஐரோப்பிய இதயவியல் குழுமமும், ஐரோப்பிய இதயக் குழலிய நோய் தடுப்பு மற்றும் புனர்வாழ்வு மையமும் இணைந்து ஐரோப்பாவில் மாரடைப்பிற்கும் பக்கவாதத்திற்கும் காரணமான இடர் காரணிகளை முன்கணிப்பு மற்றும் மேலாண்மை செய்ய இதய மதிப்பீடு (Heart Score) என்னும் ஊடாடும் நிரலை (கருவியினை) உருவாக்கி உள்ளார்கள். இந்த இதய மதிப்பீடு நிரல் மருத்துவர்கள் தனிநபர் அளவில் (தனிப்பட்ட முறையில்) இதயக் குழலிய நோய் வருவதற்கான இடரினைக் குறைப்பதைத் தன்னிலைப்படுத்துவதற்கு உதவுகிறது. பன்னிரண்டு மொழிகளில் இதய மதிப்பீடு நிரல் இணையத்திலும், சாளர (பி.சி) பதிப்பிலும் உள்ளது[47].
நோயியல்[தொகு]

கடிய முடியுருத்தமனிக் கூட்டறிகுறியின் கீழ் கடிய இதயத்தசை இறப்பு இரண்டுவகையாகப் பிரிக்கப்பட்டுள்ளது: ST உயர்வு இதயத்தசை இறப்பு, ST உயர்விலா இதயத்தசை இறப்பு. முடியுருத்தமனியில் ஏற்படும் தமனிக்கூழ்மைத் தடிப்பு வெடித்து குருதிக்குழாய்களுள் குருதி உறைந்து குழலியக்குருதியுறைமை ஏற்பட்டு நிரந்தரமான அடைப்பு ஏற்படும் பட்சத்தில் இதயத்தசை இறப்பு ஏற்படுகின்றது. தமனிக்கூழ்மைத் தடிப்பு பெரிதாக உருவாக எடுக்கும் கால அளவு பல வருடக்கணக்கில் அடங்குகின்றது, கொலஸ்ட்ரால் போன்றவை தமனியின் உட்புறத்தில் படிவது படிப்படியாக நிகழும் ஒரு செயன்முறை ஆகும்.
கடிய இதயத்தசை இறப்பு எனப்படும் போது ஒரு குறிப்பிட்ட இதயத்தசைப்பகுதி இறப்பதை உணர்த்துகின்றது. முடியுருத்தமனியின் அடைப்பால் அது குருதியை வழங்கும் குறிப்பிட்ட பகுதி குருதியைப் பெறுவதை இழக்கின்றது. முடியுருத்தமனியின் முதன்மைக் கிளையில் அடைப்பு ஏற்படும்போது பெரும்பாலான இதயத் தசைப் பகுதி இறக்கின்றது.
மாரடைப்பின் பின்னர் இறந்த தசைப்பகுதி மீண்டும் உயிர்ப்படையமுடியாது. எனவே அப்பகுதி மின் கணத்தாக்கத்தைக் கடத்துவது குறைகின்றது; தனது தொழிற்பாட்டை இழக்கின்றது; இதனால் இதயம் துடிப்பதில் (சுருங்கி விரிவதில்) பாதிப்பு ஏற்படுகின்றது; இதய இலயமின்மை உருவாகுகின்றது, இதனால் ஏற்படும் ஒழுங்கற்ற இதயத்துடிப்பு புதிய சிக்கலை உருவாக்குகின்றது.
திடீர் இரத்தக்குழாய்க் கூட்டறிகுறி[தொகு]
திடீர் இரத்தக்குழாய்க் கூட்டறிகுறி அல்லது கடிய முடியுருத்தமனிக் கூட்டறிகுறி என்பது நிலையற்ற மார்பு நெரிப்பு (unstable angina), ST உயர்வு இதயத்தசை இறப்பு, ST உயர்விலா இதயத்தசை இறப்பு ஆகியவற்றை உள்ளடக்கியது. இதயத்திசு இறப்பு என்றாலே பெரும்பாலான வேளைகளில் இதய மின்துடிப்புப் பதிவியில் ST உயர்ந்து இருக்கும். ஆனால் நிலையற்ற மார்பு நெறிப்பில் ST உயர்வு காணப்படாது. இரண்டு வகை இதயத்திசு இறப்பிலும் நெஞ்சு வலி காணப்பட்டாலும் இரண்டையும் வேறுபடுத்தி அறிய வேண்டியது மிகவும் அவசியம். ஏனெனில் இவ்விரண்டு நிலைகளும் ஒன்றுக்கொன்று முற்றிலும் வேறுபட்ட வகையில் மருத்துவமளிக்கப்பட வேண்டியவை.
| நிலையற்ற மார்பு நெரிப்பு (UA - unstable angina) / ST உயர்விலா இதயத் திசு இறப்பு (NSTEMI - Non ST Elevation MI) | ST உயர்வு இதயத் திசு இறப்பு (STEMI - ST Elevation MI) |
|---|---|
| குழலியக்குருதியுறைமையால் முழுமையாகக் குருதிக்குழாய் அடைக்கப்படாது. | குருதிக்குழாய் முற்றிலும் அடைக்கப்பட்டுவிடும்[48]. |
| ஓய்வில் ஏற்படும் வலி அல்லது உடலுழைப்பில் உண்டாகும் மாரடைப்பு மோசமாதல் அல்லது சாதாரண உடலுழைப்பின் போது கூட ஏற்படும் மிக மோசமான வலி | ஓய்வில் ஏற்படும் நெஞ்சு வலியும் அதைத் தொடர்ந்த இதயத் தசை இறப்பும் |
| ST உயர்வு காணப்படாது, டிரோப்போனின் உயர்வு நிலையற்ற மார்பு நெறிப்பில் காணப்படாது. ST உயர்விலா இதயத் திசு இறப்பில் காணப்படும்.[49]. | ST உயர்வு, டிரோப்போனின் உயர்வு காணப்படும் |
| குருதி நார்க்கரைப்பான்கள் ( fibrinolytics) வகை சேர்ந்த இரத்தக்கட்டி கரைப்பான்கள் தரப்படக்கூடாது. | குருதி நார்க்கரைப்பான்கள் தரப்பட வேண்டும். |
அறுதியிடல்[தொகு]
நோயாளியின் முறைப்பாடுகள், நிலையை வைத்து முதன் முதலில் கணிக்கலாம். மின்னிதய வரைவு, இதய வேதிச்சுட்டிகள் (cardiac markers), முடியுருத்தமனிக் குழல் வரைபடம் என்பன அறுதியிடலை உறுதிப்படுத்துகின்றன.
தவிர்க்கும் வழிகள்[தொகு]
மாரடைப்பு வராமல் தவிர்ப்பதற்கு அல்லது ஏற்கனவே வந்தோரில் மீண்டும் வராமல் தவிர்ப்பதற்கு பல உடல்நல நடைமுறைகளைப் பேணுதல் அவசியமாகின்றது. வாழ்முறைகளை மாற்றி அமைத்தல் மிகவும் முக்கியமானதொன்றாகும். புகைப்பிடிப்போர் அவற்றை அறவே நிறுத்துதல், ஒழுங்காக உடற்பயிற்சி செய்தல், உணவுவகைகளை மாற்றி அமைத்தல், மிதமிஞ்சிய மதுபானம் அருந்துதல் தவிர்த்தல் என்பன கடைப்பிடிக்கவேண்டியனவாகும்.
- நீரிழிவு நோய் உடையவர்கள் சர்க்கரையின் அளவை கட்டுப்பாட்டுக்குள் வைப்பது.
சரியான சர்க்கரையின் அளவு: சாப்பிடுவதற்கு முன்பு: 70 லிருந்து 110 மி.கி/ டெ. லி வரை சாப்பிட்ட இரண்டு மணிகளுக்குப்பிறகு: 100 லிருந்து 140 மி.கி/ டெ. லி வரை
- இரத்த கொதிப்பு உள்ளவர்கள் இரத்த அழுத்தத்தை கட்டுப்பாட்டுக்குள் வைப்பது.
சரியான இரத்த அழுத்தத்தின் அளவு: 120/ 80 மிமி/ பாதரசம்
- அதிக எடை உள்ளவராயின் உடல் எடையை குறைப்பு.
ஏறக்குறைய சரியான எடை= உயரம் (செண்டி மீட்டரில்) – 100
- கொழுப்பு சத்தின் அளவை கட்டுப்பாட்டுக்குள் வைக்க வேண்டும்.
மொத்த கொழுப்பின் அளவு 200 ம் குறைவாக இருப்பது நல்லது கெட்டகொழுப்பின் (குறையடர்த்தி கொழுமியப்புரதம்; LDL) அளவு 130 ம் குறைவாக இருப்பது நல்லது நல்ல கொழுப்பின் (உயரடர்த்தி கொழுமியப்புரதம்; HDL) அளவு 35 க்கு மேல் இருப்பது நல்லது
- புகைப்பிடித்தலை அறவே நிறுத்தி விட வேண்டும்
புகைப்பதை விடுவதுடன் மற்றவர் விடும் புகையை சுவாசிப்பதையும் தவிர்க்க வேண்டும்
- மன அழுத்தத்தை கட்டுப்பாட்டுக்குள் வைக்க வேண்டும்.
மன அழுத்தத்தை முழுமையாக கட்டுப்படுத்த முடியாவிட்டாலும் இவைகளில் சிலவற்றை பயில வேண்டும் - யோகா, தியானம், இசை, சிரிப்பு பயிற்சி மற்றும் நண்பர்கள்
- தினமும் உடற்பயிற்சி மற்றும் நடை பயிற்சிகளை மேற்கொள்வது
உடற்பயிற்சிகள் தொடங்கும் வயது: 2. இன்றைய குழந்தைகள் கணினி, தொலைக்காட்சி பெட்டி முன் அமரும் நேரத்தை விட விளையாடும் நேரம் மிக மிகக்குறைவு. பெற்றோர்கள் தங்கள் குழந்தைகளை விளையாட செய்யவேண்டும். சிறார்கள் கொழு கொழு என்று இருப்பது நல்லதல்ல. தினமும் குறைந்தது அரை மணி முதல் ஒரு மணி நேரம் வரை உடல் பயிற்சி மற்றும் வேகமான நடை பயிற்சிகளை (அல்லது மெதுவாக ஓடுதல்/ நீந்துதல்/ மிதி வண்டிப்பயிற்சி) மேற்கொள்ளவேண்டும்.
- சமச்சீரான / நல்ல ஆரோக்கியமான உணவுமுறைகள்
உணவை மருந்தை போல் சாப்பிட்டால் பின்னாளில் மருந்தை உணவாக சாப்பிடவேண்டியது இல்லை. கொழுப்பு குறைந்த, உப்பு குறைந்த, எண்ணெய் குறைந்த, பழங்கள் நிறைந்த, பச்சை காய்கறிகள் நிறைந்த உணவே ஆரோக்கியமானது. மஞ்சள் கரு இல்லாத முட்டை, [சான்று தேவை] வேகவைத்த மீன், தோல் உரித்த கோழி அவ்வப்போது சேர்த்துக்கொள்ளலாம். மேலும் 30 வயதுக்கு மேற்பட்டவர்கள் ஆண்டுக்கு ஒருமுறையாவது முழு உடல் பரிசோதனை செய்துகொள்வது நல்லது.
ஒருதடவை மாரடைப்பு வந்தோர் மீண்டும் மாரடைப்போ அல்லது அவற்றுடன் தொடர்புடையதாக இதயத் தேக்கச் செயலிழப்போ வராதிருக்க மருந்து, மாத்திரைகள் போன்றவற்றை நீண்டகாலத்துக்குப் பயன்படுத்தத் தொடங்குவதுண்டு. இம்மருந்துகளுக்கு ஒவ்வா விளைவுகள் பக்க விளைவுகள் குறிப்பிட்ட நபருக்கு இல்லாதவிடத்து, அவற்றைப் பயன்படுத்தத் தொடங்கலாம்:[50][51]
- குருதிச்சிறுதட்டெதிர் மாத்திரை: அசுப்பிரின் அல்லது/மற்றும் குளோபிடோக்ரெல் (clopidogrel) போன்றவை தமனி வீக்கத்தழும்பு உடைந்து குருதி வெளியேறி பின்னர் அவை உறைவதைத் தடுக்க உதவுகின்றன. குளோபிடோக்ரெலை விட அசுப்பிரின் மலிவானதாக உள்ளது, பொதுவாக அசுப்பிரினே பயன்படுத்தப்படுவதுண்டு, ஆனால் அசுபிரினுக்கு ஒவ்வாமை இருந்தால் குளோபிடோக்ரெல் பயன்படுத்தலாம், எனினும் இவை இரண்டுமே சேர்த்துப் பயன்படுத்துவது மிகவும் சிறந்த குருதி உறைதலுக்கு எதிரான விளைவைத் தரும், ஆனால் இவற்றால் குருதிப்போக்கு ஏற்படக்கூடிய தீவிளைவு உண்டு என்பதும் கவனிக்கவேண்டியது.[52]
- பீட்டா தடுப்பிகள்
- அங்கியோடென்சின் மாற்றும் நொதிய நிரோதிகள் (ACE inhibitors)
- இசுடட்டின் (Statin)
மருத்துவம்[தொகு]
வலி நீக்கல் வலி பரிவு (sympathetic) நரம்பு மண்டலத்தைத் தூண்டி இதயத் துடிப்பை அதிகரிக்கும். இதனால் ஏற்கனவே செயல் இழந்த நிலையில் உள்ள இதயம் மேலும் செயலிழக்கும். எரிகிற தீயில் எண்ணெய் ஊற்றுவது போன்றது இந்த வலி. எனவே வலியை உடனடியாகப் போக்க வேண்டும். சாதாரண வலி நீக்கிகள் எல்லாம் இந்த வலிக்கு பயன்படுத்தக் கூடாது. வலியைப் போக்க மார்ஃபின் சல்ஃபேட்டு 5 முதல் 10 மில்லிகிராம் சிரை வழியாய்த் தரப்பட வேண்டும். இதயத் திசு இறப்பால் பாதிக்கபட்டோருக்கு ஒரு போதும் தசையுள் (intra muscular)மருந்து செலுத்தக் கூடாது. பின்னர் இரத்தக் கட்டி கரைப்பான்களைத் தரும் போது ஊசி போட்ட இடத்தில் இரத்தக் கசிவு ஏற்பட்டு வீங்கிக் கொள்ளும்.
மாரடைப்பு நோய் அறிகுறியுள்ள நோயாளிகள் அதிவிரைவில் போதிய வசதிகள் உள்ள மருத்துவமனையில் அனுமதிக்கப்படவேண்டும். நோயாளியின் இதயத்துடிப்பு தொடர்ச்சியாக கண்காணிக்கப்படவேண்டும். ஏனெனில் மாரடைப்பு ஏற்பட்டு முதல் ஓரிரு மணி நேரத்தில் இதயம் தாறுமாறாக துடிக்கும் வாய்ப்பு உள்ளது. அச்சமயம் உடனடியாக மின்னதிர்வு சிகிச்சை அளிப்பதே உயிரைக்காக்க ஒரே வழியாகும்
மூச்சுத்திணறல் ஏற்பட்டால் நோயாளிக்கு ஆக்ஸிஜென் அளிக்கப்படவேண்டும்.
ஆஸ்பிரின் மாத்திரை 325 மிகி, குலோபிடோக்ரேல் மாத்திரை 300 மிகி மற்றும் ஸ்டேடின் மாத்திரை 80 மிகி அளிக்கப்படவேண்டும்.
கேத்தீட்டரைசேஷன் லேப் வசதிகள் உள்ள மருத்துவமனை அருகில் இருப்பின் பிரைமரி ஆஞ்சியோபிளாஸ்டி சிகிச்சை மேற்கொள்ளப்படவேண்டும். இம்முறையில் உடனடியாக ஆஞ்சியோகிராம் பரிசோதனை செய்யப்பட்டு, இதய அடைப்பு ஸ்டென்ட் பொருத்தி நீக்கப்படுகிறது.
கேத் லேப் வசதிகள் இல்லையெனில், இதய அடைப்பை கரைக்கக்கூடிய பைப்ரினோலைடிக்ஸ் மருந்து கொடுக்கப்படலாம்.
ஆராய்ச்சி[தொகு]
ஆண்கள் இரத்த தானம் செய்வது இதயத்திசு இறப்பைக் குறைக்கும் என்று சொல்லப்படுகிறது[53]. ஆனால், இத்தொடர்பு உறுதிப்படுத்தப்படவில்லை.
தங்களுடைய எலும்பு மஜ்ஜை இதயத் தமனிகளுக்குள் செலுத்தப்பட்டு குருத்தணு சிகிச்சை பெற்றோர் இதயத்திசு இறப்புக்குப் பின் முன்னேற்றம் பெறுவதாய் ஆராயப்பட்டுள்ளது. உயிரிப்பொருட்களைப் பயன்படுத்தி சிகிச்சை அளிப்பதற்கான ஆய்வுகள் அனைத்தும் [54] ஆரம்ப நிலையிலேயே உள்ளன.
குறிப்புகள்:[தொகு]
- மருத்துவர். டீன் ஓர்நிஷ அவர்களின் உலக புகழ் பெற்ற புத்தகம் (Dr. Dean Ornish's Program for Reversing Heart Disease: The Only System Scientifically Proven to Reverse Heart Disease Without Drugs or Surgery)
- புத்தகம்:Preventive cardiology: a practical approach By Nathan D. Wong, Henry Richard Black, Julius M. Gardin
- புத்தகம்: Cardiovascular Prevention and Rehabilitation By Joep Perk, Peter Mathes, Helmut Gohlke, Catherine Monpère, Irene Hellemans
- புத்தகம்:Cardiac Rehabilitation By William Kraus, Steven J. Keteyian
- இந்தியா, அமெரிக்க மற்றும் பிரித்தானிய இதய மையத்தின் வலைப் பின்னல்கள் (www.healthy-india.org/preventheart.asp/www.americanheart.org / www.bhf.org.uk/ http://www.nhlbi.nih.gov/health/dci/Diseases/HeartAttack/HeartAttack_Prevention.html)
- Evidence based studies: PubMed journal: (e.g Intensive lifestyle changes for reversal of coronary heart disease.Ornish D, Scherwitz LW, Billings JH, Brown SE, Gould KL, Merritt TA, Sparler S, Armstrong WT, Ports TA, Kirkeeide RL, Hogeboom C, Brand RJ.Department of Medicine, California Pacific Medical Center, San Francisco, USA. DeanOrnish@aol.com)
உசாத்துணைகள்[தொகு]
- ↑ 1.0 1.1 Mallinson, T (2010). "Myocardial Infarction". Focus on First Aid (15): 15. http://www.focusonfirstaid.co.uk/Magazine/issue15/index.aspx. பார்த்த நாள்: 2010-06-08.
- ↑ Kosuge, M; Kimura K, Ishikawa T et al. (March 2006). "Differences between men and women in terms of clinical features of ST-segment elevation acute myocardial infarction". Circulation Journal 70 (3): 222–226. doi:10.1253/circj.70.222. பப்மெட்:16501283. http://www.jstage.jst.go.jp/article/circj/70/3/222/_pdf. பார்த்த நாள்: 2008-05-31.
- ↑ 3.0 3.1 3.2 Kannel WB. (1986). "Silent myocardial ischemia and infarction: insights from the Framingham Study". Cardiol Clin 4 (4): 583–91. பப்மெட்:3779719. https://archive.org/details/sim_cardiology-clinics_1986-11_4_4/page/583.
- ↑ Erhardt L, Herlitz J, Bossaert L, et al. (2002). "Task force on the management of chest pain" (PDF). Eur. Heart J. 23 (15): 1153–76. doi:10.1053/euhj.2002.3194. பப்மெட்:12206127. http://eurheartj.oxfordjournals.org/cgi/reprint/23/15/1153.
- ↑ Robert Beaglehole, et al. (2004) (PDF). The World Health Report 2004 – Changing History. உலக சுகாதார அமைப்பு. பக். 120–4. பன்னாட்டுத் தரப்புத்தக எண்:92-4-156265-X. http://www.who.int/entity/whr/2004/en/report04_en.pdf.
- ↑ Bax L, Algra A, Mali WP, Edlinger M, Beutler JJ, van der Graaf Y (2008). "Renal function as a risk indicator for cardiovascular events in 3216 patients with manifest arterial disease". Atherosclerosis 200 (1): 184–90. doi:10.1016/j.atherosclerosis.2007.12.006. பப்மெட்:18241872. http://linkinghub.elsevier.com/retrieve/pii/S0021-9150(07)00768-X.
- ↑ Pearte CA, Furberg CD, O'Meara ES, et al. (2006). "Characteristics and baseline clinical predictors of future fatal versus nonfatal coronary heart disease events in older adults: the Cardiovascular Health Study". Circulation 113 (18): 2177–85. doi:10.1161/CIRCULATIONAHA.105.610352. பப்மெட்:16651468. http://circ.ahajournals.org/cgi/content/full/113/18/2177.
- ↑ Little RA, Frayn KN, Randall PE, et al. (1986). "Plasma catecholamines in the acute phase of the response to myocardial infarction". Arch Emerg Med 3 (1): 20–7. பப்மெட்:3524599.
- ↑ VINAY KUMAR, ABUL K. ABBAS (2010). Robbins and Cotran Pathologic Basis of Disease. Saunders, an imprint of Elsevier Inc. பன்னாட்டுத் தரப்புத்தக எண்:978-0-8089-2402-9.
- ↑ Nicki R. Colledge, BSc, FRCP(Ed), Brian R. Walker, BSc, MD, FRCP(Ed) and Stuart H. Ralston, MD, FRCP, FMedSci, FRSE (2010). davidson's principles and practice of medicine. Churchill Livingstone. பன்னாட்டுத் தரப்புத்தக எண்:978-0-7020-3085-7.
- ↑ National Heart, Lung and Blood Institute. Heart Attack Warning Signs. Retrieved November 22, 2006.
- ↑ Marcus GM, Cohen J, Varosy PD, et al. (2007). "The utility of gestures in patients with chest discomfort". Am. J. Med. 120 (1): 83–9. doi:10.1016/j.amjmed.2006.05.045. பப்மெட்:17208083. http://linkinghub.elsevier.com/retrieve/pii/S0002-9343(06)00668-1.
- ↑ 13.0 13.1 Canto JG, Goldberg RJ, Hand MM, et al. (December 2007). "Symptom presentation of women with acute coronary syndromes: myth vs reality". Arch. Intern. Med. 167 (22): 2405–13. doi:10.1001/archinte.167.22.2405. பப்மெட்:18071161. http://archinte.ama-assn.org/cgi/pmidlookup?view=long&pmid=18071161.[தொடர்பிழந்த இணைப்பு]
- ↑ McSweeney JC, Cody M, O'Sullivan P, Elberson K, Moser DK, Garvin BJ (2003). "Women's early warning symptoms of acute myocardial infarction". Circulation 108 (21): 2619–23. doi:10.1161/01.CIR.0000097116.29625.7C. பப்மெட்:14597589.
- ↑ 15.0 15.1 Davis TM, Fortun P, Mulder J, Davis WA, Bruce DG (2004). "Silent myocardial infarction and its prognosis in a community-based cohort of Type 2 diabetic patients: the Fremantle Diabetes Study". Diabetologia 47 (3): 395–9. doi:10.1007/s00125-004-1344-4. பப்மெட்:14963648.
- ↑ Rubin's Pathology — Clinicopathological Foundations of Medicine. Maryland: Lippincott Williams & Wilkins. 2001. பக். 549. பன்னாட்டுத் தரப்புத்தக எண்:0-7817-4733-3.
- ↑ http://www.heart.org/HEARTORG/Conditions/HeartAttack/AboutHeartAttacks/Acute-Coronary-Syndrome_UCM_428752_Article.jsp#.T1HskxzCqYk. American Heart Association. Retrieved March 03, 2012.
- ↑ Boie ET (2005). "Initial evaluation of chest pain". Emerg. Med. Clin. North Am. 23 (4): 937–57. doi:10.1016/j.emc.2005.07.007. பப்மெட்:16199332. http://linkinghub.elsevier.com/retrieve/pii/S0733-8627(05)00059-3.
- ↑ 19.0 19.1 19.2 19.3 19.4 Wilson PW, D'Agostino RB, Levy D, Belanger AM, Silbershatz H, Kannel WB. (1998). "Prediction of coronary heart disease using risk factor categories" (பி.டி.எவ்). Circulation 97 (18): 1837–47. doi:10.1161/01.CIR.97.18.1837. பப்மெட்:9603539. http://circ.ahajournals.org/cgi/reprint/97/18/1837.pdf.
- ↑ 20.0 20.1 Saikku P, Leinonen M, Tenkanen L, Linnanmaki E, Ekman MR, Manninen V, Manttari M, Frick MH, Huttunen JK. (1992). "Chronic Chlamydia pneumoniae infection as a risk factor for coronary heart disease in the Helsinki Heart Study". Ann Intern Med 116 (4): 273–8. பப்மெட்:1733381.
- ↑ Andraws R, Berger JS, Brown DL. (2005). "Effects of antibiotic therapy on outcomes of patients with coronary artery disease: a meta-analysis of randomized controlled trials". JAMA 293 (21): 2641–7. doi:10.1001/jama.293.21.2641. பப்மெட்:15928286.
- ↑ Muller JE, Stone PH, Turi ZG, et al. (1985). "Circadian variation in the frequency of onset of acute myocardial infarction". N. Engl. J. Med. 313 (21): 1315–22. doi:10.1056/NEJM198511213132103. பப்மெட்:2865677.
- ↑ Beamer AD, Lee TH, Cook EF, et al. (1987). "Diagnostic implications for myocardial ischemia of the circadian variation of the onset of chest pain". Am. J. Cardiol. 60 (13): 998–1002. doi:10.1016/0002-9149(87)90340-7. பப்மெட்:3673917.
- ↑ Cannon CP, McCabe CH, Stone PH, et al.; McCabe; Stone; Schactman; Thompson; Theroux; Gibson; Feldman et al. (1997). "Circadian variation in the onset of unstable angina and non-Q-wave acute myocardial infarction (the TIMI III Registry and TIMI IIIB)". Am. J. Cardiol. 79 (3): 253–8. doi:10.1016/S0002-9149(97)00743-1. பப்மெட்:9036740. http://linkinghub.elsevier.com/retrieve/pii/S0002914997007431.
- ↑ Tofler GH, Brezinski D, Schafer AI, et al. (1987). "Concurrent morning increase in platelet aggregability and the risk of myocardial infarction and sudden cardiac death". N. Engl. J. Med. 316 (24): 1514–8. doi:10.1056/NEJM198706113162405. பப்மெட்:3587281.
- ↑ Yusuf S, Hawken S, Ounpuu S, Bautista L, Franzosi MG, Commerford P, Lang CC, Rumboldt Z, Onen CL, Lisheng L, Tanomsup S, Wangai P Jr, Razak F, Sharma AM, Anand SS; INTERHEART Study Investigators. (2005). "Obesity and the risk of myocardial infarction in 27,000 participants from 52 countries: a case-control study". Lancet 366 (9497): 1640–9. doi:10.1016/S0140-6736(05)67663-5. பப்மெட்:16271645.
- ↑ Peters A, von Klot S, Heier M, Trentinaglia I, Hormann A, Wichmann HE, et al. 2004. Exposure to traffic and the onset of myocardial infarction. N Engl J Med 351:1721–1730
- ↑ Jensen G, Nyboe J, Appleyard M, Schnohr P. (1991). "Risk factors for acute myocardial infarction in Copenhagen, II: Smoking, alcohol intake, physical activity, obesity, oral contraception, diabetes, lipids, and blood pressure". Eur Heart J 12 (3): 298–308. பப்மெட்:2040311.
- ↑ 29.0 29.1 Nyboe J, Jensen G, Appleyard M, Schnohr P. (1989). "Risk factors for acute myocardial infarction in Copenhagen. I: Hereditary, educational and socioeconomic factors. Copenhagen City Heart Study". Eur Heart J 10 (10): 910–6. பப்மெட்:2598948.
- ↑ Khader YS, Rice J, John L, Abueita O. (2003). "Oral contraceptives use and the risk of myocardial infarction: a meta-analysis". Contraception 68 (1): 11–7. doi:10.1016/S0010-7824(03)00073-8. பப்மெட்:12878281.
- ↑ 31.0 31.1 31.2 31.3 Wilson AM, Ryan MC, Boyle AJ. (2006). "The novel role of C-reactive protein in cardiovascular disease: risk marker or pathogen". Int J Cardiol 106 (3): 291–7. doi:10.1016/j.ijcard.2005.01.068. பப்மெட்:16337036.
- ↑ Pearson TA, Mensah GA, Alexander RW, Anderson JL, Cannon RO 3rd, Criqui M, Fadl YY, Fortmann SP, Hong Y, Myers GL, Rifai N, Smith SC Jr, Taubert K, Tracy RP, Vinicor F; Centers for Disease Control and Prevention; American Heart Association. (2003). "Markers of inflammation and cardiovascular disease: application to clinical and public health practice: A statement for healthcare professionals from the Centers for Disease Control and Prevention and the American Heart Association" (PDF). Circulation 107 (3): 499–511. doi:10.1161/01.CIR.0000052939.59093.45. பப்மெட்:12551878. http://circ.ahajournals.org/cgi/reprint/107/3/499.pdf.
- ↑ Janket SJ, Baird AE, Chuang SK, Jones JA. (2003). "Meta-analysis of periodontal disease and risk of coronary heart disease and stroke". Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 95 (5): 559–69. doi:10.1038/sj.ebd.6400272. பப்மெட்:12738947.
- ↑ Pihlstrom BL, Michalowicz BS, Johnson NW. (2005). "Periodontal diseases". Lancet 366 (9499): 1809–20. doi:10.1016/S0140-6736(05)67728-8. பப்மெட்:16298220.
- ↑ Scannapieco FA, Bush RB, Paju S. (2003). "Associations between periodontal disease and risk for atherosclerosis, cardiovascular disease, and stroke. A systematic review". Ann Periodontol 8 (1): 38–53. doi:10.1902/annals.2003.8.1.38. பப்மெட்:14971247.
- ↑ D'Aiuto F, Parkar M, Nibali L, Suvan J, Lessem J, Tonetti MS. (2006). "Periodontal infections cause changes in traditional and novel cardiovascular risk factors: results from a randomized controlled clinical trial". Am Heart J 151 (5): 977–84. doi:10.1016/j.ahj.2005.06.018. பப்மெட்:16644317. https://archive.org/details/sim_american-heart-journal_2006-05_151_5/page/977.
- ↑ Lourbakos A, Yuan YP, Jenkins AL, Travis J, Andrade-Gordon P, Santulli R, Potempa J, Pike RN. (2001). "Activation of protease-activated receptors by gingipains from Porphyromonas gingivalis leads to platelet aggregation: a new trait in microbial pathogenicity" (PDF). Blood 97 (12): 3790–7. doi:10.1182/blood.V97.12.3790. பப்மெட்:11389018. http://bloodjournal.hematologylibrary.org/cgi/reprint/97/12/3790.pdf.
- ↑ Qi M, Miyakawa H, Kuramitsu HK. (2003). "Porphyromonas gingivalis induces murine macrophage foam cell formation". Microb Pathog 35 (6): 259–67. doi:10.1016/j.micpath.2003.07.002. பப்மெட்:14580389.
- ↑ Spahr A, Klein E, Khuseyinova N, Boeckh C, Muche R, Kunze M, Rothenbacher D, Pezeshki G, Hoffmeister A, Koenig W. (2006). "Periodontal infections and coronary heart disease: role of periodontal bacteria and importance of total pathogen burden in the Coronary Event and Periodontal Disease (CORODONT) study". Arch Intern Med 166 (5): 554–9. doi:10.1001/archinte.166.5.554. பப்மெட்:16534043.
- ↑ Warren-Gash C, Smeeth L, Hayward AC (2009). "Influenza as a trigger for acute myocardial infarction or death from cardiovascular disease: a systematic review". Lancet Infect Dis 9 (10): 601–610. doi:10.1016/S1473-3099(09)70233-6. பப்மெட்:19778762.
- ↑ Davis TM, Balme M, Jackson D, Stuccio G, Bruce DG (October 2000). "The diagonal ear lobe crease (Frank's sign) is not associated with coronary artery disease or retinopathy in type 2 diabetes: the Fremantle Diabetes Study". Aust N Z J Med 30 (5): 573–7. doi:10.1111/j.1445-5994.2000.tb00858.x. பப்மெட்:11108067.
- ↑ Lichstein E, Chadda KD, Naik D, Gupta PK. (1974). "Diagonal ear-lobe crease: prevalence and implications as a coronary risk factor". N Engl J Med 290 (11): 615–6. doi:10.1056/NEJM197403142901109. பப்மெட்:4812503.
- ↑ Miric D, Fabijanic D, Giunio L, Eterovic D, Culic V, Bozic I, Hozo I. (1998). "Dermatological indicators of coronary risk: a case-control study". Int J Cardiol 67 (3): 251–5. doi:10.1016/S0167-5273(98)00313-1. பப்மெட்:9894707.
- ↑ Greenland P, LaBree L, Azen SP, Doherty TM, Detrano RC (2004). "Coronary artery calcium score combined with Framingham score for risk prediction in asymptomatic individuals". JAMA 291 (2): 210–5. doi:10.1001/jama.291.2.210. பப்மெட்:14722147. http://jama.ama-assn.org/cgi/pmidlookup?view=long&pmid=14722147.[தொடர்பிழந்த இணைப்பு]
- ↑ Detrano R, Guerci AD, Carr JJ, et al. (2008). "Coronary calcium as a predictor of coronary events in four racial or ethnic groups". N. Engl. J. Med. 358 (13): 1336–45. doi:10.1056/NEJMoa072100. பப்மெட்:18367736. http://content.nejm.org/cgi/pmidlookup?view=short&pmid=18367736&promo=ONFLNS19.
- ↑ Arad Y, Goodman KJ, Roth M, Newstein D, Guerci AD (2005). "Coronary calcification, coronary disease risk factors, C-reactive protein, and atherosclerotic cardiovascular disease events: the St. Francis Heart Study". J. Am. Coll. Cardiol. 46 (1): 158–65. doi:10.1016/j.jacc.2005.02.088. பப்மெட்:15992651. http://linkinghub.elsevier.com/retrieve/pii/S0735-1097(05)01031-4.
- ↑ http://www.heartscore.org
- ↑ Harrison's Principles of Internal Medicine. 2012.
- ↑ Conrad Fisher, M.D (2009). USMLE Step 2 CK Lecture Notes - Internal Medicine.
- ↑ Rossi S, editor. Australian Medicines Handbook 2006. Adelaide: Australian Medicines Handbook; 2006. பன்னாட்டுத் தரப்புத்தக எண் 0-9757919-2-3.
- ↑ Smith A, Aylward P, Campbell T, et al. Therapeutic Guidelines: Cardiovascular, 4th edition. North Melbourne: Therapeutic Guidelines; 2003. ISSN 1327-9513
- ↑ Peters RJ, Mehta SR, Fox KA, Zhao F, Lewis BS, Kopecky SL, Diaz R, Commerford PJ, Valentin V, Yusuf S; Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) Trial Investigators. (2003). "Effects of aspirin dose when used alone or in combination with clopidogrel in patients with acute coronary syndromes: observations from the Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) study". Circulation 108 (14): 1682–7. doi:10.1161/01.CIR.0000091201.39590.CB. பப்மெட்:14504182.
- ↑ Tuomainen TP, Salonen R, Nyyssönen K, Salonen JT (Mar 1997). "Cohort study of relation between donating blood and risk of myocardial infarction in 2682 men in eastern Finland". BMJ 314 (7083): 793–4. பப்மெட்:9080998. பப்மெட் சென்ட்ரல்:2126176. http://bmj.bmjjournals.com/cgi/content/full/314/7083/793.
- ↑ Schachinger V, Erbs S, Elsasser A, Haberbosch W, Hambrecht R, Holschermann H, Yu J, Corti R, Mathey DG, Hamm CW, Suselbeck T, Assmus B, Tonn T, Dimmeler S, Zeiher AM; REPAIR-AMI Investigators (2006). "Intracoronary bone marrow-derived progenitor cells in acute myocardial infarction". N Engl J Med 2006 355 (12): 1210–21. doi:10.1056/NEJMoa060186. பப்மெட்:16990384.
