காச நோய்
| என்புருக்கி நோய் (காச நோய்) | |
|---|---|
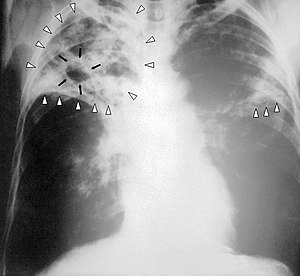 | |
| என்புருக்கிநோய் பாதிப்புக்குள்ளான ஒரு நோயாளியின் நெஞ்சுப் பகுதியின் X-கதிர் படம் | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | infectious diseases, pulmonology |
| ஐ.சி.டி.-10 | A15.-A19. |
| ஐ.சி.டி.-9 | 010-018 |
| ம.இ.மெ.ம | 607948 |
| நோய்களின் தரவுத்தளம் | 8515 |
| மெரிசின்பிளசு | 000077 000624 |
| ஈமெடிசின் | med/2324 emerg/618 radio/411 |
| பேசியண்ட் ஐ.இ | காச நோய் |
| ம.பா.த | D014376 |
என்புருக்கி நோய் அல்லது காச நோய் (Tuberculosis, டியூபர்க்குலோசிசு) என்பது மைக்கோபாக்டீரியா (mycobacteria) என்னும் நுண் கோலுயிரியின் தாக்குதலால் மாந்தர்களுக்கு ஏற்படும் கடும் தொற்றுநோய். இதனால் நோயுற்றவர் இறக்கவும் நேரிடும். இந்நோய் முக்கியமாக மைக்கோபாக்டீரியம் டியூபர்க்குலோசிசு (Mycobacterium tuberculosis) என்னும் நுண்ணுயிரியால் ஏற்படுகின்றது.
- மைக்கோபாக்டீரியம் போவிசு (Mycobacterium bovis),
- மைக்கோபாக்டீரியம் ஆப்பிரிக்கானம் (Mycobacterium africanum),
- மைக்கோபாக்டீரியம் கனெட்டி (Mycobacterium canetti),
- மைக்கோபாக்டீரியம் மைக்குரோட்டி (Mycobacterium microti) முதலான நுண்ணுயிரிகளாலும் தூண்டப்படலாம்[1].
நோயின் தாக்கம்
[தொகு]காச நோயானது பொதுவாக மூச்சுத்தொகுதியில் நுரையீரலைத் தாக்கி நோயுண்டாக்கினாலும், இவை நரம்புத் தொகுதி, நிணநீர்த் தொகுதி (Lymphatic system), இரைப்பை-குடல் தொகுதி, எலும்புகள் மூட்டுகள், குருதிச் சுழற்சிப்பாதை, சிறுநீரகம், பாலுறுப்புகள், தோல் போன்ற பற்பல பகுதிகளிலும் நோயுண்டாக்க வல்லவை.
இந்நோய் பொதுவாக டி.பி (TB) எனக் குறிப்பிடப்படுகிறது. TB என்பது Tubercle bacillus (டியூபர்க்கில் பாசிலசு)அல்லது TUBERCULOSIS (டியூபர்க்குலோசிசு) என்பதன் சுருக்கமாகும். சில மருந்துகள் உதவியால் நோய்த் தொற்றும் வாய்ப்புள்ளவர்களுக்கு நோய் தொற்றி வராமல் தடுப்பதற்கும், நோய் வந்தவருக்கு சிகிச்சையளிக்கவும், நோயிலிருந்து மீளவும் வாய்ப்புக்கள் இருப்பினும், இந்நோயை முற்றாக வர இயலாமற் செய்வதற்கான வழிமுறைகளை இன்னமும் அறிவியலாளர்கள் கண்டு பிடிக்கவில்லை.
இந்த நோயானது இருமல், தும்மல், உமிழ்நீர் போன்றவற்றிலிருந்து காற்றில் பரவும் தன்மை கொண்டது. ஏராளமான மனிதர்களில் தொற்று ஏற்பட்டிருந்தாலும் அது ஒரு ‘மறைநிலையில்' அல்லது துஞ்சுநிலையில் (Latent TB) காணப்படும். அப்படி உள்ளவர்களில் பத்தில் ஒரு பங்கினர் பிந்திய நிலையில் நோய் அறிகுறிகளை வெளிக்காட்டி நோய்த் தொற்றுக்கு ஆளாகின்றனர். இவர்களுக்கு சரியான முறையில் சிகிச்சையளிக்கப்படாவிடின் அதில் 50 % இற்கு மேலானோர் இறக்கின்றனர்.
நோயைக் கண்டு பிடிக்க நெஞ்சில் X-கதிர் படப்பிடிப்பு, தோலில் செய்யப்படும் டியூபர்க்குலின் (Tuberculin) பரிசோதனை, உடல் நீர்மங்களின் நுண்ணுயிர் வளர்ப்பு மெய்த்தேர்வு (பரிசோதனை) என்பன பயன்படுத்தப்படுகின்றன. இந்த நோயைக் குணப்படுத்த கூட்டாக பல்வேறு நுண்ணுயிர்கொல்லிகள் இணைத்து, நீண்ட காலத்துக்கு கொடுக்கிறார்கள். ஆனால் தற்போது பயன்பாட்டிலுள்ள அனைத்து நுண்ணுயிர் கொல்லிகளையும் எதிர்க்கும் திறனுள்ள பாக்டீரியா கிளைவகை உருவாகியிருப்பது (Multi Drug Resistance) மிகப் பெரும் சிக்கலாகக் காணப்படுகிறது. இதனால் புதிதாக உருவாகியிருக்கும் நுண்ணுயிர் வகைக்கு மக்கள் நோயெதிர்ப்பாற்றலை இழந்து வருவதால் நோயின் வலிமை (தீவிரம்) அதிகரித்து வருகிறது. உலக நாடுகளெங்கும் உள்ள பல அறிவியலாளர்கள் ஆய்வுகள் மூலம், இதற்கான தீர்வைக் கண்டு பிடிப்பதில் முனைப்பாக உள்ளனர். 'பி.சி.ஜி' (பா.கா.கு, BCG) எனப்படும் எதிர்ப்பூசி போட்டுக் கொள்வதும் பல நாடுகளில் நடை முறையிலுள்ளது.
உலக மக்கள் தொகையில் மூன்றில் ஒரு பகுதியினர் இந்நோயால் தாக்கப்பட்டிருப்பதாகவும், ஒவ்வொரு ஆண்டும் புதிதாக 80 - 90 இலட்சம் மக்கள் இத்தொற்று நோய்க்கு உள்ளாவதாகவும் உலகத் தூய்நல (சுகாதார) நிறுவனத்தின் அறிக்கை கூறுகின்றது. அது மட்டுமல்லாமல் ஒவ்வொரு நொடியிலும் புதிதாக ஒருவர் இந்நோய்த் தாக்கத்திற்குள்ளாவதாக அறியப்படுகிறது[2]. நோய்த்தாக்கத்திற்கு உள்ளாகும் மனிதர்களின் எண்ணிக்கை ஆண்டு தோறும் அதிகரித்து வருகிறது[3] . எய்ட்ஃசு நோயை உருவாக்கும் எச்.ஐ.வி என அழைக்கப்படும் மனித நோயெதிர்ப்புக்குறைபாட்டு வைரசின் (HIV) தாக்கத்திற்குள்ளான நோயாளிகளில் ஏற்படக்கூடிய முக்கியமான இரண்டாவது தொற்றாக (secondary infection) இந்த காசநோயே காணப்படுகிறது[4].
2005 ஆம் ஆண்டில் உலக சுகாதார அமைப்பு (World Health Organization - WHO) வெளியிட்ட அறிக்கையின்படி, 2003 ஆம் ஆண்டில் 88 இலட்சம் மக்கள் புதிதாக நோய்த் தொற்றுக்குட்பட்டதுடன், 17 இலட்சம் மக்கள் இந்நோயினால் இறந்திருக்கிறார்கள். இந்நோயினால், ஆப்பிரிக்க நாட்டிலேயே மிக அதிகமான இறப்புக்கள் ஏற்பட்டிருக்கின்றது. [3], [4] பரணிடப்பட்டது 2008-07-04 at the வந்தவழி இயந்திரம், [5] பரணிடப்பட்டது 2011-08-14 at the வந்தவழி இயந்திரம். வளர்ந்துவரும் நாடுகளில், 2004 ஆம் ஆண்டில், 1.46 கோடி தீவிர (நோய்முதிர்ந்த) நோயாளிகளும், 89 இலட்சம் புதிய நோயாளிகளும், 16 இலட்சம் இறப்புக்களும், அறியப்பட்டன[2]. மேலும் நோயெதிர்ப்பு குறைபாட்டு நோய் (AIDS), உடலின் நோயெதிர்ப்பாற்றலை குறைக்கும் மருந்துகளின் பயன்பாடு போன்ற காரணங்களால், வளர்ச்சியடைந்த நாடுகளிலும் இந்நோய் பரவி வருகிறது. இந்நோயானது ஆசிய, ஆப்பிரிக்க நாட்டினரில் 80% உம், அமெரிக்காவில் 5-10% உம் காணப்படுகிறது[1].
வகைப்படுத்தல்
[தொகு]தற்போது காசநோய்க்கான சிகிச்சைக்கான பகுப்பு முறையானது, நோயின் தொற்றுத் தன்மையை அடிப்படையாகக் கொண்டு அமைக்கப்பட்டுள்ளது.[5]
| வகுப்பு | வகை | விளக்கம் |
|---|---|---|
| 0 | காச நோயை எதிர் கொள்ளாமை தொற்றுக்குட்படாமை |
நோயை எதிர் கொண்ட வரலாறு இல்லாமை டியூபர்க்குலின் தோற் பரிசோதனைக்கு எதிர் விளைவு |
| 1 | காச நோயை எதிர் கொண்டிருந்தமை தொற்று உறுதிப்படுத்தப்படாமை |
நோயை எதிர் கொண்டமைக்கான வரலாறு உள்ளமை டியூபர்க்குலின் தோற் பரிசோதனைக்கு எதிர் விளைவு |
| 2 | காச நோய்த் தொற்று நோயின்மை |
டியூபர்க்குலின் தோற் பரிசோதனைக்கு நேர் விளைவு பக்டீரியா சோதனையில் எதிர் விளைவு (செய்யப்பட்டிருந்தால்) காச நோயானது மருத்துவக் கணிப்பு நோக்கிலோ, பக்டீரிய சோதனை மூலமாகவோ, அல்லது கதிர் வீச்சு முறையினாலோ (X-கதிர்) உறுதிப்படுத்தாத நிலை |
| 3 | வைத்திய சோதனையில் செய்வினை கொண்டது | மை.டியூபர்குலோசிசு (M. tuberculosis) வளர்ந்திருத்தல் (செய்திருந்தால்) காச நோயானது வைத்திய நோக்கில், பக்டீரிய சோதனை மூலமாக, கதிர் வீச்சு முறையினால் (X-கதிர்) உறுதிப்படுத்திய நிலை |
| 4 | காசநோய் வைத்திய சோதனையில் செய்வினையற்றது |
காசநோய் வரலாற்றைக் கொண்டிருத்தல் அல்லது அசாதாரணமான, ஆனால் உறுதிச் சமநிலையுள்ள கதிரியக்கத் தோற்றப்பாடு டியூபர்க்குலின் தோற் பரிசோதனைக்கு நேர் விளைவு பக்டீரிய சோதனையில் எதிர் விளைவு (செய்திருந்தால்) அத்துடன் வைத்திய நோக்கிலோ, X-கதிர் பரிசோதனையிலோ உறுதிப் படுத்தாத நிலை |
| 5 | காச நோய்க்கான ஐயம் | நோய் நிறுவுதல் முற்றுப்பெறாத நிலை காச நோய் உள்ளதா, இல்லையா என்பது 3 மாதங்களில் உறுதி செய்யப்பட வேண்டும் |
அடையாளங்களும் அறிகுறிகளும்
[தொகு]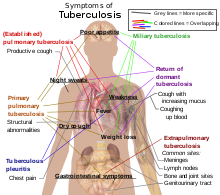
நோயானது தீங்குதரத் தொடங்கும்பொழுது, நோயாளிகளில் 75% பேருக்கு நுரையீரல் காச நோயாக (பல்மனரி டிபி, Pulmonary TB) இருக்கும். அவற்றின் அறிகுறிகளாவன; நெஞ்சு நோவு, இருமலுடன் குருதி வெளிவரல், 3 கிழமைகளுக்கு மேலாக கடுமையான நீடித்த இருமல். குறிப்பிடத்தக்க அறிகுறிகளாவன; காய்ச்சல், தடிமன், இரவில் வியர்த்தல், பசியின்மை, உடல் எடை குறைதல், உடல் வெளிறியிருத்தல், மிக இலகுவாக அடிக்கடி உடற் சோர்வடையும் தன்மையைக் கொண்டிருத்தல்[2]
மீதம் இருக்கும் 25% நோயாளிகளில் இந்த நோயானது நுரையீரலிலிருந்து வேறு உடல் உறுப்புக்களுக்குப் பரவிச் செல்கிறது. இது நுரையீரலுக்கு வெளியான காச நோயென (Extra Pulmonary TB) அழைக்கப்படும்[8]. இவை பொதுவாக உடலில் எதிர்ப்புத் தன்மை குறைந்தவர்களிலும், குழந்தைகளிலும் ஏற்படும். இவ்வகை காச நோய் நரம்புத் தொகுதியைத் தாக்குகையில் (மூளை, தண்டுவடங்களின் சவ்வு உறையைத் தாக்குகையில்) மெனிஞ்சைட்டிசு (Meningitis) என்றும், நிணநீர்த் தொகுதியைத் தாக்குகையில் கழுத்துப் பகுதியில் சுக்ரோபுயூலா (scrofula) என்றும் கூறப்படுகின்றது. மேலும் பிளியூரா (pleura) எனப்படும் நுரையீரல் குழியின் இரட்டைச் சவ்வுப்படலம், இரைப்பை-குடல் தொகுதி, எலும்புகள், மூட்டுகள், குருதிச் சுழற்சிப்பாதை, சிறுநீரகம், பாலுறுப்புகள், தோல் போன்ற பற்பல பகுதிகளையும் தாக்கி நோயுண்டாக்க வல்லவை. எலும்பு, மூட்டுக்களைப் பாதிக்கையில் அது பாட்டின் நோய் (Pott's disease) என அறியப்படுகிறது.
நுண்கிழிவுகளாகக் காணப்படும் குருனைக் காசநோய் (Miliary tuberculosis) மிகவும் கடுமையான ஒரு நோய்த்தன்மை கொண்டதாகும். இந் நிலையில், தொற்றானது குருதித் தொகுதியினுள்ளும் சென்று, அந்நிலையில் தினை (millet, தினை) போன்ற தானியத்தின் தோற்றத்தில் சிறிய புண்கள் உருவாகிறது. அந்தப் புண்கள் X - கதிர் படத்தில் காணக்கூடியதாக இருக்கும்.[9][10].
நுரையீரல் காசநோய், நுரையீரலுக்கு வெளியான காசநோய் இரண்டும் ஒரே நோயாளியில் தாக்கியிருக்கவும் கூடும்[11].
நோய்க் காரணி
[தொகு]
முதன்மையான நோய்க் காரணி Mycobacterium tuberculosis (MTB) என்னும் கோலுருவான (bacilli), ஒரு காற்றுவாழ் (aerobic) பக்டீரியாவாகும். இதில் 16-20 மணித்தியாலங்களுக்கு ஒரு முறையே உயிரணுப்பிரிவு நிகழ்வதால், ஏனைய பக்டீரியாக்களுடன் ஒப்பிடும்போது (பொதுவாக பக்டீரியா ஒரு மணித்தியாலத்திற்குள் ஒரு தடவை உயிரணுப்பிரிவடையும்), மிகவும் மெதுவான வளர்ச்சிவீதத்தைக் கொண்டிருக்கிறது[12]. (E.coli என்னும் மிக விரைவான வளர்ச்சியுடைய பக்டீரியா 20 நிமிடத்திற்கொரு முறை உயிரணுப்பிரிவு அடைகின்றது. இந்த மைக்கோபாக்டீரியம் டியூபர்குலோசிசு (Mycobacterium tuberculosis) உயிரணு உயிரணுச்சுவரைக் கொண்டிருப்பினும், வெளி பொசுபோலிப்பிட் மென்சவ்வைக் கொண்டிராதமையால் கிராம் நேர்வகைப் (Gram positive) பிரிவில் வகைப்படுத்தப்படுகிறது. ஆனாலும் கிராம் நிறமூட்டுகையின்போது, இதன் உயிரணுச்சுவரில் உள்ள அதிகளவிலான லிப்பிட்டு, மைக்கோலிக் காடி (அமிலம்) (Mycoli acid) காரணமாக, மிக மென்மையாக நிறமூட்டப் பட்டோ, அல்லது நிறமூட்டப்படாமலோ காணப்படுகின்றன[13]. இந்த மைக்கோபாக்டீரியம் டியூபர்குலோசிசு (Mycobacterium tuberculosis) பக்டீரியாவானது பலமற்ற நுண்ணுயிர்க்கொல்லிகளை எதிர்த்து, உலர் நிலையில் பல கிழமைகள் உயிருடன் வாழும் வல்லமை கொண்ட, கோலுருவான பாசிலசு (bacillus) வகையைச் சார்ந்தது ஆகும். இது, இயற்கையில், ஓர் ஏற்புதரும் உயிரினத்தின் உடலில் மட்டுமே வளரும் தன்மை கொண்டிருப்பினும், தகுந்த வளர்ப்பூடகத்தில் செயற்கையாக, பரிசோதனைக் குழாய்களில் வளர்க்கப்படக் கூடியவையாய் உள்ளன[14].
நோயாளிகளின் வாயிலிருந்து பெறப்படும் சளியில் செய்யப்படும் இழையவியல் நிறமூட்டுகையில் இருந்து, சாதாரண நுணுக்குக்காட்டி மூலம், அறிவியலாளர்களால் இந்த பக்டீரியாவை இனம்காண முடியும். பொதுவான கிராம் நிறமூட்டுகையின்போது, இவ்வகை பக்டீரியாக்கள் நிறமூட்டப்பட்டாலும், பின்னர் காடிக் கரைசல்களுடன் கையாளப்படும்போது, இந்த பக்டீரியாவானது நிறநீக்கத்துக்கு உட்படாமல், சில நிறங்களை தக்க வைத்துக் கொள்வதனால், இது காடியின் நிலை கொள்ளும் பாசிலசு (Acid Fast Bacillus - AFB) என்னும் பிரிவினுள் வகைப்படுத்தப்படுகிறது.[1][13]. இவ்வகை பக்டீரியாக்களை இனம்காண பொதுவாக பயன்படும் சோதனைமுறை சீயல்-நீல்சன் (Ziehl-Neelsen) நிறமூட்டுகை ஆகும்.[15].

இந்த சீயல்-நீல்சன் (Ziehl-Neelsen) நிறமூட்டுகையின்போது, நீலநிற பின்புலத்தில், பளிச்சென்று சிவப்பு நிறத்தில் இவ்வகை பக்டீரியாவின் உயிரணுக்கள் இனம் காணப்படும்.
ஔராமைன்-ரோடாமைன் (Auramine-rhodamine) நிறமூட்டுகை, மற்றும் தூண்டொளிர் (fluorescent) நுண்ணோக்கி மூலமாகவும் AFB ஐ இனம்காண முடியும். மேலும் இரு பகுதி, இரு படிமுறை AFB குளிர் நிறமூட்டுகை (two component, two step AFB cold staining method) முறையினாலும் இந்த பாக்டீரியா இனம் காணப்பட முடியும்.[16].
M.tuberculosis complex ஆனது, காசநோயை உருவாக்கவல்ல, வேறு மூன்று மைக்கோபக்டீரியாக்களை உள்ளடக்கியுள்ளது. அவையாவன M. bovis, M. africanum, M. microti. இவற்றில் M. africanum அதிகளவு பரவியிருக்காவிட்டாலும், ஆப்பிரிக்காவின் சில பகுதிகளில் காசநோயை உருவாக்கும் முக்கிய நோய்க்காரணியாக உள்ளது[17][18]. முன்னைய ஒரு கால கட்டத்தில் M. bovis காசநோய்க்கான பொதுவான ஒரு காரணியாக இருந்தவந்த போதிலும், பின்னர் கிருமிநீக்கிய பாலின் (pasteurized milk) அறிமுகத்தினால், வளர்ச்சியடைந்த நாடுகளில் இக்காரணியால் பொதுவான சுகாதார பிரச்சனைகள் ஏற்படுவது தவிர்க்கப்பட்டது[1][19]. M. microti யானது பொதுவாக நோயெதிர்ப்பாற்றல் குறைந்த மனிதர்களிலேயே நோயை உண்டாக்குவது அறியப்பட்டிருக்கின்ற போதிலும், இந்நோய்க் காரணியின் பாதிப்பு குறைவாக மதிப்பீடு செய்யப்பட்டிருப்பதற்கான சாத்தியங்களும் உள்ளது[20].
நோயை உருவாக்கும் திறனுள்ள வேறு சில மைக்கோபக்டீரியா வகைகளும் உள்ளன. Mycobacterium leprae தொழுநோயை உருவாக்கும் வல்லமை கொண்டது. Mycobacterium avium, M. kansasii ஆகிய இரண்டும் காசநோயை உருவாக்காத மைக்கோபக்டீரியா (Non Tuberculosis Mycobacteria - NTB) வகையினில் அடங்கும். இவையிரண்டும் காச நோயையோ, அல்லது தொழுநோயையோ உருவாக்காவிட்டாலும், காச நோயை ஒத்த நுரையீரல் சம்பந்தமான சில நோய்களை உருவாக்க வல்லன[21].
தொற்றும் பரவலும்
[தொகு]சாதாரண தடிமனைப் போன்றே காசநோயும் காற்றினால் தொற்றுதலை ஏற்படுத்தி, பரவுகின்றது. நுரையீரல் காசநோய்த் தொற்றுக்குட்பட்ட ஒருவர் இருமும்போது, தும்மும்போது, பேசும்போது அல்லது துப்பும்போது வெளியேற்றும் 05-5 µm விட்டமுள்ள காற்றுத் துளிகள் காசநோய்த் தொற்றை ஏற்படுத்தும் தன்மையைக் கொண்டிருக்கின்றன. ஒரு தனியான தும்மலின்போது நோயை உருவாக்கும் திறன்கொண்ட 40,000 துளிகள்வரை வெளியேறும் வாய்ப்பு உள்ளது[22]. தொற்றை ஏற்படுத்த தேவையான நோய்க்காரணியின் அளவு மிகச் சிறியதாக இருப்பதால், ஒரு தனி காற்றுத் துளியே வேறு ஒருவரில் ஒரு புதிய தொற்றை ஏற்படுத்த முடியும்[23]
நோயுள்ள ஒருவருடன் தொடர்ந்த, அடிக்கடியான, அதிகமான தொடர்பில் இருப்பவருக்கு இந்நோய் உருவாவதற்கான சந்தர்ப்பம் அதிகமாக இருக்கும். நோயுள்ள, ஆனால் சிகிச்சைக்குட்படாத நபர் ஒருவர், வருடமொன்றுக்கு மேலும் 10-15 பேர்வரை தொற்றுக்குட்பட்த்துவதற்கான சாத்தியம் உள்ளது[2]. காசநோய் அதிகமிருக்கும் இடத்தில் வசிப்பவர்கள், சரியான முறையில் தொற்றுநீக்கம் செய்யப்படாத ஊசிகளை போட்டுக் கொள்பவர்கள், தொற்றுக்குட்பட்டவருடன் தொடர்பில் இருக்கும் குழந்தைகள், மனித உடலின் நோயெதிர்ப்பாற்றலை குறைக்கும் தன்மை கொண்ட மருந்துகளை உட்கொள்பவர்கள், எய்ட்சு நோய்த் தாக்கத்திற்குட்பட்ட நோயாளிகள், மற்றும் காசநோய் நோயாளிகளுக்கு உதவும், மருத்துவ உதவிகளைச் செய்யும் பணியாளர்கள் என்போர் இந்நோய்த் தாக்கத்திற்குட்படுவதற்கான நிகழ்தகவு மிகவும் அதிகமாக இருக்கும்[24]
நோய்க்காரணியினால் தொற்றுக்குட்பட்ட பலரில், நோயானது வெளித்திரியாமல் ஒரு மறைநிலையில் (Latent TB) காணப்படும். இப்படி நோயானது மறைநிலையில் காணப்படும் ஒருவரால் புதிய தொற்று ஏற்படமாட்டாது. நோயானது செயல்நிலையிலுள்ள (active TB) ஒருவரிலிருந்து மட்டுமே நோய்த் தொற்று ஏற்படும் சாத்தியமுள்ளது[1]. நோய்த்தொற்று ஏற்படுவதற்கான நிகழ்தகவானது நோய்க்காவியாக (carrier) செயற்படும் ஒருவரினால் வெளியேற்றப்படும் நோய்த் தாக்கத்தை ஏற்படுத்தவல்ல நீர்த் துளிகளின் எண்ணிக்கை, அவர் இருக்கும் இடத்தில் காற்றோட்டத்தின் தன்மை, நோய்க்காரணியை எதிர்கொள்ளும் நேரத்தின் அளவு, M.tuberculosis வகையின் நோயேற்படுத்தும் தன்மையின் அளவு (virulence) போன்ற காரணிகளில் தங்கியிருக்கும்[11]. இதனால் தொற்றானது தொடராக ஏற்படுவதைத் தவிர்க்க, நோய் செயல்நிலையில் உள்ளவரை உடனடியாக தனிமைப்படுத்தி, காசநோய்க்கெதிரான சிகிச்சையை தாமதிக்காமல் மேற்கொள்வதுமேயாகும். அப்படி சிகிச்சை செய்யப்படுமிடத்து, இரண்டு கிழமைகளில் அவர் பொதுவாக தொற்றை ஏற்படுத்த முடியாத நிலைக்கு செல்வார்.
புதிதாக நோய்த்தொற்றுக்கு உள்ளாகி நோயின் செயற்படு நிலையில் உள்ள ஒருவரிலிருந்து இன்னொருவருக்கு நோய்த்தொற்று ஏற்படுவதற்கு அவருக்கு தொற்று ஏற்பட்ட நேரத்திலிருந்து 3- 4 கிழமைகள் எடுக்கும்[25]. காசநோய்த் தொற்றுள்ள இறைச்சியை உண்பதனாலும் இந்நோய்த் தொற்று ஏற்பட வாய்ப்புண்டு[26]. Mycobacterium bovis ஆனது கால்நடைகளில் காசநோயை உருவாக்கும் திறனுள்ளது[27].
நோயுருவாக்கும் தன்மை
[தொகு]M.tuberculosis இனால் தாக்கத்துக்கு உட்படுவோரில் 90% ஆனவர்கள் அறிகுறிகளற்ற, நோயின் மறைநிலையையே (Latent TB Infection - LTBI) கொண்டிருப்பார்கள். இப்படி மறைநிலையில் இருப்போரில் 10% ஆனவர்கள் மட்டுமே பிந்திய தமது வாழ்க்கைக் காலத்தில், செயற்பாடுள்ள நோயை பெறுகின்றனர்[1]. ஆனாலும், தகுந்த சிகிச்சை அளிக்கப்படாதவிடத்து, நோயைப்பெற்ற நோயாளர்களில் 50% க்கும் அதிகமானோர் இறக்கின்றனர்[28].
நோய்க் கண்டுபிடிப்பு
[தொகு]
நோய்க்கான அறிகுறிகளுடன் வரும் நோயாளிகளில் நடத்தப்படும் மருத்துவ சோதனைகளுக்காகப் பெறப்படும் மாதிரிகளில் இருந்து (உமிழ்நீர், சீழ்) நோய்க்காரணி நிச்சயமாக அறிந்து கொள்ளப்படும்போது, நோயானது கண்டு பிடிக்கப்படும். இது சாத்தியமில்லாமல் போகுமிடத்து, X- கதிர் படப்பிடிப்பு மூலமும், அத்துடன், அல்லது டியூபெர்குலின் தோல் சோதனை மூலமும் நோயானது உறுதிப்படுத்தப்படும். நோய்க்காரணியின் மிக மெதுவான வளர்ச்சி வேகத்தினால் இந்நோயை கண்டு பிடிப்பதில் சிரமம் ஏற்படுகிறது. குருதி, அல்லது உமிழ்நீர் மாதிரிகளை, தகுந்த வளர்ப்பூடகத்தில் சோதனைச்சாலையில் வளர்த்தெடுக்க 4 - 12 கிழமைகள் பிடிக்கின்றது. காசநோய் பற்றிய ஒரு முழுமையான மருத்துவ கணிப்பீட்டிற்கு மருத்துவ வரலாறு, நேரடி உடல் சோதனைகள் (Physical examination), நெஞ்சின் X-கதிர் படம், நுண்ணுயிர்களின் பூச்சு (microbial smear), நுண்ணுயிர் வளர்ப்பு (microbial culture) என்பன தேவையாகின்றன. அத்துடன் டியூபெர்குலின் சோதனையும், இரத்த நிணநீர் சோதனை (serological test) போன்றனவும் செய்யப்படலாம். டியூபெர்குலின் சோதனை முடிவுகளை விளக்குவதானது, ஏற்கனவே குறிப்பிட்ட நபர் காசநோய்த் தடுப்பு (BCG vaccine) செய்துள்ளாரா, அவர் நோயுள்ள பலருடன் தொடர்பில் இருந்தாரா போன்ற காரணிகளில் தங்கியிருக்கும்[11]. அத்துடன் இந்த சோதனை முறையானது வேறு சில நோயுள்ளவர்கள், சத்தூட்டம் குறைவானவர்களில் தவறான முடிவுகளையும் தரக் கூடியதாக இருக்கிறது[1].
காசநோய் தடுப்பு
[தொகு]உலக சுகாதார அமைப்பானது இநோயின் தீவிரத்தை முன்னிட்டு, 1993 ஆம் ஆண்டில், உலகளாவிய காசநோயை கட்டுப்படுத்துவதற்கான திட்டம் ஒன்றை முன்னெடுத்தது. அதன் நோக்கம் ஆண்டுகள் 2006 - 2015 இற்கிடையில் இந்நோயினால் நிகழக் கூடிய 14 மில்லியன் உயிர் இழப்புக்களை தடுப்பதாகும்[29]. M.tuberculosis வகையினால் நோய்த் தொற்றுக்கு உட்படக்கூடிய இனம் மனித இனமாக மட்டுமே இருப்பதனால், வீரியமுள்ள ஒரு தடுப்பு மருந்தின் உதவியுடன் இந்த நோயை முழுமையாக கட்டுப்பாட்டினுள் கொண்டுவருதல் சாத்தியம் என்றே நம்பப்படுகிறது[30]. காசநோயை ஏற்படுத்தாத வேறு மைக்கோபக்டீரிய இனங்கள் அதிகமாக உள்ள வெப்ப மண்டல நாடுகளில் இயற்கையாகவே காசநோய்க்கெதிரான ஒருவகை தடுக்கும் தன்மை நிலவுகிறது[31]. காசநோய்த் தடுப்பு இரு வழிகளில் நடை முறைப்படுத்தப்படலாம்.
நோயை கண்டுபிடித்தலும், குணப்படுத்தலும்
[தொகு]நோய் அதிகம் ஏற்படும் நிகழ்தவுள்ளவர்களை சோதனைக்குட்படுத்தி, நோயுள்ளவர்களை கண்டுபிடித்து, அவர்களை தனிமைப்படுத்தி, உரிய சிகிச்சையை உடனடியாக ஆரம்பித்து, அவர்களை குணப்படுத்துதல். இதன் மூல நோயானது மேலும் பரவுவதை தடுக்கலாம்.
நோய்த் தடுப்பு மருந்தின் பயன்பாடு
[தொகு]1921 ஆம் ஆண்டில் பாசில்லசு கால்மெட்-குவெரின் (பா.கா.கு) (Bacillus Calmette-Guerin (BCG)) தடுப்பூசியானது மனிதர்களில் காசநோயைத் தடுக்கும் நோக்குடன் பயன்பாட்டுக்கு கொண்டுவரப்பட்டது[32]. இந்தத் தடுப்பூசி மைக்கோபாக்டீரியம் போவிசு (Mycobacterium bovis) நுண்ணுயிரை வலுவிழக்கச்செய்யும் மாற்றங்களுக்கு உட்படுத்தி தயாரிக்கப்பட்டது. செயற்கையான வளர்ப்பூடகத்தில் தொடர்ந்து பல ஆண்டுகள் வளர்த்ததில், மனிதர்களில் நோயை உருவாக்கும் தன்மையை இந்த நுண்ணுயிர் இழந்திருக்கும். இந்த தடுப்பூசியானது குழந்தைகளிலேயே உரிய தொழிற்பாட்டை காட்டுகிறது. பெரியவர்களான பின்னர் இந்த தடுப்பூசி பயன்படுத்தப்பட்டால், அது சரியான முறையில் தொழிற்படுவதில்லை.
தடுப்பூசி
[தொகு]1905-1921 ஆண்டுகளுக்கிடையில் காசநோய்க்கெதிராக கண்டுபிடிக்கப்பட்ட முதல் தடுப்பு மருந்து BCG ஆகும். இதுவே குழந்தைகளில் பெருமளவில் பயன்படுத்தப்படும் தடுப்பு மருந்தாகும்[33][34].
- பா.கா.கு (BCG) தடுப்பூசி குழந்தை பிறந்து நான்கு கிழமைக்குள் கொடுக்கப்பட வேண்டும். இதன்போது தழும்பொன்று உருவாகும். இத்தழும்பு உண்டாகாதவிடத்து ஆறுமாதம் தொடக்கம் ஐந்து வயது காலத்திற்குள் இவ்வூசி மீண்டும் கொடுக்கப்பட வேண்டும்.
- மூன்று கிழமைகளுக்கு மேல் இருமல் இருக்குமிடத்து உடனடியாக மருத்துவ ஆலோசனை பெறவும்
- மக்கள் நெரிசலான இடங்கள், சூரிய வெளிச்சம் உள்வராத வீடுகள், இந்நோய் பரவுவதை ஊக்குவிப்பனவாகும்.
- வலுவூட்டும் உணவுக் குறைபாடு இருப்பது இலகுவில் இந்நோய் தொற்ற வழிவகுக்கும்
- பசும்பாலினாற் பரவுங் காசநோயைத் தவிர்க்க நன்கு கொதிக்க வைத்த பால் அல்லது பாய்ச்சர் (Pasteur) முறையிற் பதனிட்ட பாலை அருந்தவும்.
சிகிச்சை
[தொகு]ஆறு மாத காலத்துக்குக் கட்டாய சிகிச்சை அத்தியாவசியம். தவறுமிடத்து எதிர்ப்பு சக்தியுடைய நோய்க்கிருமிகள் உருவாகி நோயைக் குணப்படுத்த முடியாத நிலை ஏற்படும்.
பயன்படும் மருந்துகள்
[தொகு]- றிபம்பிசின் (Rifampicin)
- ஐசோனியாசிட் (Isoniasid)
- பைரமினமைட் (Pyriminamide)
- எதம்பியூட்டோல் (Ethambutol)
இவ்வகையான நுண்ணுயிர் கொல்லிகளில் சிலவற்றை ஒருசேர எதிர்க்கும் திறனுள்ள (Multi Drug Resistance or Extensively Drug Resistance), M.tuberculosis பக்டீரியா வகை புதிதாக உருவாகியிருப்பதால் சில சமயம் சிகிச்சை சரியான பலனைத் தர முடியாமலும் போகின்றது[35].
வரலாறு
[தொகு]தொல்பழங் காலத்திலேயே காசநோய் இருந்திருப்பது அறியப்பட்டுள்ளது. இற்றைக்கு கிட்டத்தட்ட 18,000 வருடங்களுக்கு முன்னர் இருந்திருக்கக் கூடிய எருமையின் எச்சங்களிலிலிருந்து Mycobacterium tuberculosis கண்டு பிடிக்கப்பட்டது[36]. Tuberculosis மாடுகள் / கால்நடைகளிலிருந்து தோன்றி, மனிதர்களைத் தாக்கும் திறனுடன் மாற்றப்பட்ட ஒரு இனமா, அல்லது வெவ்வேறு இனங்களில் தொற்று ஏற்படுத்தும் திறமை கொண்ட ஒரு பொது மூதாதையரிலிருந்து தோன்றி, பின்னர் திரிபடைந்த ஒரு இனமா என்ற நிலை இன்னமும் உறுதிப்படுத்தப்படவில்லை[37]. இருப்பினும், மிக அண்மைக்காலத்தில் உருவாகி மாடுகளைத் தாக்கும் மை.போவிசு (M. bovis) இலிருந்து நேரடி வழித் தோன்றலாகவே மை. டியூபர்குலோசிசு (M. tuberculosis) திரிபடைந்து வந்திருக்கிறது என்பது தெளிவாக உள்ளது[38].

மனித வரலாற்றுக்கு முன்னைய காலத்தில் (கி.மு. 7000 ஆண்டு) வாழ்ந்த உயிரினங்களின் என்பு எச்சங்களில் TB இருந்தது கண்டறியப்பட்டுள்ளது[39]. அத்துடன் கி.மு. 3000-2400 ஆண்டுகளில் இருந்த பழம் உடலங்களின் தண்டுவடத்தில் (முண்ணாணில், spines), இந்நுண்ணங்கிகளின் அழிவுகள் காணப்பட்டன[40]. கி.மு. 460 ஆம் ஆண்டளவில், காசநோய் கிரேக்க மொழியில் இப்திசிசிசு (Phthisis) என அழைக்கப்பட்டது. பெரும்பாலும் இறப்பையே ஏற்படுத்தும், காய்ச்சல், மேலும் இரத்தத்துடன் கூடிய இருமலைக் கொண்டிருக்கும், மிக அதிகளவில் பரவலாக இருந்த பயங்கரமான ஒரு நோயாக, காச நோயை இப்போக்கிரேட்டசு (Hippocrates) அறிந்திருந்தார்[41]. தென்னமெரிக்காவில், கிட்டத்தட்ட கி.மு 760 இலிருந்து கி.பி. 100 ஆண்டுகளுக்கான இடைப்பட்ட, பராக்கசு நாகரீக (Paracus Culture) காலத்திலேயே, Tuberculosis இருந்ததற்கான ஆதாரங்கள் தென்பட்டன[42][43].

முற்காலத்தில் இந்த நோயானது ‘உருக்கி நோய்' எனவும் அழைக்கப்பட்டது. இரத்த இருமல், காய்ச்சல், வெளிறிய உடல் போன்ற அறிகுறிகளால் அழிவு ஏற்படுவதால் இநோயை இப்பெயரிட்டு அழைத்தனர். உருக்குதல் என்ற சொல்லின் கிரேக்க சொல்லான phthisis என்ற சொல்லின் பெயர் கொண்டும் இந்நோய் அறியப்பட்டிருந்தது. இந்நோயின் ஒரு நிலையில், தொற்றானது குருதித் தொகுதியினுள்ளும் சென்று, அந்நிலையில் தினை போன்ற தானியத்தின் தோற்றத்தில் சிறிய புண்கள் X - கதிர் படத்தில் காணப்படுகிறது[9][10]. அது குருனைக் காசநோய் (Miliary tuberculosis) என அழைக்கப்படுகிறது. 1882 இல் Tuberculosis bacillus ஐ , தனிப்படுத்தி, பிரித்தெடுத்த (isolated) அறிவியலாளர் ரோபேர்ட் கொக் (Robert Koch) [6] இன் நினைவாக இந்நோய் 'கொக் நோய்' (Koch disease) எனவும் அழைக்கப்படுகிறது[44] .
இயந்திர தொழில் புரட்சிக்கு முன்னைய காலத்தில், இந்நோயானது இரத்தக்காட்டேரித்தனமாக கருதப்பட்டது. காரணம் ஒரு குடும்பத்தினர் இந்நோயினால் இறந்து போனபின்னர், அக்குடும்பத்திலுள்ள இந்நோய்த் தொற்றுக்குள்ளான ஏனைய அங்கத்தினர், சிறிது சிறிதாக உடல்நலம் குன்றியவர்களாக வருவார்கள். அந்நிலமைக்குக் காரணம் அந்த இறந்துபோனவரின் ஆவியே என்றும், அது மற்றவர்களின் வாழ்க்கையை உறிஞ்சி அழிப்பதாக மக்கள் நம்பி வந்தனர். மேலும் காசநோய்க்கு ஆட்பட்ட மனிதர்களில் தோன்றும் அறிகுறிகளும் அவர்களை அவ்வாறு நம்ப வைத்திருந்தது. அதிக ஒளியினால் தாக்கப்படக் கூடிய சிவந்த, வீங்கிய கண்கள், வெளிறிய தோல், மிகவும் குறைந்த உடல் வெப்பம், பலவீனமான இதயம், இரத்தத்தை வெளியேற்றும் இருமல் போன்ற அறிகுறிகள் அவர்களை அப்படிப்பட்ட ஒரு நம்பிக்கைக்கு தள்ளியிருந்தது. இரத்தம் உறிஞ்சப்படும் காரணத்தாலேயே இவ்வாறு இருமும்போது இரத்தம் வருகிறது என்று நினைத்தார்கள். 20 ஆம் நூற்றாண்டின் ஆரம்ப காலத்தில், இந்த காச நோயானது சுய இன்பம் மேற்கொள்ளும் காரணத்தால் ஏற்படுவதாகவும் ஒரு நம்பிக்கை நிலவியது[45].
1020 ஆம் ஆண்டில் இபுன் சினா (Ibn Sina) என்பவர் எழுதிய மருத்துவத்தின் அடிக்கோட்பாடுகள் (The Canon of Medicine) என்னும் நூலில் இருந்து இந்நோய் பற்றிய படிப்பு துவங்கியது எனக் கூறலாம். இது ஒரு தொற்றுநோய் என முதலில் கண்டு பிடித்து அறிவித்து, இது சலரோகம் அல்லது நீரிழிவு நோயுடன் தொடர்புடையது என முதலில் கூறி, இது மண் அல்லது நீரினால் பரவலாம் என்றுக் கூறிய அறிவியலாளர் இவரே[46][47]. இந்நோயின் பரவலைத் தடுப்பதற்கான முறைய உருவாக்கியவரும் இவரேயாவார்[48]. முன்னைய காலத்தில் சிகிச்சை முறைகள் பொதுவாக உணவை மாற்றுவதை அடிப்படையாகக் கொண்டே அமைந்திருந்தது.
1689 ஆம் ஆண்டில் ரிச்சர்டு மார்ட்டன் (Dr.Richard Morton) என்பவரினால் நுரையீரலில் ஏற்படும் காசநோய்க்கும் டியூபர்கியூலோசிசுக்கும் இடையிலான தொடர்பு நிறுவப்பட்டு இருந்த போதிலும்[49][50], இந்நோயின் பல வேறுபட்ட அறிகுறிகளின் காரணமாய், 1820 வரையில், இது ஒரு தனியான நோயென்பது சரியாக அறியப்படாமல் இருந்ததுடன், 1839 இல் J.L.Schönlein என்பவர் குறிப்பிடும்வரை Tuberculosis என பெயரிடப்படாமல் இருந்தது[51]. மாமத்து (Mammoth) குகையின் உரிமையாளரான முனைவர் சான் குரோகன் (Dr. John Croghan) என்பவர் 1838 – 1845 ஆண்டுப் பகுதியில், இந்நோயால் தாக்கப்பட்ட சில நோயாளிகளை இக்குகைக்குள் இருக்கும் மாறாத வெப்பநிலையும், சுத்தமான காற்றும் குணப்படுத்திம் என்றெண்ணி கொண்டு வந்து வைத்திருந்த போதும், அவர்கள் ஒரு வருடத்திலேயே இறந்து விட்டனர்[52]. இந்நோய்க்கான முதல் சிகிச்சை நிலையம் 1854 ஆம் ஆண்டில் செர்மனியில் கோபர்சுடோர்பு (Görbersdorf) என்னுமிடத்தில், (தற்போது போலந்தில் சோக்கோலோவ்சுக்கோ (Sokołowsko) என்னுமிடத்தில்) எர்மன் பிரேமர் (Hermann Brehmer) என்பவரால் தொடங்கி வைக்கப்பட்டது[53].
பொறுப்பு துறப்பு
[தொகு]நீங்கள் பார்க்க வேண்டிய முக்கிய பக்கம் விக்கிப்பீடியா:மருத்துவ பொறுப்பு துறப்பு பக்கம்
வெளி இணைப்புகள்
[தொகு]- காசநோய்க் கட்டுப்பாட்டுக்கான 2009 ஆம் ஆண்டுக்குரிய உலக சுகாதார நிறுவனத்தின் அறிக்கை
- காசநோயின் வரலாறு பரணிடப்பட்டது 2009-09-02 at the வந்தவழி இயந்திரம்
- காசநோய் தடுப்புச்சங்கம் பரணிடப்பட்டது 2010-04-10 at the வந்தவழி இயந்திரம்
அடிக்குறிப்பு
[தொகு]- ↑ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 Kumar, Vinay; Abbas, Abul K.; Fausto, Nelson; & Mitchell, Richard N. (2007). Robbins Basic Pathology (8th ed.). Saunders Elsevier. pp. 516-522 பன்னாட்டுத் தரப்புத்தக எண் 978-1-4160-2973-1
- ↑ 2.0 2.1 2.2 2.3 World Health Organization (WHO). [1] "Global and regional incidence", Tuberculosis Fact sheet N°104, WHO, March 2006, Retrieved on 6 October 2006.
- ↑ "Scientific Facts on Drug-resistant Tuberculosis". GreenFacts Website. 2008-12-18. பார்க்கப்பட்ட நாள் 2009-03-25.
- ↑ Daniel J.N., HIV/AIDS, TB and Nutrition'ASSAf report, [2][தொடர்பிழந்த இணைப்பு] South African Medical Journal, October 2007
- ↑ American Journal of Respiratory and Critical Care Medicine, (Am. J. Respir. Crit. Care Med.). Diagnostic standards and Classification of Tuberculosis in Adults and Children, This Official Statement of the American Thoracic Society and the Centers for Disease Control and Prevention was Adopted by the ATS Board of Directors, July 1999. This Statement was endorsed by the Council of the Infectious Disease Society of America, September 1999. VII. CLASSIFICATION OF PERSONS EXPOSED TO AND/OR INFECTED WITH Mycobacterium tuberculosis
- ↑ Tuberculosis Symptoms From eMedicineHealth. Author: George Schiffman, MD, FCCP. Last Editorial Review: 1/15/2009
- ↑ Additional symptoms for primary/early pulmonary infection: wrongdiagnosis.com --> Diseases » Tuberculosis » Symptoms Retrieved on June 1, 2009
- ↑ Extrapulmonary Tuberculosis: An Overview MARJORIE P. GOLDEN, M.D., Yale University School of Medicine and Hospital of Saint Raphael, New Haven, Connecticut. HOLENARASIPUR R. VIKRAM, M.D., Mayo Clinic, Scottsdale, Arizona.
- ↑ 9.0 9.1 காசநோய் பிரித்தானிக்கா கலைக்களஞ்சியம், 11வது பதிப்பு
- ↑ 10.0 10.1 Disseminated tuberculosis NIH Medical Encyclopedia. Accessed 9 October 2006
- ↑ 11.0 11.1 11.2 Centers for Disease Control and Prevention (CDC), Division of Tuberculosis Elimination. Core Curriculum on Tuberculosis: What the Clinician Should Know. 4th edition (2000). Updated August 2003.
- ↑ Cox R (2004). "Quantitative relationships for specific growth rates and macromolecular compositions of Mycobacterium tuberculosis, Streptomyces coelicolor A3(2) and Escherichia coli B/r: an integrative theoretical approach". Microbiology 150 (Pt 5): 1413–26. doi:10.1099/mic.0.26560-0. பப்மெட்:15133103. http://mic.sgmjournals.org/cgi/content/full/150/5/1413?view=long&pmid=15133103#R35.
- ↑ 13.0 13.1 Madison B (2001). "Application of stains in clinical microbiology". Biotech Histochem 76 (3): 119–25. doi:10.1080/714028138. பப்மெட்:11475314.
- ↑ Parish T, Stoker N (1999). "Mycobacteria: bugs and bugbears (two steps forward and one step back)". Mol Biotechnol 13 (3): 191–200. doi:10.1385/MB:13:3:191. பப்மெட்:10934532.
- ↑ Paras Kathuria, M.D. 1, Kiran Agarwal, M.D. 1 *, R. V. Koranne, M.D., D. DERM (2006). "The role of fine-needle aspiration cytology and Ziehl Neelsen staining in the diagnosis of cutaneous tuberculosis". Diagnostic Cytopathology 34 (12): 826-29.
- ↑ DG Tripathi, MW Desai, AM Mesquita (2001). "Evaluation of a novel, two component, two step AFB cold staining method". Indian Journal of Medical Microbiology 19 (3): 163-65.
- ↑ Niemann S, Rüsch-Gerdes S, Joloba ML, et al. (September 2002). "Mycobacterium africanum subtype II is associated with two distinct genotypes and is a major cause of human tuberculosis in Kampala, Uganda". J. Clin. Microbiol. 40 (9): 3398–405. doi:10.1128/JCM.40.9.3398-3405.2002. பப்மெட்:12202584. பப்மெட் சென்ட்ரல்:130701. http://jcm.asm.org/cgi/pmidlookup?view=long&pmid=12202584.[தொடர்பிழந்த இணைப்பு]
- ↑ Niobe-Eyangoh SN, Kuaban C, Sorlin P, et al. (June 2003). "Genetic biodiversity of Mycobacterium tuberculosis complex strains from patients with pulmonary tuberculosis in Cameroon". J. Clin. Microbiol. 41 (6): 2547–53. doi:10.1128/JCM.41.6.2547-2553.2003. பப்மெட்:12791879. பப்மெட் சென்ட்ரல்:156567. http://jcm.asm.org/cgi/pmidlookup?view=long&pmid=12791879.[தொடர்பிழந்த இணைப்பு]
- ↑ Thoen C, Lobue P, de Kantor I (February 2006). "The importance of Mycobacterium bovis as a zoonosis". Vet. Microbiol. 112 (2-4): 339–45. doi:10.1016/j.vetmic.2005.11.047. பப்மெட்:16387455.
- ↑ Niemann S, Richter E, Dalügge-Tamm H, Schlesinger H, Graupner D, Königstein B, Gurath G, Greinert U, Rüsch-Gerdes S (2000). "Two cases of Mycobacterium microti derived tuberculosis in HIV-negative immunocompetent patients". Emerg Infect Dis 6 (5): 539–42. பப்மெட்:10998387.
- ↑ "Diagnosis and treatment of disease caused by nontuberculous mycobacteria. This official statement of the American Thoracic Society was approved by the Board of Directors, March 1997. Medical Section of the American Lung Association". Am J Respir Crit Care Med 156 (2 Pt 2): S1–25. 1997. பப்மெட்:9279284.
- ↑ Cole E, Cook C (1998). "Characterization of infectious aerosols in health care facilities: an aid to effective engineering controls and preventive strategies". Am J Infect Control 26 (4): 453–64. doi:10.1016/S0196-6553(98)70046-X. பப்மெட்:9721404. https://archive.org/details/sim_american-journal-of-infection-control_1998-08_26_4/page/453.
- ↑ Nicas M, Nazaroff WW, Hubbard A (2005). "Toward understanding the risk of secondary airborne infection: emission of respirable pathogens". J Occup Environ Hyg 2 (3): 143–54. doi:10.1080/15459620590918466. பப்மெட்:15764538.
- ↑ Griffith D, Kerr C (1996). "Tuberculosis: disease of the past, disease of the present". J Perianesth Nurs 11 (4): 240–5. doi:10.1016/S1089-9472(96)80023-2. பப்மெட்:8964016.
- ↑ "Causes of Tuberculosis". Mayo Clinic. 2006-12-21. பார்க்கப்பட்ட நாள் 2007-10-19.
- ↑ Gutiérrez García JM (2006 May). "Meat as a vector of transmission of bovine tuberculosis to humans in Spain: a historical perspective". Vet Herit. (American Veterinary Medical History Society) 29 (1): 25-7.
- ↑ Pollock JM, Neill SD. (2002 Mar). "Mycobacterium bovis infection and tuberculosis in cattle.". Vet J 163 (2): 109-10. https://archive.org/details/sim_veterinary-journal_2002-03_163_2/page/109.
- ↑ Onyebujoh, Phillip and Rook, Graham A. W. World Health Organization Disease Watch: Focus: Tuberculosis. December 2004. Accessed 7 October 2006.
- ↑ World Health Organization (WHO). Stop TB Partnership. பரணிடப்பட்டது 2006-12-31 at the வந்தவழி இயந்திரம் Retrieved on 3 October 2006.
- ↑ Martin C (May 2006). "Tuberculosis vaccines: past, present and future". Curr Opin Pulm Med 12 (3): 186–91. doi:10.1097/01.mcp.0000219267.27439.1b. பப்மெட்:16582673.
- ↑ Fine P, Floyd S, Stanford J, Nkhosa P, Kasunga A, Chaguluka S, Warndorff D, Jenkins P, Yates M, Ponnighaus J (2001). "Environmental mycobacteria in northern Malawi: implications for the epidemiology of tuberculosis and leprosy". Epidemiol Infect 126 (3): 379–87. doi:10.1017/S0950268801005532. பப்மெட்:11467795. https://archive.org/details/sim_epidemiology-and-infection_2001-06_126_3/page/379.
- ↑ Fine PEM, Carneiro IAM, Milstein JB, Clements CJ. (1999). Issues relating to the use of BCG in immunization programs. Geneva: World Health Organization.
{{cite book}}: Text "WHO" ignored (help)CS1 maint: multiple names: authors list (link) - ↑ WHO statement on BCG revaccination for the prevention of tuberculosis பரணிடப்பட்டது 2009-03-25 at the வந்தவழி இயந்திரம். Geneva: World Health Organization; 1995.
- ↑ Bonah C (2005). "The 'experimental stable' of the BCG vaccine: safety, efficacy, proof, and standards, 1921–1933". Stud Hist Philos Biol Biomed Sci 36 (4): 696–721. doi:10.1016/j.shpsc.2005.09.003. பப்மெட்:16337557.
- ↑ "Emergence of Mycobacterium tuberculosis with extensive resistance to second-line drugs—worldwide, 2000–2004". MMWR Morb Mortal Wkly Rep 55 (11): 301–5. 2006. பப்மெட்:16557213. http://www.cdc.gov/mmwr/preview/mmwrhtml/mm5511a2.htm.
- ↑ Rothschild B, Martin L, Lev G, Bercovier H, Bar-Gal G, Greenblatt C, Donoghue H, Spigelman M, Brittain D (2001). "Mycobacterium tuberculosis complex DNA from an extinct bison dated 17,000 years before the present". Clin Infect Dis 33 (3): 305–11. doi:10.1086/321886. பப்மெட்:11438894.
- ↑ Pearce-Duvet J (2006). "The origin of human pathogens: evaluating the role of agriculture and domestic animals in the evolution of human disease". Biol Rev Camb Philos Soc 81 (3): 369–82. doi:10.1017/S1464793106007020. பப்மெட்:16672105.
- ↑ Ernst JD, Trevejo-Nuñez G, Banaiee N (July 2007). "Genomics and the evolution, pathogenesis, and diagnosis of tuberculosis". J. Clin. Invest. 117 (7): 1738–45. doi:10.1172/JCI31810. பப்மெட்:17607348.
- ↑ Hershkovitz I, Donoghue HD, Minnikin DE, Besra GS, Lee OY-C, et al. (15 October 2008). "Detection and Molecular Characterization of 9000-Year-Old Mycobacterium tuberculosis from a Neolithic Settlement in the Eastern Mediterranean.". PLoS ONE 3 (10): e3426. doi:10.1371/journal.pone.0003426.
- ↑ Zink A, Sola C, Reischl U, Grabner W, Rastogi N, Wolf H, Nerlich A (2003). "Characterization of Mycobacterium tuberculosis complex DNAs from Egyptian mummies by spoligotyping". J Clin Microbiol 41 (1): 359–67. doi:10.1128/JCM.41.1.359-367.2003. பப்மெட்:12517873. https://archive.org/details/sim_journal-of-clinical-microbiology_2003-01_41_1/page/359.
- ↑ Hippocrates. Aphorisms. Accessed 7 October 2006.
- ↑ "South America: Prehistoric Findings". Memorias do Instituto Oswaldo Cruz, Vol. 98 (Suppl.I) January 2003. Retrieved on 2007-02-08.
- ↑ Konomi N, Lebwohl E, Mowbray K, Tattersall I, Zhang D (2002). "Detection of mycobacterial DNA in Andean mummies". J Clin Microbiol 40 (12): 4738–40. doi:10.1128/JCM.40.12.4738-4740.2002. பப்மெட்:12454182. https://archive.org/details/sim_journal-of-clinical-microbiology_2002-12_40_12/page/4738.
- ↑ Bhansali SK (April 1977). "Abdominal tuberculosis. Experiences with 300 cases". Am. J. Gastroenterol. 67 (4): 324–37. பப்மெட்:879148. https://archive.org/details/sim_american-journal-of-gastroenterology_1977-04_67_4/page/324.
- ↑ Laumann, Edward O. (1994) The Social Organization of Sexuality: Sexual Practices in the United States, University of Chicago Press p 80, பன்னாட்டுத் தரப்புத்தக எண் 0-226-47020-2
- ↑ Y. A. Al-Sharrah (2003), "The Arab Tradition of Medical Education and its Relationship with the European Tradition", Prospects 33 (4), Springer Science+Business Media.
- ↑ George Sarton, Introduction to the History of Science.
(cf. Dr. A. Zahoor and Dr. Z. Haq (1997). Quotations From Famous Historians of Science, Cyberistan.) - ↑ David W. Tschanz, MSPH, PhD (August 2003). "Arab Roots of European Medicine", Heart Views 4 (2).
- ↑ Who Named It? Léon Charles Albert Calmette. Retrieved on 6 October 2006.
- ↑ Trail R (1970). "Richard Morton (1637–1698)". Med Hist 14 (2): 166–74. பப்மெட்:4914685.
- ↑ Zur Pathogenie der Impetigines. Auszug aus einer brieflichen Mitteilung an den Herausgeber. [Müller’s] Archiv für Anatomie, Physiologie und wissenschaftliche Medicin. 1839, page 82.
- ↑ Kentucky: Mammoth Cave long on history. பரணிடப்பட்டது 2006-08-13 at the வந்தவழி இயந்திரம் CNN. 27 February 2004. Accessed 8 October 2006.
- ↑ McCarthy OR (2001). "The key to the sanatoria". J R Soc Med 94 (8): 413–7. பப்மெட்:11461990.
