கீல்வாதம்
இக்கட்டுரை கூகுள் மொழிபெயர்ப்புக் கருவி மூலம் உருவாக்கப்பட்டது. இதனை உரை திருத்த உதவுங்கள். இக்கருவி மூலம்
கட்டுரை உருவாக்கும் திட்டம் தற்போது நிறுத்தப்பட்டுவிட்டது. இதனைப் பயன்படுத்தி இனி உருவாக்கப்படும் புதுக்கட்டுரைகளும் உள்ளடக்கங்களும் உடனடியாக நீக்கப்படும் |
இக்கட்டுரையைச் சரிபார்ப்பதற்காக மேலதிக மேற்கோள்கள் தேவைப்படுகின்றன. |
| Gout | |
|---|---|
 | |
| யூரிக் அமிலம் | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | வாதவியல், internal medicine |
| ஐ.சி.டி.-10 | M10. |
| ஐ.சி.டி.-9 | 274.00 274.1 274.8 274.9 |
| ம.இ.மெ.ம | 138900 300323 |
| நோய்களின் தரவுத்தளம் | 29031 |
| ஈமெடிசின் | emerg/221 med/924 med/1112 oph/506 orthoped/124 radio/313 |
| பேசியண்ட் ஐ.இ | கீல்வாதம் |
| ம.பா.த | D006073 |
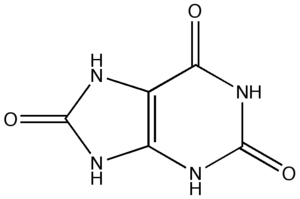
கீல்வாதம் என்பது குருதியோட்டத்தில் யூரிக் அமிலத்தின் அளவு அதிகமாக இருக்கின்ற ஒரு நோயாகும். இந்த சூழ்நிலையில், மோனோசோடியம் யூரிக் அமில உப்பின் (MSU) அல்லது யூரிக் அமிலத்தின் படிகங்களானவை மூட்டுகளின் மூட்டு ஒட்டின் நீளுந்தன்மையுள்ள சவ்வு, தசைநாண்கள் மற்றும் சுற்றியுள்ள திசுக்கள் ஆகியவற்றின் மீது படிகின்றன.[1]:546 இது கடுமையான கீல்வாதம் சார்ந்த மாறும் இயல்புடைய வலிமிகுந்த தாக்கங்களால் குறிக்கப்படுகின்றது. இந்தத் தாக்கங்கள் யூரிக் அமில உப்புக்களை மூட்டுக்களிலும் அதனை சுற்றிலும் படிகமாக்குவதால் தொடங்குகின்றது. மேலும் இது இறுதியில் நாள்பட்ட மூட்டு கீல்வாதத்திற்கு வழிவகுக்கலாம் மற்றும் மூட்டுகளிலும் பிற பகுதிகளிலும் அதிக யூரிக் அமிலத்தைப் படியச் செய்யலாம். சிலநேரங்களில் மூட்டுப் பகுதியைச் சுற்றிலும் யூரிக் அமிலப் படிவை (டோஃபி) உருவாக்குகின்றது.
வரலாற்றில், இது "அரசர்களின் நோய்"[2] அல்லது "செல்வந்தரின் நோய்" எனப்பட்டது.[3]
குறிகளும் அறிகுறிகளும்[தொகு]
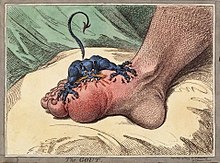
கீல்வாதம் ஏற்பட்ட பாதத்தில் கடுமையான, திடீரென்று ஏற்படும், எதிர்பாராத, எரிச்சலுடைய வலியையும் அதேபோன்று வீக்கம், சிவந்து போதல், வெப்ப உணர்வு, மற்றும் விறைப்பு ஆகியவையும் தோன்றும். இது பொதுவாக ஆண்களின் கால்விரல்களில் பெரும்பாலும் ஏற்படுகின்றது. ஆனால் இது உடலின் மற்ற பகுதிகளிலும் ஏற்படலாம்.அதே போன்று பெண்களுக்கும் பாதிப்பை உண்டாக்கலாம். தாழ்ந்த வெப்பநிலையிலான காய்ச்சலும் வரலாம். நோயாளிகள் வழக்கமாக இரண்டு விதமான வலிகளால் பாதிப்படைகின்றனர்: மூட்டின் உள்ளே இருக்கும் படிகங்கள், பாதிக்கப்பட்ட பகுதியை அசைக்கும் போதெல்லாம் வலியை ஏற்படுத்தும். மூட்டுப் பகுதியைச் சுற்றியுள்ள திசுக்களின் அழற்சி தோலை வீக்கமாக, மென்மையாக, மெதுவாகத் தொட்டாலும் புண்ணாகும் படியாகவும் இருக்குமாறும் பாதிக்கின்றது. எடுத்துக்காட்டாக, போர்வை அல்லது லேசான துணியை பாதிக்கப்பட்ட பகுதியின் மேல் போர்த்த்தினால் அதிகமான வலி ஏற்படலாம்.
கீல்வாதமானது வழக்கமாக பெருவிரலைத் தாக்குகின்றது (முதல் தாக்கத்தின் சுமார் 75 சதவீதம்); இருப்பினும், அது கணுக்கால், குதிக்கால், கால் விரல்களுக்கும் கணுக்காலுக்கும் இடையிலுள்ள பாதத்தின் மேற்பகுதி, முழங்கால், மணிக்கட்டு, முழங்கை, விரல்கள் அல்லது முதுகுத்தண்டு போன்ற பிற மூட்டுக்களையும் பாதிக்கும். சில வேளைகளில், இந்த நிலையானது சுண்டுவிரல்களின் மூட்டுக்களிலும் தோன்றலாம். அது வாழ்வில் முன்னதாக ஏற்பட்ட பெரியதாக்குதல் காயத்தின் காரணமாக நகர்த்த முடியாத நிலைக்குச் செல்லலாம்; அதன் விளைவாக ஏற்படும் குறைவான இரத்த ஓட்டத்தால் கீல்வாதம் ஏற்படலாம்.
நாள்பட்ட அதியூரேட்டிரத்தம் (கீழே காண்க) உடைய நோயாளிகள் டோஃபி (ஒருமையில்: டோஃபஸ்) என்றழைக்கப்படும் யூரிக் அமில உப்புப் படிகங்களைக் காதுச் சுருள் போன்ற பிற திசுக்களில் கொண்டிருக்கலாம். சிறுநீரில் உள்ள யூரிக் அமிலத்தின் உயர்த்தப்பட்ட அளவுகள் சிறுநீரகங்களில் அல்லது சிறுநீர்ப்பையில் யூரிக் அமிலப் படிகங்கள் வீழ்படிதல் ஏற்பட வழிவகுத்து, யூரிக் அமில சிறுநீரகக் கற்களை உண்டாக்குகின்றன.
உடலியக்க நோய்க்குறியியல்[தொகு]

கீல்வாதமானது மூட்டுக்களின் மூட்டு ஒட்டின் நீளுந்தன்மையுள்ள சவ்வில், தசைநாண்களில் மற்றும் சுற்றியுள்ள திசுக்களில் மோனோசோடியம் யூரிக் அமில உப்பின் வடிவில் யூரிக் அமிலப் படிகங்களின் வீழ்படிவின் போது உண்டாகின்றது. யூரிக் அமிலம் என்பது குருதிச்சீரத்தின் இயல்பான ஒரு பகுதிப்பொருளாகும். யூரிக் அமிலமானது அதியூரேட்டிரத்தம் இருக்கும் பொழுது பெரும்பாலும் படிகங்களாக மாறுகின்றது. இருப்பினும் அதியூரேட்டிரத்தம் என்பது சிகிச்சையளிக்கப்படாத கீல்வாதம் இருக்கும்பட்சத்தில் பொதுவாக 10 மடங்கு அதிகமாக உள்ளது.[4] சீரம் யூரிக் அமிலம் இயல்பாக இருக்கும் போதும் மற்றும் அது இயல்பற்ற நிலையில் தாழ்வாக (அதியூரேட்டிரத்தம்) இருக்கும் போதும் கீல்வாதம் ஏற்படலாம். முரண்பாடாக, மருந்துகளின் (யூரிசுநீர்ப்பெருக்குகள், சாந்தீன் ஆக்சிடஸ் ஒடுக்கிகள்) பயன்பாடு அல்லது மொத்த தாய்வழி ஊட்டத்தின் காரணத்தினால் ஏற்படுவது போன்ற கீல்வாதத்தின் கடுமையான பாதிப்புகளுடன் சீரம் யூரிக் அமிலத்தில் திடீரென்று குறைபாடும் ஏற்படலாம்.[5] இருப்பினும், திடீர் குறைபாடானது திடீரென்று உருவாகும் படிகங்களின் பின் விளைவாக இருக்கலாமே அன்றி (சீரத்திலிருந்து யூரிக் அமிலத்தை அகற்றுதல்), அது ஒரு காரணமாக இருப்பதில்லை.
யூரிக் அமிலத்தின் சீரத்தின் செறிவு எதுவாக இருந்தாலும், யூரிக் அமிலத்தின் வீழ்படிவானது ரத்தத்தின் pH மதிப்பு குறைவாக (அமிலத் தேக்கம்) இருக்கும் போது குறிப்பிடும்படியாக அதிகரிக்கிறது. சிறுநீரில் ஒத்த pH-தூண்டல் விளைவுகள் நிகழ்ந்து,[6] யூரிக் அமில சிறுநீரகக்கல்லை உருவாக்குகின்றது.
யூரிக் அமிலம் என்பது பியூரின் வளர்சிதை மாற்றத்தின் விளைபொருளாகும். மேலும் இது மனிதர்களில் இயல்பாக சிறுநீரில் கழிவாக வெளியேறுகிறது. பியூரின்கள் இயல்பான செல் பரிமாற்ற அளவில் செல்கள் பகுப்படைவதன் வாயிலாக உடலால் உருவாக்கப்படுகின்றன. மேலும் இவை இயல்பான உணவின் பகுதியாகவும் எடுத்துக் கொள்ளப்படுகின்றன. சிறுநீரகங்கள் சுமார் மூன்றில் இரண்டு பங்கு யூரிக் அமிலத்தை வெளியேற்றுகின்றன. மீதி ஒரு பங்கு வெளியேற்றத்தினை கல்லீரல் பொறுப்பேற்கின்றது.
காரணங்கள்[தொகு]
கீல்வாதம் முதன்மையானதாகவும் --( காரணமறியப்படாத நோய் உள்ளிட்டவை) அல்லது (சிக்கலான) வேறு நிலைக்கு இரண்டாம் நிலையாகவும் இருக்கலாம்.
முதன்மை கீல்வாதம்[தொகு]
இக்கட்டுரையோ இக்கட்டுரையின் பகுதியோ துப்புரவு செய்ய வேண்டியுள்ளது. இதை விக்கிப்பீடியாவின் நடைக்கேற்ப மாற்ற வேண்டியுள்ளது. தொகுத்தலுக்கான உதவிப் பக்கம், நடைக் கையேடு ஆகியவற்றைப் படித்தறிந்து, இந்தக் கட்டுரையை துப்புரவு செய்து உதவலாம். |
அதிக பியூரின் அடங்கிய உணவை உட்கொள்ளுதல், உடலானது தானே யூரிக் அமிலத்தை உற்பத்தி செய்தல் மற்றும் போதிய வேகத்தில் யூரிக் அமிலத்தை உடல் வெளியேற்ற இயலாமல் போதல் போன்ற காரணங்களால் இரத்தத்தில் யூரிக் அமிலத்தின் அளவு அதிகரிக்கலாம். கிரெய்ன் ஆல்கஹால் உட்கொள்ளுதல் ஏற்கனவே கீல்வாதத்தால் பாதிக்கப்பட்டவர்களுக்கு பெரும்பாலும் கடுமையான பாதிப்புகளை ஏற்படுத்துகின்றது. ஒருவரின் குடும்பத்தின் வரலாற்றில் ஏற்கனவே கீல்வாதம் இருந்தால், அவருக்கு இந்நோய் ஏற்படுவதற்கான வாய்ப்புகள் அதிகமாகும் (காண்க: பியூரின்-பிரிமிதீன் வளர்சிதை மாற்றத்தின் பிறவிப்பண்புப் பிழைகள்).
கீல்வாதமானது, வழக்கமாக மது அருந்துபவர்கள் மற்றும் சாம்பேன், போர்ட் போன்ற ஒயின் வகைகள், பெரிய கடல் நண்டு, நண்டு மற்றும் போயி கிராஸ் போன்ற அதிக அளவிலான பியூரின்களைக் கொண்ட உயர்தர உணவை அடிக்கடி உண்ணுகின்ற வசதிபடைத்த நபர்களிடையே மிகவும் பொதுவானதாக உள்ளது. இருப்பினும் கீல்வாதம் சமூகத்தின் அனைத்து நிலைகளிலும் காணப்படுவது அரிதல்ல. கிரெய்ன் ஆல்கஹாலை வழக்கமாக உட்கொள்ளுதல் நோய் உருவாக வழிவகுக்கலாம். இது "ஏழை மனிதனின் கீல்வாதம்" எனப்படுகின்றது. உட்கார்ந்தே பணியாற்றுகின்ற வாழ்க்கை முறையும் நோய்த்தாக்கம் உருவாகும் ஆபத்தை அதிகரிக்கலாம்.[7] சிறுநீரகச் செயலிழப்பு போன்ற பிற உடல்நிலை நிலைகளின் பின்விளைவாகவும் கீல்வாதம் உண்டாகின்றது. இது பெரும்பாலும் தனிநபரின் வாழ்க்கைமுறையைப் பொறுத்தது அல்ல.[8]
சில ஆய்வுகள் கீல்வாதம் மற்றும் காரீயநச்சு ஆகியவற்றுக்கு இடையேயான புள்ளிவிவரத் தொடர்பையும்[9] உடலில் உள்ள ஈயத்தின் அளவுகள், யூரிக் அமில உப்பு வெளியேற்றம் மற்றும் கீல்வாதம் ஆகியவற்றுக்கு இடையேயான உடன்தொடர்பையும் கண்டறிந்து முன்மொழிந்துள்ளன.[10] ஈய இனிப்பு என்று அறியப்படுகின்ற இது முன்னதாக இனிப்பூட்டிய ஒயினுக்குப் பயன்பட்டது.[11][12] இந்த நிலை பின்னர் சாட்டர்னைன் கீல்வாதம் என்று அறியப்படுகின்றது (சாட்டர்னஸ் கனிம ஈயத்திற்கான இரசவாதச் சொல்லாக இருக்கின்றது).[13]
நீர்ப்பெருக்கிகள் (குறிப்பாக தியாசைடு நீர்ப்பெருக்கிகள்) பெரும்பாலும் கீல்வாதப் பாதிப்புகளை ஏற்படுத்துவதாகக் கருதப்படுகின்றன.ஏனெனில் அவை ஒரே கொண்டுசெலுத்திகளில் போட்டியிடுகின்றன. ஆனால் ஒரு டச்சு நிலை-கட்டுப்பாட்டு ஆய்வானது இந்த கருத்து முடிவை 2006 ஆம் ஆண்டிலிருந்து சந்தேகின்றது.[14]
அதியூரேட்டிரத்தம் கொண்ட சுமார் 10% மக்களுக்கு கீல்வாதம் உருவாகிறது.[15]
இரண்டாம் நிலை கீல்வாதம்[தொகு]
இரண்டாம் நிலை கீல்வாதம் என்பது பிற மருத்துவ நிலைகளினுடன் ஏற்படும் சிக்கல் ஆகும். பொதுவாக கீல்வாதத்தை விளைவிக்கும் மருத்துவ நிலைகள்:
- வளர்சிதை மாற்ற நோய்க்குறி (இரத்த அழுத்தம், நீரிழிவு, டைஸ்லிப்தமியா, உடற்பருமன் அதிகரிப்பு, இதயகுழலிய நோய் பாதிப்பு அதிகரிப்பு ஆகியவற்றின் சேர்க்கை)[16]
- இரத்தப்புற்றுநோய்
கீல்வாதமானது சிவப்பு அணுமிகைப்பு, செல்நச்சுகளின் உட்கொள்ளல், உடற்பருமன், நீரிழிவு, இரத்த அழுத்தம், சிறுநீரக செயலிழப்பு மற்றும் ஹீமோலைட்டிக் அனீமியா உள்ளிட்ட பிற நோய்களின் இணை நோய்பாதிப்பு அளவுகளையும் அதிகரிக்கும். திண்ம மாற்று உறுப்புப் பொருத்தலின் சிறிதளவில் கீல்வாதம் முக்கிய சிக்கலாக இருக்கிறது.[17]
ஏனெனில் இந்த பிற நிலைகளுக்கான சில ஏற்றுக்கொள்ளப்பட்ட சிகிச்சைகளும் சீரம் யூரிக் அமிலத்தைக் குறைக்கின்றன. கீல்வாதத்தின் தனிப்படுத்தப்பட்ட சிகிச்சையானது வெளிப்பாட்டை மேம்படுத்தும் சாத்தியக்கூறைக் கொண்டிருக்கின்றது.[18]
அறுதியிடல்[தொகு]

இக்கட்டுரையோ இக்கட்டுரையின் பகுதியோ துப்புரவு செய்ய வேண்டியுள்ளது. இதை விக்கிப்பீடியாவின் நடைக்கேற்ப மாற்ற வேண்டியுள்ளது. தொகுத்தலுக்கான உதவிப் பக்கம், நடைக் கையேடு ஆகியவற்றைப் படித்தறிந்து, இந்தக் கட்டுரையை துப்புரவு செய்து உதவலாம். |
மருத்துவ ரீதியில், சோந்த்ரோகல்சினோசிஸ் உள்ளிட்ட பல பிற நிலைகளிலிருந்து கீல்வாதத்தை வேறுபடுத்தியறிவது கடினமாக இருக்கலாம். சோந்த்ரோகல்சினோசிஸ் என்பது கீல்வாதத்தை ஒத்த நோயாகும். ஆனால் இது யூரிக் அமிலத்திற்குப் பதிலாக கால்சியம் பைரோபாஸ்பேட்டின் படிவால் ஏற்படுகின்றது.
யூரிக் அமில உப்பு படிகம் ஊசி போன்ற உருவியலையும் மற்றும் முனைவுற்ற ஒளியின் கீழ் வலிமையான எதிர்மறை இரட்டை ஒளிப்பிரிகையையும் கொண்டிருக்கின்றது. இந்தச் சோதனையானது செய்வதற்கு கடினமாக இருக்கலாம். மேலும் பயிற்சிபெற்ற நோக்கர் இந்த படிகத்தை பிறவற்றிலிருந்து வேறுபடுத்துவதில் சிறப்பாகச் செயல்படுவார். பெரும்பாலான மருத்துவர்கள் இந்தச் சோதனையை நிகழ்த்துவதில்லை. பதிலாக அவர்கள் பல்வேறான குறைவான குறிப்பிட்ட மருத்துவக் குறியீடுகளையும் ஆய்வகச் சோதனைகளையும் நம்புகின்றனர்.[19]
பழமையான போடக்ரா இருப்பதும் (திடீரென, ஒரு காலில் பெருவிரல் மூட்டின் விவரிக்கப்படாத வீக்கம் மற்றும் வலி) டோஃபி இருப்பதும் பெரும்பாலான அறிவுறுத்தும் மருத்துவக் குறியீடுகளாக உள்ளன.[20] கீல்வாத டோஃபி, குறிப்பாக மூட்டில் இல்லாத போது, அதை அடிப்படை செல் புற்றுநோய்[21] அல்லது பிற திசு மிகைப் பெருக்கம் எனத் தவறாக அறுதியிடக்கூடும்.[22]
அதியூரேட்டிரத்தம் என்பது கீல்வாதத்தின் பொதுவான அம்சமாகும். ஆகவே அது இருப்பது என்பது கீல்வாதத்திற்கான அறுதியிடலில் உதவுகிறது. இருப்பினும், கீல்வாதமானது அதியூரேட்டிரத்தம் இன்றியும் ஏற்படும்.[23] அதியூரேட்டிரத்தமானது பிளாஸ்மா யூரிக் அமில உப்பு (யூரிக் அமிலம்) அளவானது ஆண்களில் 420 μ mol/L (7.0 mg/dL) அல்லது பெண்களுக்கு 380 μ mol/L க்கும் அதிகமாக இருக்கும் நிலை என வரையறுக்கப்படுகின்றது. இருப்பினும், உயர் யூரிக் அமில அளவுகள், ஒரு நபருக்கு கீல்வாதம் உருவாகக்கூடும் எனக் குறிக்க வேண்டிய அவசியம் இல்லை. யூரிக் அமில உப்பு மூன்றில் இரண்டு வரையிலான நிகழ்வுகளில் இயல்பான வரம்பிலேயே உள்ளது.[24] கீல்வாதம் இருப்பதாகச் சந்தேகித்தால், ஒருமுறை பாதிப்பு தணிந்த பிறகும் திரும்பவும் சீரம் யூரிக் அமில உப்புச் சோதனை செய்யவேண்டும். முழு ரத்த எண்ணிக்கை, மின்பகுளிகள், சிறுநீரகச் செயல்பாடு, தைராய்டு செயல்பாடு சோதனைகள் மற்றும் இரத்த சிவப்பணுபடியும் அலகு வீதம் (ESR) ஆகியவை பொதுவாக நிகழ்த்தப்படும் ரத்தப் பரிசோதனைகள் ஆகும். இது கீல்வாதத்தின் பிற நோய்களை பெரும்பாலும் குறிப்பாக அழுகிய கீல்வாதத்தினை தவிர்க்கவும் அதியூரேட்டிரத்ததிற்கான நோயின் அடிப்படைக் காரணம் ஏதேனும் இருந்தால் அதை அறியவும் உதவுகின்றது.
மீயொலி படம்பிடித்தல் (US) உதவிகரமாக இருக்கும். கீல்வாத மூட்டுகளின் மீயொலி அறிகுறிகள் நீளுந்தன்மையுள்ள சவ்வின் இரட்டை-எல்லைக்கோடு மற்றும் மூட்டுறையின் பனிப் புயல் தோற்றம் ஆகியவற்றை உள்ளடக்கியது.[25] மீயொலி மூச்சிழுத்தல் வழிகாட்டவும் பயன்படுகின்றது.[25]
சிகிச்சை[தொகு]
சிகிச்சையானது பின்வரும் மூன்று நோக்கங்களைக் கொண்டது: கடுமையான தாக்கங்களின் அறிகுறிகளை நிர்வகித்தல், கடுமையான தாக்கங்களைத் தடுத்தல் மற்றும் சீரம் யூரிக் அமிலத்தை குறைத்தல்.[26]
பியூரினை யூரிக் அமிலமாக மாற்றுவதைத் தடைசெய்கின்ற ஆலோபியூரினல் போன்ற மருந்தை நோயாளிகள் பெரும்பாலும் பயன்படுத்தத் தொடங்கினர். இந்த நிகழ்வில், பியூரின்கள் சிறுநீரிலும் மலத்திலும் பாதிப்பு ஏற்படுத்தாத வகையில் வெளியேற்றப்படுகின்றன.
பாதிப்படைந்த பலர் இந்த மருந்திலிருந்து நிவாரணம் பெற முடியாது. எனவே அடுத்துப் பரிந்துரைக்கப்படும் மருந்து வகையாக யூரிகோசுரிக்கள் உள்ளன. இவை உடலில் இருந்து யூரிக் அமில வெளியேற்றத்தை அதிகரிக்கின்றன. இந்த வெளியேற்றமானது சிறுநீரக ஹார்மோன்களால் கட்டுப்படுத்தப்படுகின்றது. இது பிற இரசாயனங்களின் மறுபயன்பாட்டையும் கட்டுப்படுத்துகின்றது. இந்தக் காரணத்தினால் புரோபேன்சிட் பிற மருந்துகள் நீண்டகாலமாக உடலில் தக்கவைக்கும்படியான பாதிப்பை விளைவிக்கலாம்.
இந்தப் பக்க விளைவுகளினால் புரோபேன்சிட் மருந்தானது பெரும்பாலும் கீல்வாதத்தைத் தடுக்கும் மருந்துகளில் இரண்டாம் வரிசையிலேயே வைக்கப்பட்டுள்ளது. ஆலோபியூரினல் மருந்திலிருந்து நோயாளி நிவாரணம் பெறவில்லையெனில், நோயாளி விரைவில் புரோபேன்சிட் மருந்தை பயன்படுத்தத் தொடங்கவேண்டும்.
கடுமையான பாதிப்புகள்[தொகு]
முதல் வரிசை சிகிச்சையானது வலி நிவாரணமாக இருக்க வேண்டும். அறுதியிடலானது உறுதிசெய்யப்பட்டு விட்டால், மருந்துத் தேர்வுகளாக ஸ்டீராய்டு அற்ற அழற்சி எதிர்ப்பு மருந்துகள் (NSAIDகள்), கொல்சிசீன் மற்றும் வாய்வழி குளூக்கோகார்ட்டிகாய்டுகள்,[27] அல்லது மூட்டு ஊசி மருந்துவழியாக நிர்வகிக்கப்படும் மூட்டு ஒட்டில் குளூக்கோகார்ட்டிகாய்டுகள் ஆகியவை உள்ளன.
டிக்ளோஃபெனாக், எட்ரோகோக்ஸிப், இண்டோமீத்தாசின், கேட்டோபுரோஃபென், நேப்ரோஜென் அல்லது சுலிண்டாக் போன்ற NSAIDகளும் பரிந்துரைக்கப்படலாம்.[28] NSAIDகளிலிருந்து வரும் இரையக உறுத்தலின் ஆபத்து உள்ளவர்களுக்கு, ஒரு கூடுதல் புரோட்டான் காற்றடிப்பு ஒருக்கி வழங்கப்படலாம்.[29]
NSAIDகளைத் தாங்கிக்கொள்ள முடியாதவர்களுக்காக ஐக்கிய இராச்சியத்தில் கொல்சிசீன் இரண்டாம் வரிசை மருந்தாக இருக்கின்றது,[29][30] ஆனால் அதன் பக்க விளைவுகளின் காரணத்தால் அமெரிக்க ஒன்றியத்தில் வாய்வழி குளூக்கோகார்ட்டிகாய்டுகளுக்குப் பிறகான தரத்திற்குக் கீழிறங்கியது.[31] இதுசிறுமணிக்கலங்களின் அசைவைப் பலவீனமாக்குகிறது. மேலும் இது பாதிப்பை ஏற்படுத்தக்கூடிய அழற்சியைத் தடுக்கும். தாக்கத்தின் முதல் 12 மணி நேரங்களுக்குள் கொல்சிசீன் மருந்து எடுக்கப்பட வேண்டும். மேலும் அது வழக்கமாக 48 மணிநேரங்களில் வலி நிவாரணம் அளிக்கின்றது. இருப்பினும் பக்கவிளைவுகள் (வயிற்றுப்போக்கு, குமட்டுதல் மற்றும் மரணம்[32] போன்ற இரையக குடலிய வருத்தம்) அதன் பயன்பாட்டை மிகவும் கடினமாக்கலாம். லிப்பிட்டார், பிரிலோசெக், எரித்ரோ மைசின், புரோசாக் மற்றும் இமோடியம் போன்ற பரிந்துரைக்கப்படும் பிற பொது மருந்துகளுடன் கொல்சிசீன் எடுக்கப்பட்டால், அது மிகவும் நச்சுமிக்க மருந்தாக மாறிவிடலாம்[32]). NSAIDகள் கீல்வாதம் கொண்ட நோயாளிகளுக்கு வலியகற்றல் வடிவில் அளிக்கப் பரிந்துரைக்கப்படுகின்றன.
தற்போக்கான நிர்வகிக்கப்பட்ட சோதனை ஸ்டீராய்டு அற்ற அழற்சி எதிர்ப்பு மருந்துகள் (டிக்ளோஃபெனாக்கின் ஒற்றை ஊசிமருந்தின் பின்னர் வாய்வழி இண்டோமீத்தாசின்) இலிருந்து பெரும் நன்மையானது வாய்வழி குளூக்கோகார்ட்டிகாய்டு பிரிடினிசோலன் இலிருந்து பெறுவதன் நன்மையை ஒத்திருந்ததாகக் கண்டறிந்தது; இருப்பினும், குறைவான கேடுவிளைவிக்கும் மருந்து பின்விளைவுகள் குளூக்கோகார்ட்டிகாய்டு குழுவில் நிகழ்ந்தன.[33]
மற்றொரு சாத்தியமாக அசெட்டசோலமைடு உள்ளது. இதுவரை கண்டுபிடிக்கப்பட்ட நீர்ப்பெருக்கிகளில் இதுவும் ஒன்று. இந்த மருந்து சிறுநீரகத்திற்குள் சுருள்நுண் குழல்களின் மீதான கார்பானிக் அன்ஹைட்ரேஸின் செயல்பாட்டைத் தடுக்கின்றது. இது பைக்கார்பனேட்டின் மீளுறிஞ்சலைத் திறம்படத் தடுக்கின்றது, எனவே சிறுநீரைக் காரத்தன்மையாக்குகின்றது. இரண்டு முதல் மூன்று நாட்கள் பயன்பாட்டிற்குப் பின்னர் இந்த மருந்தின் நீர்ப்பெருக்க விளைவுகள் குறைகின்றன. ஏனெனில் சிறுநீரகச் சிறுகுழாய்களால் அயனிகள் மற்றும் நீரின் கீழ்நிலை மீளுறிஞ்சல் அதிகரிக்கின்றது; இருப்பினும், காரத்தன்மையான சிறுநீர் வெளியேறுகின்றது. மேலும் சிறுநீரில் உள்ள யூரிக் அமிலம் மற்றும் சிஸ்டின் போன்ற மெல்லமிலங்களை இந்த அடிப்படை சிறுநீர் கவருகின்றது. எனவே அவற்றின் சிறுநீர் வெளியேற்றம் அதிகரிக்கின்றது.
மருத்துவ உதவி கிடைக்கும் முன்பு, சில பரிந்துரைக்கப்படாத மருந்துகள் வலி மற்றும் வீக்கம் ஆகியவற்றிலிருந்து தற்காலிகமாக நிவாரணம் அளிக்கும். இபுபொரோஃபென் போன்ற NSAIDகள் வலியையும் அழற்சியையும் ஓரளவு குறைக்கும். இருப்பினும் ஆஸ்பிரினைப் பயன்படுத்தக் கூடாது, ஏனெனில் அது நிலைமையை இன்னும் மோசமாக்கக்கூடும். ஏனெனில் ஆஸ்பிரின் சிறுநீரகக் குழாய்களில்[சான்று தேவை] யூரிக் அமில வெளியேற்றத்தைத் தடுப்பதன் மூலமாக குறைந்த மருந்தளவுகளில் பயன்படுத்தினாலும் கூட பிளாஸ்மா யூரிக் அமில அளவுகளை அதிகரிக்கின்றது. ஆஸ்பிரின்,சிறுநீரக அகணி மற்றும் வடிமுடிச்சு ஆகியவற்றில் முறையே இரத்த அழுத்தக்குறைப்பி PGE2 மற்றும் PGI2 தொகுப்பு ஆகியவற்றினை ஒடுக்குவதால் நாளவிரிவையும் குறைக்கின்றது (ஆஸ்பிரின் செயல்பாட்டின் இயங்கு அம்சத்தை காண்க). இது கீல்வாத வலி போன்றவற்றிற்கு நிவாரணியாக இதைப் பயன்படுத்தவதற்கு எதிர்ப்புப் பரிந்துரையாகவும் இருக்கலாம்.
மூல நோய்-எதிர்ப்பு களிம்பு தயாரிப்பு H ஆனது கீல்வாதத்தினால் உண்டான தோல் வீக்கத்தைத் தற்காலிகமாகக் குறைக்கும். பனிக்கட்டியானது ஒரு நாளைக்குப் பலமுறைகள் 20 முதல் 30 நிமிடங்கள் வைக்கப்படலாம். மேலும் சமவாய்ப்பிட்ட கட்டுப்படுத்தப்பட்ட சோதனை பனிக்கட்டி தொகுப்புகளைப் பயன்படுத்தும் நோயாளிகள் பக்க விளைவில்லா சிறந்த வலி நிவாரணத்தைப் பெற்றதைக் கண்டறிந்தது.[34] கீல்வாதமானது படிகங்களால் பாதிக்கப்படுகிறது என்பதால், (பனிக்கட்டியைக் கொண்டு குளிர்விப்பதைக் காட்டிலும்) நன்கு நீரேற்றி மற்றும் சூடேற்றி பாதிக்கப்பட்ட மூட்டுக்களை சுடு நீரில் வைப்பது சிறந்தது எனப் பரிந்துரைக்கின்றது[சான்று தேவை], இது யூரிக் அமில உப்புப் படிகங்களை கரைக்கவும் தெளிவாக்கவும் உதவும். பொதுவாக போதிய நீரேற்றம் என்பது பரிந்துரைக்கப்படுகிறது. இருப்பினும் ஒரு சிறிய ஆய்வானது, பனிக்கட்டி வைத்தல் மட்டுமே பயனளிக்கிறதேயன்றி சூடேற்றல் பயனளிப்பதில்லை எனக் கண்டறிந்தது.[35] பாதிக்கப்பட்ட பகுதியை இதயத்தின் அளவிற்கு மேலாக உயர்த்தி வைப்பதும் உதவலாம்.[சான்று தேவை] கீல்வாதத்தை நீண்ட நாட்கள் கட்டுப்படுத்த தொழில்முறை மருத்துவ கவனிப்பு தேவைப்படுகின்றது.
பாதிக்கப்பட்ட மூட்டுப்பகுதிகளைச் சுற்றி நீண்ட நாட்களாகக் இருக்கும் வீக்கத்தின் காரணமாக தோலில் உதிர்வும் நிகழலாம். சுண்டுவிரல்கள் பாதிக்கப்படும்போது இது குறிப்பாக தெளிவாகிறது. மேலும் ஈரத்தன்மை ஏற்பட்டால் விரலிடைச் சவ்வுப் பகுதியில் பூஞ்சைத் தொற்றை ஏற்படுத்தலாம். இதன் சிகிச்சையானது பொதுவான பாதப்படைக்கான சிகிச்சையை ஒத்தது.
கணினி இருக்கையில் நீண்ட நேரம் இருத்தல் போன்ற நீண்ட நேரம் அசைவின்றி இருக்கும் வாய்ப்புடைய கீல்வாதமுள்ள சில நபர்கள், முழங்காலிலும் பெருவிரலிலும் கடுமையான நிலையை அடைவதாக அறியப்படுகிறது. வீக்கம் அல்லது வலியை உடனடியாக கவனிக்கும் நபர்கள் மோசமான நிலையை அடையும் முன்னர் மருத்துவ சிகிச்சை எடுத்துக்கொள்கின்ற பொழுது தீவிரத்தைத் தணிக்க முடிவதாகத் தோன்றலாம். இந்த நிலையில், மருத்துவர் பரிந்துரைத்த உணவுடன் கூடிய அழற்சி-எதிர்ப்பு வாய்வழிச் சிகிச்சை எடுத்துக்கொண்டு படுக்கை ஓய்வு எடுத்துக்கொள்வது 6 முதல் 8 மணிநேரத்தில் நிவாரணம் வழங்கலாம்.
நாள்பட்ட மூட்டு மாற்றங்கள்[தொகு]
பொதுவாக, கீல்வாதத்தை டோஃபி உருவாக்குமுன் அல்லது தோற்றுவிக்கும் முன்னர் எவ்வளவு விரைவில் மருத்துவத்தைத் தொடங்குகின்றோமோ அந்த அளவு கட்டுப்படுத்த முடியும். கீல்வாதம் முற்றிய நிலையில் (நாள்பட்ட டோபசியஸ் கீல்வாதம் என்று அறியப்படுகின்றது) இருந்தால், பெரிய டோஃபியை அகற்றவும் மூட்டு முடத்தை சரிசெய்யவும் அறுவை சிகிச்சை தேவைப்படலாம். கீல்வாதம் இந்தக் கட்டத்தை அடைந்த நோயாளிகளுக்கு தொடர்ந்து மருந்து எடுத்துக்கொள்வதும் வாழ்க்கை முறையில் மாற்றமும் அவசியமாகும்.
எலும்புக்குள் ஊடுருவும் பரவலான தன்மை கொண்ட டோஃபியானது, எலும்பு அரிப்பின் பொருட்டு ஏற்படும் கீல்வாதத்துடன் தொடர்புடையதாக உள்ளது.[36]
தடுப்பு முறை[தொகு]
நாள்பட்ட கீல்வாதத்தின் தடுப்பு முறையானது தீவிர தொடர் நிகழ்வுகளை (திடீர் சீற்றங்கள்) நிர்வகிப்பதை விடவும் வேறுபட்ட நோக்கத்தைக் கொண்டிருக்கின்றது. ஒரு தீவிரமான பாதிப்பின் போது, வலி மற்றும் அழற்சியைக் குறைப்பதே நோக்கமாக உள்ளது. தடுப்பு முறையின் நோக்கமானது, எந்த எதிர்காலப் பாதிப்புகளையும் அதன் தொடர்புடைய குழுமிய திசுப் பாதிப்பையும் நிறுத்துவதே ஆகும். தடுப்பு உத்திகளில், பியூரின் வழங்கலைக் குறைத்தல், யூரிக் அமிலப் படிகங்களை கரைத்து யூரிக் அமிலத்தை ரத்தத்திற்குத் திருப்புதல் மற்றும் கல்லு உருவாகாமல் ரத்தத்திலிருந்து யூரிக் அமிலத்தை சிறுநீர் வாயிலாக வெளியேற்றுவதை அதிகரித்தல் உள்ளிட்டவை அடங்கும். தடுப்பு முறை உத்திகளில், கீல்வாதத்திற்கு பங்களிக்கும் காரணிகளைக் கவனமாக அறுதியிடுதல், அதைத் தொடர்ந்த சரியான மருந்து, உணவு மற்றும் எதிர்ப்பு நிவர்த்திகளின் பயன்பாடு ஆகியவை அடங்கும்.
மருந்துகள்[தொகு]
இக்கட்டுரையோ இக்கட்டுரையின் பகுதியோ துப்புரவு செய்ய வேண்டியுள்ளது. இதை விக்கிப்பீடியாவின் நடைக்கேற்ப மாற்ற வேண்டியுள்ளது. தொகுத்தலுக்கான உதவிப் பக்கம், நடைக் கையேடு ஆகியவற்றைப் படித்தறிந்து, இந்தக் கட்டுரையை துப்புரவு செய்து உதவலாம். |
கீல்வாதத்தைக் குணப்படுத்த பயன்படுத்தப்படும் பரிந்துரைக்கப்பட்ட மருந்துகள் பல செயல்பாட்டுப் பிரிவுகளில் அடங்குகின்றன. சாந்தீன் ஆக்சிடஸ் ஒடுக்கிகள், யூரிசுநீர்ப்பெருக்கிகள் மற்றும் யூரிக் அமில உப்பு ஆக்சிடஸ்கள் ஆகியவை இவற்றில் அடங்குகின்றன.
- ஆலோபியூரினல் என்பது சாந்தீன் ஆக்சிடஸ் ஒடுக்கியாகும். இது கீல்வாதப் பாதிப்புகளின் தடுப்புமுறைகளில் பரவலாகப் பயன்படுவதோடு நன்கு தாங்குகின்றது. இது சிறுநீரக வலுக்குறைவு மற்றும் யூரிக் அமில உப்புக் கற்களைக் கொண்ட நோயாளிகளுக்குப் பயன்படுத்தப் பாதுகாப்பானது.[37] இருப்பினும், ஆலோபியூரினல் மற்றும் அசாத்தியோபிரின் (இமுரான்) ஆகியவற்றை இணைந்து பயன்படுத்துவதால் மருந்து இடைவினை புரிந்து உயிரிழப்பை ஏற்படுத்தக்கூடிய சந்தர்ப்பம் ஏற்படலாம். ஆலோபியூரினல் பயன்பாட்டின் வாழ்க்கைப் பாதிப்பானது நோய் எதிர்ப்புத் திறன் ஒடுக்கத்திற்காக அசாத்தியோபிரின் கொண்டு சிகிச்சையளிக்கப்பட்ட உறுப்புமாற்று நோயாளிகளுக்கு முக்கியமானது.[38]
- பெபுசோஸ்டாட் (2-[3-சயனோ-4-ஐசோபட்டோசிபேனேயில்]-4-மெத்தில்தியாசோல்-5-கார்பாக்ஸிலிக் அமிலம்) - சாந்தீன் ஆக்சிடஸின் பியூரினற்ற ஒடுக்கியானது மாற்றாக இருக்குமாறு தோன்றுகின்றது. இது சீரம் யூரிக் அமில உப்பு அளவைக் குறைப்பதில் ஆலோபியூரினலுக்கு மேலாகச் செயல்படுகின்றது. ஆனால் கீல்வாதத் தாக்கங்களைக் குறைப்பதில் இல்லை. இந்த மருந்தானது ஐரோப்பிய மருந்துகள் ஏஜென்சியால் ஏப்ரல் 21, 2008[39] அன்று ஏற்றுக்கொள்ளப்பட்டது. மேலும் அமெரிக்க ஒன்றிய உணவு மற்றும் மருந்து நிர்வாகத்தால் நவம்பர் 26, 2008 அன்று ஏற்றுக்கொள்ளப் பரிந்துரைக்கப்பட்டது.[40] இது பிப்ரவரி மாதம் 2009 ஆண்டில் FDA ஆல் ஒப்புதலளிக்கப்பட்டது.[41]
- பெக்லோடிகேஸ், இனக்கலப்பு போர்சின் யூரிக்கேஸின் (யூரேட் ஆக்சிடஸ்) பாலிஎத்திலீன் கிளைக்கோல் (PEG) கூட்டிணைப்பாகும். இது யூரிக அமிலப் படிவுகளை உடைப்பது பகுதி III மருத்துவச் சோதனைகளில் தீவிரச் சிகிச்சைக்காக ஆராயப்பட்டிருக்கின்றது. வெப்பம் தாங்க வல்ல கீல்வாதச் சிகிச்சை அமெரிக்காவில் 2006 ஆம் ஆண்டில் நடைபெற்றது.
- யூரிகோசுரிக் மருந்தான புரோபேன்சிட், பெரும்பாலும் கொல்சிசீனுடன் இணைத்து கீல்வாதத்திற்கான மருந்துக் குறிப்பாகப் பரிந்துரைக்கப்படுகிறது: காண்க புரோபேன்சிட் மற்றும் கொல்சிசீன்.
- எத்திலீன்டையமின்டெட்ராசெட்டிக் அமிலம் (EDTA), ஈயத்தின் செலட்டர் வெற்றிகரமாக யூரிக் அமில வெளியேற்றத்தை அதிகரித்திருக்கின்றது.[42] இது காரீயநச்சால் பாதிக்கப்பட்டு கீல்வாத நோயுற்ற மக்களுக்கான மேம்பட்ட சிகிச்சையாக இருக்கும். செலட்டன் இந்தக் கூறுகளையும் அகற்றுவதால், தேவையான கூறுகளின் பின்பற்றுதலின் உட்கொள்ளல் அளவை அதிகரிப்பதிலும் கவனம் செலுத்துவது அவசியம்.
- சில வேளைகளில், கீல்வாதமானது ஆக்சிஜன் பற்றாக்குறையால் பாதிக்கப்பட்ட செல்கள் உடைவதன் உப விளைபொருளாக பியூரின்கள் வெளியேற்றப்படுவதால் உருவாகும் சிகிச்சையளிக்கப்படாத தூக்க மூச்சின்மைக்கு இரண்டாம் நிலை தாக்கமாகலாம். எனவே மூச்சின்மைக்கான சிகிச்சையானது கடுமையான கீல்வாதப் பாதிப்புகளைக் குறைப்பதில் திறம்படசெயல்பட முடியும்.[43]
உணவுக்கட்டுப்பாடு[தொகு]
விரிவான குறிப்புதவிகள் மற்றும் கூடுதல் தகவலுக்கு சாக் மற்றும் சோய், 2006, என்ற ஒரு திறந்தநிலை அணுகல் மதிப்புரைக் கட்டுரையைக் காண்க. [44]
யூரிக் அமிலத்தின் சீரம் அளவானது கீல்வாதத்திற்கான முதன்மையான ஆபத்துக் காரணியாகும். சீரம் அளவானது உட்கொள்ளுதல் (உணவு) மற்றும் வெளியேற்றுதல் (கழிவு) ஆகிய இரண்டின் விளைவாகும். உணவானது குறைந்த கொழுப்பு மற்றும் குறைவான புரதத்தையும் கொண்டிருக்க வேண்டும்.
2009 ஆம் ஆண்டின் ஆய்வு ஒன்று வைட்டமின் C கீல்வாதத்தின் திடீர்நிகழ்வைத் தடுக்கின்றதாகக் கண்டறிந்தது. அந்த ஆய்வானது, அக மருத்துவத்தின் காப்பகங்களின் வெளியீடு என்ற பெயரில் மார்ச் 9, 2009 அன்று வெளியிடப்பட்டது. அந்த ஆய்வானது ஒரு நாளுக்கு 1500 மில்லிகிராம்கள் அல்லது அதிகமான அளவிலான அதிகபட்ச வைட்டமின் C ஐ உட்கொண்ட நபர்களில் கீல்வாதம் ஏற்படுவதற்குரிய ஆபத்தானது, ஒரு நாளுக்கு 250 மில்லிகிராம்களுக்கும் குறைவான அளவில் வைட்டமின் C ஐ உட்கொண்ட நபர்களை விடவும் 45% குறைவாக இருந்ததைக் காட்டியது.[45]
2004 ஆம் ஆண்டின் ஆய்வானது, பியூரினின் விலங்கு மாமிச மூலங்கள் (மாட்டிறைச்சி மற்றும் கடலுணவு போன்றவை) கீல்வாதம் உருவாகும் ஆபத்தினை மிகவும் அதிகரிப்பதாகப் பரிந்துரைக்கின்றது. இருப்பினும், உயர்-பியூரின் காய்கறி மூலங்கள்(தண்ணீர்விட்டான் கொடி, காலிபிளவர், பசளிக் கீரை மற்றும் பச்சைப் பட்டாணி போன்றவை) அவ்வாறு செய்வதில்லை. பால் மற்றும் பாலாடைக்கட்டி போன்ற பால் பொருட்கள் கீல்வாதத்திற்கான வாய்ப்புகளைக் குறிப்பிடும்படியாகக் குறைத்தன. இந்த ஆய்வானது 40,000 க்கும் மேற்பட்ட மனிதர்களை 12 ஆண்டுகளுக்கும் மேலாக கண்காணித்து, இந்த ஆய்வில் 1,300 கீல்வாத நோய்களை அறிக்கையிட்டது.[46]
பியூரின்களின் உட்கொள்ளுதலைக் குறைத்தல்[தொகு]
யூரிக் அமிலத்தின் கரைபொருள் குறுமட்டம் தோராயமாக 6.7 mg/dl; இதற்கு அதிகமான குறுமட்டம் படிகங்களை உருவாக்கலாம். நெறிமுறை வயது ஆராய்ச்சியில் ஆரோக்கியமான நபர்களுக்கு சீரம் யூரிக் அமிலத்தின் அளவு 9.0 mg/dl க்கும் அதிகமுள்ளவர்கள் ஆறு அண்டுகளில் கீல்வாதத்தின் 22% பாதிப்பைப் பெற்றனர். அவற்றின் அளவு 7.0–8.9 mg/dl உள்ளவர்களுடன் ஒப்பிடுகையில் ஒரு சதவீதத்திற்கு குறைவாக உள்ளது. ஆண்களின் சராசரியான யூரிக் அமில அளவு 5.0 mg/dl, மேலும் பியூரினற்ற சூத்திரத்த உணவுக்கட்டுப்பாடுப் பதிலீடு இதை 3.0 mg/dl என்ற அளவில் குறைக்கின்றது. பியூரின் கட்டுப்படுத்தப்பட்ட உணவுக்கட்டுப்பாடு இந்த அளவை கூடுமான அளவு (1–2 mg/dl) குறைக்கின்றது.
இந்த அளவுகள் பிற ஆரோக்கிய நிலைகளால் பாதிப்படைந்திருக்காத வரையிலும் உணவுக் கட்டுப்பாட்டு மாற்றங்களுக்கு எதிர்வினை புரியாத வரையிலும் குறைந்த அளவு பியூரினை உடைய உணவானது யூரிக் அமிலத்தின் சீரம் அளவைக் குறைக்கின்றது. உணவுக் கட்டுப்பாட்டு பியூரின்களின் குறிப்பிடத்தகுந்த மூலங்களுக்கு, "தவிர்க்க வேண்டிய உணவுகள்" பிரிவினைக் காண்க.
புரோட்டின் என்பது பியூரின்களுக்கான பண்படா பதிலி ஆகும்; மிகவும் சரியான பதிலி தசை ஆகும். மேலே கூறிய குறிப்பிடத்தகுந்த உணவுக்கட்டுப்பாட்டு பியூரின்களைத் தவிர, டி.என்.ஏ மற்றும் ஆர்.என்.ஏ ஆகியவை அவற்றின் அடிப்படைகளான அடினைன் மற்றும் குயனைன் ஆகியவற்றின் வாயிலாக உணவுக்கட்டுப்பாட்டுப் பியூரின்களின் முக்கிய மூலம் ஆகும். உணவுக் கட்டுப்பாடு புரோட்டீன்களின் அனைத்து மூலங்களும் பியூரின்களை வழங்குகின்றன. ஆனால் சில மூலங்கள் பிறவற்றை விடவும் மிக அதிகமான பியூரின்களை வழங்குகின்றன. இது ஒவ்வொரு செல்லின் மணியிழையங்களின் எண்ணிக்கையுடன் தொடர்புடையது. இறைச்சி (குறிப்பாக பறவைக் கால் இறைச்சி) மற்றும் கடலுணவு ஆகியவை அதிக அளவு பியூரின்களைக் கொண்டுள்ளன. ஏனெனில் தசை செல்கள் ஆயிரக்கணக்கான மணியிழையங்கள் நிரம்பியதாக உள்ளன. அதன் ஒவ்வொன்றும் அவற்றின் தனிப்பட்ட டி.என்.ஏ மற்றும் ஆர்.என்.ஏ ஆகியவற்றைக் கொண்டுள்ளன. மிகப்பெரிய எதிர்கால ஆய்வில், அதிகமான இறைச்சி மற்றும் கடலுணவு உட்கொள்வதால் கீல்வாத தாக்குதலின் ஆபத்து அதிகரிக்கிறது (முறையே 41% மற்றும் 50%). புரோட்டீன் அதிகமாகவும் டி.என்.ஏ மற்றும் ஆர்.என்.ஏ ஆகியவை மிகவும் குறைவாகவும் உள்ள பால்பொருட்களை அதிகமாக உட்கொள்ளுவது கீல்வாதப் பாதிப்பில் 44% குறைவுடன் தொடர்புடையதாக இருந்தது. தாவரங்களில், மணியிழையங்களுடன் (மிகக் குறைவான எண்ணிக்கையில்) கூடுதலாக, சில செல்கள் பச்சையங்களைக் கொண்டுள்ளன. மேலும் அவை அவற்றின் தனிப்பட்ட டி.என்.ஏ மற்றும் ஆர்.என்.ஏ ஆகியவற்றையும் கொண்டுள்ளன. இந்தக் காரணத்திற்காக, ஒன்றுக்கொன்று தொடர்புடைய அதிக புரோட்டீன் காய்கறிகளும் கரும் பச்சை இலை காய்கறிகளும் பிற காய்கறிகளை விடவும் அதிகமான பியூரின்களைக் கொண்டிருப்பதாக எதிர்பார்க்கப்படுகின்றன. இருப்பினும், இந்த தாவர திசுக்களின் மொத்தப் பியூரின் உள்ளடக்கத்தின் பங்களிப்பானது அதன் குறைவான நகல் எண்ணிக்கையால் ஒப்புமையில் குறைவாக உள்ளது. அதிக பியூரின்-அதிகமுள்ள காய்கறிகளை உட்கொள்வது அல்லது உயர் புரோட்டீன் உணவு ஆகியவற்றிடையே குறிப்பிடுமளவு தொடர்பு இல்லை.
குளிர்பானங்கள் மற்றும் பிரக்டோஸ் உட்கொள்வது தொடர்பான ஓர் ஆய்வானது, ஒரு நாளைக்கு இரண்டு அல்லது அதற்கும் அதிகமான இனிப்பான குளிர்பானங்களை அருந்துகின்ற ஆண்களுக்கு கீல்வாதம் ஏற்படுகின்ற சந்தர்ப்பமானது, மாதத்தில் ஒன்றுக்கும் குறைவாக அருந்துபவருடன் ஒப்பிடுகையில் 85% அதிகமாக உள்ளது எனக் காட்டுகிறது.[47] அமெரிக்கா மற்றும் ஜப்பான் போன்ற நாடுகளில், வேதிவினைக்குட்படுத்தப்பட்ட உணவுகள் மற்றும் பானங்கள், பொதுவான இனிப்பூட்டியும் சர்க்கரைக்கு மாற்றுமான உயர்-பிரக்டோஸ் கார்ன் சிரப் (HFCS) ஐ அதிக அளவில் கொண்டிருக்கலாம் என்பதே இதற்குக் காரணமாகும். இவை இரத்தத்தில் அதியூரேட்டிரத்தத்தை விளைவிக்கின்றன.[48][49] அதியூரேட்டிரத்தம், உடலை கீல்வாதத்திற்கான நோய்த் தாக்கநிலைக்கு ஏற்றதாக்குகின்றது.[50]
பீர் உட்கொள்ளும் திறனானது, தினமும் 12 அவுன்ஸ் (354 மி.லி) உட்கொள்ளுவதால் கீல்வாதம் தோன்றுவதற்குரிய ஆபத்தை 49% அதிகரிக்கின்றது. மாறுபாடாக, சாராயம் உட்கொள்வதானது 15% மட்டுமே அதிகரிக்கின்றது. மேலும் ஒயின் உட்கொள்வதால் கீல்வாத ஆபத்து உண்டாகுமா என்பது போன்ற தொடர்புகள் எதுவும் கண்டறியப்படவில்லை.
சில மருத்துவ மருந்துகள் பியூரின் அடிப்படையிலானவை. இவற்றில் குறிப்பிடத்தகுந்தவை பியூரினை ஒத்த வளர்சிதைமாறுனப்பகை மருந்துகளாக உள்ளன. சில நேரங்களில் இவை வேதிச்சிகிச்சை ஏஜெண்டுகளாகப் பயன்படுகின்றன.
பிற அணுகுமுறைகள்[தொகு]
கூடுதலான உணவுக்கட்டுப்பாடு பரிந்துரைக்கப்படலாம், இவை கீல்வாதத்தை மறைமுகமாகவும், இரத்த அழுத்தம், இதயகுழலிய நோய், நீரிழிவு மற்றும் வளர்சிதை மாற்ற நோய்க்குறி ஆகியவற்றையும் குறைக்கின்றன.
பின்வரும் பரிந்துரைகளை மருத்துவர்கள் உலகளாவிய ரீதியில் ஏற்கவில்லை.
குறைந்த பியூரின் உணவுக்கட்டுப்பாடு:
- குறைவான யூரிக் அமிலத்திற்கு:
- ஒரு சிறிய ஆய்வில் புளிப்பு ஜெர்ரிகள் யூரிக் அமிலத்தைக் குறைப்பதாக அறிக்கையிடப்பட்டது. புளிப்பு ஜெர்ரி சாறு அல்லது புளிப்பு ஜெர்ரி உறை மாத்திரைகள் மூட்டுக்கள் மற்றும் இணைப்புத் திசுக்களுக்கிடையே படியும் ஊசியை ஒத்த படிகங்களைக் கரைக்க உதவுகின்றதாக நம்பப்படுகின்றன.[51][52]
- செலரிக்கீரை சாரங்கள் (செலரிக்கீரை அல்லது செலரி விதை உறை மாத்திரை வடிவில் அல்லது வடிச்சாறு/நீர்க்கரைசல் வடிவில்) யூரிக் அமில அளவைக் குறைப்பதாக பலரால் நம்பப்படுகின்றது (இருப்பினும் இவை நீர்ப்பெருக்கிகளாகவும் உள்ளன).[சான்று தேவை] செலரிக்கீரைச் சாரங்கள் அழற்சி-எதிர்ப்பு மருந்துகளுடன் இணைந்து ஒத்துழைக்கும் வகையில் செயல்புரிவதாக அறிக்கையிடப்பட்டன.[53]
- பாலாடைக்கட்டி குறை-பியூரின் உணவாகப் பரிந்துரைக்கப்பட்டிருக்கின்றது,[54] மேலும் பால்பொருட்கள் கீல்வாத ஆபத்தைக் குறைப்பதாகக் கண்டறியப்பட்டிருக்கின்றன.
- ஒரு நாளுக்கு இரண்டு அல்லது அதிகமான பிரக்ட்டோஸ் கொண்ட குளிர்பானங்களைக் உட்கொண்டவர்களை மாதத்திற்கு ஒன்று மட்டுமே குடிப்பவர்களுடன் ஒப்பிடும்போது 85% அதிகமான கீல்வாத பாதிப்பைக் கொண்டிருப்பதாகவும் ஏற்றுக்கொள்ளப்பட்டது. எனினும், கார்பனேற்றப்பட்ட பானங்கள் மற்றும் சர்க்கரை ஆகியவையும் தாழ்வு-பியூரின் உணவாகப் பரிந்துரைக்கப்பட்டிருக்கின்றன[54].[47]
- உணவுக்கட்டுப்பாடான கொயர்செட்டின் என்ற ஃப்ளவோனாயிடு யூரிக் அமில அளவுகளைக் குறைக்கும். கொயர்செட்டின் ப்ரோமெலைன் மருந்துடன் சேர்த்து எடுத்துக்கொள்ளப்பட்டால் அதன் உறிஞ்சுதலை அதிகரிக்கலாம். கூடுதலாக, பேண்டோதெனிக் அமிலம் (வைட்டமின் B5) யூரிக் அமில வெளியேற்றச் செயல்பாட்டிற்கு உதவுவதாகக் கூறப்பட்டுள்ளது.[55] வைட்டமின் C ஆனது யூரிக் அமில வெளியேற்றத்தை அதிகரித்து குறைந்த சீரம் யூரிக் அமில அளவுகளைக் குறைப்பதாக விளக்கப்பட்டுள்ளது.
- தவிர்க்க வேண்டிய உணவு:
- பியூரின்கள் அதிக அளவிலுள்ள உணவுகள்
- இறைச்சி, மீன், கோழி அல்லது டோஃபு போன்ற உயர் புரத உணவானது ஒரு நாளுக்கு 8 அவுன்ஸ்களாக (226 கிராம்களாக) வரையறுக்கப்படுகிறது. திடீர் நோய் வெளிப்பாட்டின் போது முழுமையாகத் தவிர்க்கப்பட வேண்டும்.[சான்று தேவை] டோஃபு உணவானது பிளாஸ்மா யூரிக் அமில உப்பு அளவுகளில் அதன் சிறிதான மற்றும் நிலையற்ற விளைவின் பொருட்டு கீல்வாத நோயாளிகளுக்கான பாதுகாப்பான புரத மூலமாக பரிந்துரைக்கப்பட்டுள்ளது.[56]
- கழுத்துக் கணையச் சுரப்பிகள், சிறுநீரகங்கள், ஈரல், மூளைகள் அல்லது பிற இறைச்சிக் கழிவுகள்.[57][58]
- சூடை மீன்கள் மற்றும் நெத்தலி மீன்கள்[57]
- கடலுணவு[46] குறிப்பாக கிளிஞ்சல், சிப்பி, இரட்டை வழிச் சோழி, கூனிறால், நண்டு, பெரிய கடல் நண்டு மற்றும் கிரேமீன் போன்ற ஓடுடை மீன் வகை.
- தண்ணீர்விட்டான் கொடி. காலிபிளவர் காளான்கள். பசளிக் கீரை. (மேலே, "பியூரின் அதிகமுள்ள காய்கறிகள் அல்லது உயர் புரத உணவுகளின் உட்கொள்ளல் குறிப்பிடத்தக்க உடன்தொடர்பைக் கொண்டிருப்பதில்லை" எனினும்.)
- உலர்ந்த அவரைகள் (அவரையினம் & பட்டாணி).
- ஆல்கஹால்.[59] வடிப்போனொதிகளில் பியூரின் அதிகமாக உள்ளது எனும் அடிப்படையில் இது குறிப்பாக பீருக்கு (அதிகமான குயனோசைன்) பொருந்துவதாக கூறப்படுகின்றது. பெரும்பாலான நவீன வணிக ரீதியான பீரானது அளவிடக் கூடிய நொதியின் அளவை மட்டுமே கொண்டுள்ளது என்பதால், இந்தக் கூற்றுக்கு மேலும் உறுதிப்படுத்தல் தேவைப்படுகிறது.[சான்று தேவை] முன்னதாக, போர்ட் ஒயின் ஈயமஞ்சளைக் கொண்டு இனிப்பூட்டப்பட்டது. இது கீல்வாதத்தை சிக்கலாக்கும் காரீய நச்சை விளைவிக்கின்றது. எதிர்க்கருத்தாக, குறிப்பாக பாரம்பரிய முறைப்படி தயாரிக்கப்பட்ட சிவப்பு ஒயின்கள்,[60] ஒயின் தயாரிப்பு நடைபெறுகையில் திராட்சை விதையிலிருந்து வெளிவரும் புரோசியானிடின்ஸை கொண்டுள்ளன. இவை மறைமுகமான இயங்கு நுட்பம் மூலமாகக் குறைந்த சீரம் யூரிக் அமில அளவுகளைக் கொண்டதாக அறிக்கையிடப்பட்டிருக்கின்றன.[61] இருப்பினும் யூரிக் அமில உப்பினை குறைக்கும் சிகிச்சையை கைவிடுதல் கடுமையான கீல்வாத நோய் மீளலுடன் தொடர்புடையது.[62] ஆல்கஹால் நீரகற்றலையும் அதிகரிக்கின்றது. இது இரத்தத்தில் யூரிக் அமில அளவுகளின் விகித அதிகரிப்பை விளைவிக்கிறது.
- இறைச்சி கழிவுகள், சூப்புகள் மற்றும் குழம்புகள்[57]
- மேலே விவாதித்தது போன்ற பிரக்டோஸ் அதிகமுள்ள உணவுகள், குறிப்பாக முதன்மை சமையல் பொருளாக அதிகமான-பிரக்டோஸ் கார்ன் சிரப்பு (HFCS).[50]
- அனைத்து குளிர்பானங்கள் (உள்ளுணர்வு-உணவுக் கட்டுப்பாடு), இவற்றில் HFCS என்பது நீருக்கு அடுத்தபடியாக இரண்டாவது கூட்டுப் பொருளாக உள்ளது
- பதப்படுத்தப்பட்ட பழம், ஜாம், பழப்பாகு
- சிரப்பு
- மிட்டாய்
- பிரக்டோஸ் உள்ளடக்கத்தைப் பொறுத்த குறைந்த அளவுக்கு, ஐஸ் கிரீம், கேக்குகள் மற்றும் குக்கிகள்
- சுக்ரோஸ் அதிகமுள்ள உணவுகள்
- பியூரின்கள் அதிக அளவிலுள்ள உணவுகள்
- நீரகற்றலைத் தவிர்க்க:
- யூரிக் அமில உப்புகளின் செறிவைக் குறைக்கவும் யூரேட்டுகளை வெளியேற்ற உதவவும் அதிகமான திரவங்களை குறிப்பாக நீரை குடிக்கவும்;
- நீர்ப்பெருக்கி உணவுகள் அல்லது ஆஸ்பிரின் (ஆஸ்பிரின் மருந்தை கீல்வாதம் பாதித்த நோயாளிகள் தகுதியான மருத்துவரின் ஆலோசனையில்லாமல் பயன்படுத்துவதைத் தவிர்க்க வேண்டும்) போன்ற மருந்துகள், வைட்டமின் C இல் அதிவேகமான அதிகரிப்புகள்/தாழ்வுகள், தேநீர் மற்றும் ஆல்கஹால் ஆகியவற்றைத் தவிர்க்கவும். இது குறை-அளவு ஆஸ்பிரினுக்கு மட்டுமே பொருந்தும், இது பொதுவாக பேபி ஆஸ்பிரின் எனக் (81 மி.கி) குறிப்பிடப்படுகிறது. அதிக-அளவை ஆஸ்பிரின் (325 மி.கி) யூரிக் அமில வெளியேற்றத்தை அதிகரிக்கிறது. கீல்வாதத்தைத் தூண்டுவதில் நீர்ப்பெருக்கிகளின் பங்கு விவாதத்திற்குரியது.[14]
- பியூரின் அதிகமுள்ள காய்கறிகளை ஓரளவு உட்கொள்ளுதல் அதிகரிக்கப்பட்ட கீல்வாதத்துடன் தொடர்புடையது அல்ல.[46]
எதிர் மருந்துகள் மூலமான நிவர்த்திகள்[தொகு]
- சோடியம் பைகார்பனேட் (சமையல் சோடா) என்பது வழக்கமான தீர்வு ஆகும்,[63] இது ரத்தத்தின் pH ஐ அதிகரிப்பதன் (ரத்த அமிலத்தன்மையை குறைத்தல்) மூலமாக பணிபுரிவதாக நம்பப்படுகிறது. இருப்பினும், சோடியம் சேர்ப்பது சிலருக்கு ஏற்றதாக இல்லாமல் போகலாம்.
- பிரித்தானிய கொலம்பியா பல்கலைக்கழகத்தின் ஆராய்ச்சியானது நீண்ட நாள் காபி அருந்துவது கீல்வாதத்தின் ஆபத்தைக் குறைப்பதில் தொடர்புகொண்டிருப்பதாகக் கூறுகிறது.[64] பிற ஆராய்ச்சிகள் இந்த அம்சத்தைத் தேநீருக்கும் பிற காபி கலந்த உணவுகள் மற்றும் பானங்களுக்கும் என நீட்டிக்கின்றன.[65]
- பொட்டாசியம் இணைப்புகள் கீல்வாதச் சிகிச்சையை மேம்படுத்தும். கீல்வாதமானது உண்ணாவிரதம், அறுவை சிகிச்சை மற்றும் பொட்டாசிய இழப்பு நீர்ப்பெருக்கிகள் போன்ற பொட்டாசியம் இழப்பை விளைவிக்கும் பொருட்களால் கீல்வாதம் விளைவிக்கப்படலாம்.[66] பொட்டாசியம் பற்றாக்குறையானது ரத்தத்தில் யூரிக் அமில உப்பின் அளவை அதிகரிக்க முடியும்.[67]
- சோந்த்ரோய்டின் சல்பேட் சிறுநீரில் யூரிக் அமிலத்தின் படிகமாக்கல் வீதத்தைக் குறைக்கின்றது. இது செயற்கைச் சூழலில் விளக்கப்பட்டுள்ளது,[68][69] ஆனால் இது மருத்துவச் சோதனையில் பரிசோதிக்கப்படவில்லை. ஒரு ஆய்வானது[70] எதிர்விளைவைக் காட்டுகின்றது.
- சைபீரியன் ஜின்செங் தாவரத்தின் மேற்பட்டையான வூ ஜியா பி எனும் மருந்தை, நாள்பட்ட நிலையுடன் கீல்வாதத்தின் தீடீர் நிகழ்வில் உள்ள நோயாளிகளிடையே எதிர்கால நிகழ்வுகளிலிருந்து தடுக்கப் பயன்படுத்த முடியும்.[சான்று தேவை]
வெப்ப சிகிச்சை[தொகு]
இயல்பாக உடலின் அடிப்படை வெப்பநிலையுடன் ஒப்பிடுகையில் புற உறுப்புகளின் குறைந்த வெப்பநிலையானது, பெருவிரல், பின்னர் முழங்கால், அரிதாக பெரும்பாலான அண்மை மூட்டுகள் (இடுப்பு, தோள்பட்டை, முதுகுத்தண்டு) ஆகியவற்றில் முதலில் கீல்வாத பாதிப்புகள் இருப்பதை விளக்குவதாக நம்பப்படுகின்றது. இந்த அவதானிப்புகள் மற்றும் படிகங்கள் அதிக வெப்பநிலைகளில் பொதுவாக மிகவும் எளிதாகக் கரைகின்றன எனும் உண்மை ஆகியவை, வெப்ப சிகிச்சையானது கடுமையான மற்றும் நாள்பட்ட கீல்வாதத்தைத் தீர்க்க உதவும் என்ற கருத்தை ஆதரிக்கின்றன. எனவே வெப்பப் பட்டைகள் மற்றும் வெப்பக் குளியல்கள் பயன்படுத்தப்படுகின்றன.
புறப்பரவியல்[தொகு]
கீல்வாதம் என்பது ஒரு வகையான மூட்டுவலியாகும், அது பெரும்பாலும் நடுத்தர வயது ஆண்களையும் மாதவிடாய் சுழற்சி நின்ற பெண்களையும் பாதிக்கின்றது.
கீல்வாதம் உருவாவதில் இனப்பாகுபாடு சார்ந்த வெவ்வேறு போக்குகள் உள்ளன. கீல்வாதமானது பசுபிக் தீவுகளின் மக்கள் மற்றும் நியூசிலாந்தின் மௌரி மக்களிடையே அதிகமாக உள்ளது. ஆனால் ஆஸ்திரேலியப் பழங்குடியினரிடையே அரிது. அவர்களின் சீரம் யூரிக் அமிலச் செறிவு அதிகமாக இருப்பினும் அவர்களிடையே இது அரிதாகவே உள்ளது.[71] அமெரிக்காவில், கீல்வாதமானது பொதுவாக ஐரோப்பிய அமெரிக்கர்களில் இருப்பதைப் போன்று இரண்டு மடங்கு ஆப்பிரிக்க அமெரிக்கர்களில் உள்ளது.[72]
பருவகாலத்துடனான தொடர்பும் இருக்கலாம். குறிப்பிடும்படியாக கடுமையான கீல்வாதப் பாதிப்புகளின் நிகழ்வுகள் வசந்தகாலத்தில் அதிகம்.[73][74]
வரலாறு[தொகு]
கீல்வாதத்திற்கான முதல் எழுத்துப்பூர்வ விளக்கம் கி.மு 2,600 ஆம் ஆண்டின் காலகட்டத்தில் இருந்தது. அப்பொழுது கால் பெருவிரலின் கீல்வாதம் பற்றி எகிப்தியர்கள் குறிப்பிட்டனர். கி.மு 400 ஆம் ஆண்டின் காலகட்டத்தில், கிரேக்க மருத்துவர் ஹிப்போக்கிரடஸ் அவர்களும் கீல்வாதம் பற்றி கருத்துரை தெரிவித்துள்ளார்.[75] ஏறக்குறைய கி.பி. 30 இல், ஆலூஸ் கோனிலியஸ் செல்சஸ் எழுத்தானது, கீல்வாதத்தின் பல அம்சங்களை ஏற்றுக்கொள்ளும்படி தோன்றியது. சிறுநீரக கரைப்பானுடனான அதன் தொடர்பு, பின்னர் பெண்களில் பாதிப்பு, ஆல்கஹாலுடன் தொடர்பு மற்றும் பால்பொருட்களால் தடுக்கும் சாத்தியம் ஆகியவற்றை உள்ளடக்குகின்றது:
"மீண்டும் திடமான சிறுநீரிலிருந்து வரும் வெள்ளைப் படிவானது, வலி மற்றும் நோய் மூட்டுக்களின் பகுதிகளில் உணரப்பட வேண்டும் அல்லது நோய் இருந்தால் இந்த அறிகுறிகள் தோன்றும். … கைகளில் மற்றும் கால்களில் உள்ள மூட்டுச் சிக்கல்கள் அடிக்கடி வருவதும் தீர்க்க முடியாததுமாக போடக்ரா மற்றும் சேயிரக்கரா நோய்களில் நிகழ்வது போன்று உள்ளன. இவை, அலிகளை அல்லது பெண்ணுடன் பாலுறவு கொள்ளாத இளைஞர்களை அல்லது மாத விலக்கு அடங்கிய நிலையில் உள்ள பெண்களைத் தவிர்த்த மற்ற பெண்களைத் தாக்குவது அரிது. வலியின் தொடக்கத்தில் இரத்தம் வெளியேறும்; அது முதல் முறையாக வெளியேறும் போது அது ஆரோக்கியத்தை உறுதிசெய்கின்றது. அது பெரும்பாலும் ஒரு வருடத்திற்கான, சிலநேரங்களில் மொத்த வாழ்விற்குமான ஆரோக்கியத்தையும் உறுதிசெய்கிறது. மேலும் சிலர், இந்த நோயை வெகுநாளைக்குத் தவிர்க்க, கழுதைப் பாலைக் குடிப்பதன் மூலம் அகற்றுகின்றனர்; ஒயின், மீட் மற்றும் பாலுறவு ஆகியவற்றை ஆண்டு முழுவதும் தவிர்ப்பதன் மூலமாக சிலர் வாழ்க்கை முழுமைக்குமான பாதுகாப்பைப் பெற்றுள்ளனர்; உண்மையில் இந்த பயிற்சியை குறிப்பாக முக்கிய பாதிப்பு ஏற்பட்ட பிறகு அது தணிந்துவிட்டாலும் ஏற்றுக்கொள்ள வேண்டும்."[76]

சுமார் கி.பி. 200 ஆண்டளவில், ரோமானிய போர் சார்ந்த மருத்துவர் கலேன் அவர்கள், கீல்வாதமானது உடலின் நான்கு நீர்மங்களின் நிலையற்ற அளவில் மூட்டுகளில் வெளியேற்றும் ஒரு நிலை என விவரித்தார். "gout" என்ற வார்த்தையானது தொடக்கத்தில் கி.பி. 1200 காலகட்டத்தில் ரேண்டோலப் ஆப் போக்கிங் அவர்களால் பயன்படுத்தப்பட்டது. இது இலத்தீன் வார்த்தையான "gutta" என்ற வார்த்தையிலிருந்து பெறப்பட்டது, இதன் பொருள் "இறக்கம்" (நீர்மத்தின்) ஆகும்.[75]
டச் அறிவியலாளரான அண்டன் வான் லீயூவென்ஹோக் அவர்கள், யூரிக் அமில உப்புப் படிகங்களின் நுண்ணோக்கித் தோற்றத்தை 1679 ஆம் ஆண்டில் விவரித்தார்.[75] 1848 ஆம் ஆண்டில் ஆங்கிலேய மருத்துவர் ஆல்ப்ரெட் பேரிங் கார்ரோட் என்பவர் ரத்தத்தில் யூரிக் அமில அதிகரிப்பை கீல்வாதத்தின் காரணமாகக் கண்டறிந்தார்.
பறவைகள் மற்றும் முதலை இனமான அலிகேட்டர்கள் போன்ற சில விலங்குகளும் கீல்வாதத்தால் பாதிப்படையலாம்[சான்று தேவை]. "சூ" என்று அறியப்பட்ட டைனோசரஸ் ரெக்ஸ் மாதிரியும் கூட கீல்வாதத்தால் பாதிக்கப்பட்டதாகத் தோன்றுகின்றது.[77]
கீல்வாதத்திற்கான வரலாற்று சிகிச்சைகளான ஜின் மற்றும் எண்ணற்ற மருந்துகள் உள்ளிட்டவை கண்டறியப்பட்டதிலிருந்தே திறம்படச் செயல்படவில்லை. இவை வெளிச் சோதனை முறை ஆய்வக ஆராய்ச்சிகளின் போது யூரிக் அமிலப் படிகங்களைக் கரைப்பதில் திறம்படச் செயல்பட்ட மருந்துகளை உள்ளடக்கின. ஆனால் மருத்துவச் சோதனைகளில் பயன்படவில்லை, அவை: லைஸ்டோல், லைசிடின், பைப்பெரசின் மற்றும் சைடோனல் ஆகியவை.[சான்று தேவை]
மேலும் காண்க[தொகு]
- சரும நிலைகளின் பட்டியல்
- போலிக்கீல்வாதம், கால்சியம் பைரோபாஸ்பேட்டின் படிவு நோயின் பெயர்களில் ஒன்று
- யூரிக் அமில சிறுநீரகக்கல்
- சிறுநீரில் யூரிக் அமிலம்
குறிப்புகள்[தொகு]
- ↑ James, William D.; Berger, Timothy G.; et al. (2006). Andrews' Diseases of the Skin: clinical Dermatology. Saunders Elsevier. பன்னாட்டுத் தரப்புத்தக எண்:0-7216-2921-0.
- ↑ த டிசீஸ் ஆப் கிங்க்ஸ் டுப்போ, சார்லஸ் (2003) போர்பஸ் ஹெல்த்
- ↑ கௌட் த ஃப்ரீ மெடிக்கல் டிக்சனரி
- ↑ Virsaladze DK, Tetradze LO, Dzhavashvili LV, Esaliia NG, Tananashvili DE (May 2007). "[Levels of uric acid in serum in patients with metabolic syndrome] [Levels of uric acid in serum in patients with metabolic syndrome]" (in Russian). Georgian Med News (146): 35–7. பப்மெட்:17595458.
- ↑ Moyer RA, John DS (April 2003). "Acute gout precipitated by total parenteral nutrition". The Journal of rheumatology 30 (4): 849–50. பப்மெட்:12672211. https://archive.org/details/sim_journal-of-rheumatology_2003-04_30_4/page/849.
- ↑ Halabe A, Sperling O (1994). "Uric acid nephrolithiasis". Mineral and electrolyte metabolism 20 (6): 424–31. பப்மெட்:7783706.
- ↑ http://www.the-family-doctor.com/the-family-doctor/g/gout.htm
- ↑ Trivieri, Larry; Ivker, Robert S.; Anderson, Robert H. (1999). The complete self-care guide to holistic medicine: treating our most common ailments. New York, N.Y: J.P. Tarcher/Putnam. பன்னாட்டுத் தரப்புத்தக எண்:0-87477-986-3. இணையக் கணினி நூலக மையம்:41211414. https://archive.org/details/completeselfcare00robe.
- ↑ Lin JL, Tan DT, Ho HH, Yu CC (November 2002). "Environmental lead exposure and urate excretion in the general population". Am. J. Med. 113 (7): 563–8. doi:10.1016/S0002-9343(02)01296-2. பப்மெட்:12459402. https://archive.org/details/sim_american-journal-of-medicine_2002-11_113_7/page/563.
- ↑ Wright LF, Saylor RP, Cecere FA (August 1984). "Occult lead intoxication in patients with gout and kidney disease". J. Rheumatol. 11 (4): 517–20. பப்மெட்:6434739. https://archive.org/details/sim_journal-of-rheumatology_1984-08_11_4/page/517.
- ↑ Lin JL, Huang PT (April 1994). "Body lead stores and urate excretion in men with chronic renal disease". J. Rheumatol. 21 (4): 705–9. பப்மெட்:8035397. https://archive.org/details/sim_journal-of-rheumatology_1994-04_21_4/page/705.
- ↑ Shadick NA, Kim R, Weiss S, Liang MH, Sparrow D, Hu H (July 2000). "Effect of low level lead exposure on hyperuricemia and gout among middle aged and elderly men: the normative aging study". J. Rheumatol. 27 (7): 1708–12. பப்மெட்:10914856. https://archive.org/details/sim_journal-of-rheumatology_2000-07_27_7/page/1708.
- ↑ Ball GV (1971). "Two epidemics of gout". Bull Hist Med 45 (5): 401–8. பப்மெட்:4947583.
- ↑ 14.0 14.1 Janssens HJ, van de Lisdonk EH, Janssen M, van den Hoogen HJ, Verbeek AL (August 2006). "Gout, not induced by diuretics? A case-control study from primary care". Ann. Rheum. Dis. 65 (8): 1080–3. doi:10.1136/ard.2005.040360. பப்மெட்:16291814.
- ↑ Vitart V, Rudan I, Hayward C, Gray NK, Floyd J, Palmer CN, Knott SA, Kolcic I, Polasek O, Graessler J, Wilson JF, Marinaki A, Riches PL, Shu X, Janicijevic B, Smolej-Narancic N, Gorgoni B, Morgan J, Campbell S, Biloglav Z, Barac-Lauc L, Pericic M, Klaric IM, Zgaga L, Skaric-Juric T, Wild SH, Richardson WA, Hohenstein P, Kimber CH, Tenesa A, Donnelly LA, Fairbanks LD, Aringer M, McKeigue PM, Ralston SH, Morris AD, Rudan P, Hastie ND, Campbell H, Wright AF (April 2008). "SLC2A9 is a newly identified urate transporter influencing serum urate concentration, urate excretion and gout". Nat. Genet. 40 (4): 437–42. doi:10.1038/ng.106. பப்மெட்:18327257.
- ↑ "காப்பகப்படுத்தப்பட்ட நகல்" (PDF). Archived from the original (PDF) on 2010-09-18. பார்க்கப்பட்ட நாள் 2009-11-16.
- ↑ Stamp L, Searle M, O'Donnell J, Chapman P (2005). "Gout in solid organ transplantation: a challenging clinical problem". Drugs 65 (18): 2593–611. doi:10.2165/00003495-200565180-00004. பப்மெட்:16392875.
- ↑ Hoskison TK, Wortmann RL (2006). "Advances in the management of gout and hyperuricaemia". Scand. J. Rheumatol. 35 (4): 251–60. doi:10.1080/03009740600855825. பப்மெட்:16882587.
- ↑ PubMed
- ↑ Zhang W, Doherty M, Pascual E, Bardin T, Barskova V, Conaghan P, Gerster J, Jacobs J, Leeb B, Lioté F, McCarthy G, Netter P, Nuki G, Perez-Ruiz F, Pignone A, Pimentão J, Punzi L, Roddy E, Uhlig T, Zimmermann-Gòrska I (October 2006). "EULAR evidence based recommendations for gout. Part I: Diagnosis. Report of a task force of the Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT)". Ann. Rheum. Dis. 65 (10): 1301–11. doi:10.1136/ard.2006.055251. பப்மெட்:16707533.
- ↑ PubMed
- ↑ PubMed
- ↑ Sturrock R (2000). "Gout. Easy to misdiagnose". BMJ 320 (7228): 132–3. doi:10.1136/bmj.320.7228.132. பப்மெட்:10634714. பப்மெட் சென்ட்ரல்:1128728. http://bmj.bmjjournals.com/cgi/content/full/320/7228/132.
- ↑ Siva C, Velazquez C, Mody A, Brasington R (2003). "Diagnosing acute monoarthritis in adults: a practical approach for the family physician". Am Fam Pghysician 68 (1): 83–90. பப்மெட்:12887114.
- ↑ 25.0 25.1 PubMed
- ↑ Zhang W et al. (October 2006). "EULAR evidence based recommendations for gout. Part II: Management. Report of a task force of the EULAR Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT)". Ann. Rheum. Dis. 65 (10): 1312–24. doi:10.1136/ard.2006.055269. பப்மெட்:16707532.
- ↑ Janssens HJ et al. (May 2008). "Use of oral prednisolone or naproxen for the treatment of gout arthritis: a double-blind, randomised equivalence trial". Lancet 371 (9627): 1854–60. doi:10.1016/S0140-6736(08)60799-0. பப்மெட்:18514729.
- ↑ "Chapter 10 Musculoskeletal and joint diseases -- 10.1.4 Acute attacks of gout". British National Formulary (56 ). September 2008. பக். 564.
- ↑ 29.0 29.1 Clinical Knowledge Summaries. "Gout - Management -- What treatment is recommended in acute gout?". National Library for Health. Archived from the original on 2008-12-16. பார்க்கப்பட்ட நாள் 2008-10-26.
- ↑ "Gout". Arthritis Research Campaign. 2008. Archived from the original on 2008-10-20. பார்க்கப்பட்ட நாள் 2008-10-26.
{{cite web}}: Unknown parameter|month=ignored (|date=suggested) (help) - ↑ Gout~Medication at eMedicine
- ↑ 32.0 32.1 "Information for Healthcare Professionals: New Safety Information for Colchicine (marketed as Colcrys)". U.S. Food and Drug Administration.
- ↑ Man CY, Cheung IT, Cameron PA, Rainer TH (2007). "Comparison of oral prednisolone/paracetamol and oral indomethacin/paracetamol combination therapy in the treatment of acute goutlike arthritis: a double-blind, randomized, controlled trial". Annals of emergency medicine 49 (5): 670–7. doi:10.1016/j.annemergmed.2006.11.014. பப்மெட்:17276548. https://archive.org/details/sim_annals-of-emergency-medicine_2007-05_49_5/page/670.
- ↑ Schlesinger N et al. (2002). "Local ice therapy during bouts of acute gouty arthritis". J. Rheumatol. 29 (2): 331–4. doi:10.1093/rheumatology/29.5.331. பப்மெட்:11838852. https://archive.org/details/sim_journal-of-rheumatology_2002-02_29_2/page/331.
- ↑ Schlesinger N (December 2006). "Response to application of ice may help differentiate between gouty arthritis and other inflammatory arthritides". Journal of clinical rheumatology : practical reports on rheumatic & musculoskeletal diseases 12 (6): 275–6. doi:10.1097/01.rhu.0000249864.95389.cf. பப்மெட்:17149056.
- ↑ PubMed
- ↑ த பிரித்தானிய நேஷனல் ஃபார்முலரி வெப்சைட், www.bnf.org
- ↑ "Azathioprine-Allopurinol Interaction: Danger!". 1998. பார்க்கப்பட்ட நாள் 2008-08-28.
{{cite web}}: Unknown parameter|month=ignored (|date=suggested) (help) - ↑ "Adenuric (febuxostat) receives marketing authorisation in the European Union" (PDF). Archived from the original (PDF) on 2009-03-26. பார்க்கப்பட்ட நாள் 2008-05-28.
- ↑ "FDA Committee Gives Nod to Febuxostat for Hyperuricemia in Gout". பார்க்கப்பட்ட நாள் 2008-12-30.
- ↑ "FDA Okays New Treatment for Gout-Related Hyperuricemia". பார்க்கப்பட்ட நாள் 2009-05-25.
- ↑ Lin JL, Yu CC, Lin-Tan DT, Ho HH (July 2001). "Lead chelation therapy and urate excretion in patients with chronic renal diseases and gout". Kidney Int. 60 (1): 266–71. doi:10.1046/j.1523-1755.2001.00795.x. பப்மெட்:11422760. https://archive.org/details/sim_kidney-international_2001-07_60_1/page/266.
- ↑ Abrams B (February 2005). "Gout is an indicator of sleep apnea". Sleep 28 (2): 275. பப்மெட்:16171252.
- ↑ Saag KG, Choi H (2006). "Epidemiology, risk factors, and lifestyle modifications for gout". Arthritis Res. Ther. 8 Suppl 1: S2. doi:10.1186/ar1907. பப்மெட்:16820041.
- ↑ http://www.nih.gov/researchmatters/march2009/03162009gout.htm
- ↑ 46.0 46.1 46.2 Choi HK, Atkinson K, Karlson EW, Willett W, Curhan G (March 2004). "Purine-rich foods, dairy and protein intake, and the risk of gout in men" (PDF). N. Engl. J. Med. 350 (11): 1093–103. doi:10.1056/NEJMoa035700. பப்மெட்:15014182. http://content.nejm.org/cgi/reprint/350/11/1093.pdf.
- ↑ 47.0 47.1 Choi HK, Curhan G (January 2008). "Soft drinks, fructose consumption, and the risk of gout in men: prospective cohort study". BMJ 336 (7639): 309–312. doi:10.1136/bmj.39449.819271.BE. பப்மெட்:18244959.
- ↑ Nakagawa T, Hu H, Zharikov S, et al. (March 2006). "A causal role for uric acid in fructose-induced metabolic syndrome". Am. J. Physiol. Renal Physiol. 290 (3): F625–31. doi:10.1152/ajprenal.00140.2005. பப்மெட்:16234313.
- ↑ Mayes PA (November 1993). "Intermediary metabolism of fructose". Am. J. Clin. Nutr. 58 (5 Suppl): 754S–765S. பப்மெட்:8213607. http://www.ajcn.org/cgi/pmidlookup?view=long&pmid=8213607.
- ↑ 50.0 50.1 Gower, Timothy; Johnson, Richard R. (2008). The Sugar Fix: The High-Fructose Fallout That Is Making You Fat and Sick. Emmaus, Pa: Rodale Books. பக். 304. பன்னாட்டுத் தரப்புத்தக எண்:1-59486-665-1. https://archive.org/details/sugarfixhighfruc0000john.
- ↑ Jacob RA, Spinozzi GM, Simon VA, et al. (June 2003). "Consumption of cherries lowers plasma urate in healthy women". J. Nutr. 133 (6): 1826–9. பப்மெட்:12771324. http://jn.nutrition.org/cgi/pmidlookup?view=long&pmid=12771324.
- ↑ Blau LW (1950). "Cherry diet control for gout and arthritis". Tex. Rep. Biol. Med. 8 (3): 309–11. பப்மெட்:14776685. https://archive.org/details/sim_texas-reports-on-biology-and-medicine_fall-1950_8_3/page/309.
- ↑ Whitehouse MW, Butters DE (2003). "Combination anti-inflammatory therapy: synergism in rats of NSAIDs/corticosteroids with some herbal/animal products". Inflammopharmacology 11 (4): 453–64. doi:10.1163/156856003322699636. பப்மெட்:15035799.
- ↑ 54.0 54.1 Harris MD, Siegel LB, Alloway JA (February 1999). "Gout and hyperuricemia". Am Fam Physician 59 (4): 925–34. பப்மெட்:10068714. http://newcms.aafp.org/afp/990215ap/925.html. பார்த்த நாள்: 2009-11-16.
- ↑ "கோட்" பை ஜின்னா க்ரோனெர் பரணிடப்பட்டது 2009-12-09 at the வந்தவழி இயந்திரம்.
- ↑ Yamakita J, Yamamoto T, Moriwaki Y, Takahashi S, Tsutsumi Z, Higashino K (1998). "Effect of Tofu (bean curd) ingestion and on uric acid metabolism in healthy and gouty subjects". Adv. Exp. Med. Biol. 431: 839–42. பப்மெட்:9598181.
- ↑ 57.0 57.1 57.2 ROBINSON CH (1954). "The low purine diet". Am. J. Clin. Nutr. 2 (4): 276–7. பப்மெட்:13188851. http://www.ajcn.org/cgi/reprint/2/4/276.
- ↑ Chou P, Soong LN, Lin HY (July 1993). "Community-based epidemiological study on hyperuricemia in Pu-Li, Taiwan". J. Formos. Med. Assoc. 92 (7): 597–602. பப்மெட்:7904493.
- ↑ Choi HK, Atkinson K, Karlson EW, Willett W, Curhan G (April 2004). "Alcohol intake and risk of incident gout in men: a prospective study". Lancet 363 (9417): 1277–81. doi:10.1016/S0140-6736(04)16000-5. பப்மெட்:15094272.
- ↑ Corder R, Mullen W, Khan NQ, et al. (November 2006). "Oenology: red wine procyanidins and vascular health". Nature 444 (7119): 566. doi:10.1038/444566a. பப்மெட்:17136085.
- ↑ Wang Y, Zhu JX, Kong LD, Yang C, Cheng CH, Zhang X (May 2004). "Administration of procyanidins from grape seeds reduces serum uric acid levels and decreases hepatic xanthine dehydrogenase/oxidase activities in oxonate-treated mice". Basic Clin. Pharmacol. Toxicol. 94 (5): 232–7. doi:10.1111/j.1742-7843.2004.pto940506.x. பப்மெட்:15125693.
- ↑ Perez-Ruiz F, Atxotegi J, Hernando I, Calabozo M, Nolla JM (October 2006). "Using serum urate levels to determine the period free of gouty symptoms after withdrawal of long-term urate-lowering therapy: a prospective study". Arthritis Rheum. 55 (5): 786–90. doi:10.1002/art.22232. பப்மெட்:17013833.
- ↑ த பிரித்தானிய பாராசெயூட்டிகல் கோடெக்ஸ். கிரேட் பிரிட்டனின் பாராசெயூட்டிகல் சொசைட்டி கவுன்சிலின் மையத்தால் வெளியிடப்பட்டது, 1911. சோடியம்
- ↑ Choi HK, Willett W, Curhan G (June 2007). "Coffee consumption and risk of incident gout in men: a prospective study". Arthritis Rheum. 56 (6): 2049–55. doi:10.1002/art.22712. பப்மெட்:17530645.
- ↑ Choi HK, Curhan G (June 2007). "Coffee, tea, and caffeine consumption and serum uric acid level: the third national health and nutrition examination survey". Arthritis Rheum. 57 (5): 816–21. doi:10.1002/art.22762. பப்மெட்:17530681.
- ↑ ரோட்மன் ஜேஎஸ் 2002 இண்டர்மிட்டண்ட் வெர்சஸ் கண்டினியஸ் அல்கலைன் தெரபி பார் யூரிக் ஆசிட் அண்ட் யூரேட்டல் ஸ்டோன்ஸ் ஆப் அன்செர்ட்டைன் கம்போசிஷன். யூரோலஜி 60; 378–382.
- ↑ டேவிஸ் டபள்யூ.எச் 1970 டஸ் பொட்டாசியம் டெஃபிசியன்சி ஹோல்ட் எ க்ளூ டொ மெட்டாபோலிக் டிஸ்ஆர்டர்ஸ் அசோசியேட்டேட் வித் லையபிலிட்டி டூ ஹார்ட் டிசீஸ்?. சவுத் ஆப்ரிக்கன் மெடிக்கல். ஜேர்னல் 44; 1297.
- ↑ Grases F, Sanchis P, Isern B, Perelló J, Costa-Bauzá A (2007). "Uric acid as inducer of calcium oxalate crystal development". Scandinavian journal of urology and nephrology 41 (1): 26–31. doi:10.1080/00365590600831571. பப்மெட்:17366099.
- ↑ Grases F, Ramis M, Villacampa AI, Costa-Bauzá A (1999). "Uric acid urolithiasis and crystallization inhibitors". Urologia internationalis 62 (4): 201–4. doi:10.1159/000030395. பப்மெட்:10567882.
- ↑ Burt HM, Dutt YC (October 1986). "Growth of monosodium urate monohydrate crystals: effect of cartilage and synovial fluid components on in vitro growth rates". Annals of the rheumatic diseases 45 (10): 858–64. doi:10.1136/ard.45.10.858. பப்மெட்:3098195. பப்மெட் சென்ட்ரல்:1002009. http://ard.bmj.com/cgi/pmidlookup?view=long&pmid=3098195.
- ↑ Roberts-Thomson RA, Roberts-Thomson PJ (May 1999). "Rheumatic disease and the Australian aborigine". Ann. Rheum. Dis. 58 (5): 266–70. doi:10.1136/ard.58.5.266. பப்மெட்:10225809. பப்மெட் சென்ட்ரல்:1752880. http://ard.bmjjournals.com/cgi/content/full/58/5/266.
- ↑ Rheumatology Therapeutics Medical Center. "What Are the Risk Factors for Gout?". Archived from the original on 2007-03-25. பார்க்கப்பட்ட நாள் 2007-01-26.
- ↑ Schlesinger N, Gowin KM, Baker DG, Beutler AM, Hoffman BI, Schumacher HR (February 1998). "Acute gouty arthritis is seasonal". J. Rheumatol. 25 (2): 342–4. பப்மெட்:9489831. https://archive.org/details/sim_journal-of-rheumatology_1998-02_25_2/page/342.
- ↑ Gallerani M, Govoni M, Mucinelli M, Bigoni M, Trotta F, Manfredini R (October 1999). "Seasonal variation in the onset of acute microcrystalline arthritis". Rheumatology (Oxford) 38 (10): 1003–6. doi:10.1093/rheumatology/38.10.1003. பப்மெட்:10534553. http://rheumatology.oxfordjournals.org/cgi/pmidlookup?view=long&pmid=10534553.
- ↑ 75.0 75.1 75.2 Pillinger, MH; Rosenthal P, Abeles AM (2007). "Hyperuricemia and gout: new insights into pathogenesis and treatment". Bulletin of the NYU Hospital for Joint Diseases 65 (3): 215–221. பப்மெட்:17922673. http://www.nyuhjdbulletin.org/Permalink.aspx?permalinkId=0c3ec9d1-8cc8-49d5-850d-4c5a55cb0669. பார்த்த நாள்: 2009-11-16.
- ↑ செல்சியஸ், லாகஸ்குர்டியஸ்ஸில் பில் தாயரின் பதிப்பு
- ↑ Rothschild, BM; Tanke D, Carpenter K (1997). "Tyrannosaurs suffered from gout". Nature 387 (6631): 357. doi:10.1038/387357a0. பப்மெட்:9163417. http://www.nature.com/nature/journal/v387/n6631/abs/387357a0.html.
புற இணைப்புகள்[தொகு]
வார்ப்புரு:Antigout preparations வார்ப்புரு:Diseases of the musculoskeletal system and connective tissue வார்ப்புரு:Purine, pyrimidine, porphyrin, bilirubin metabolic pathology

