தசைக் களைப்பு: திருத்தங்களுக்கு இடையிலான வேறுபாடு
Translated from http://en.wikipedia.org/wiki/Myasthenia_gravis (revision: 347658311) using http://translate.google.com/toolkit with about 98% human translations. |
(வேறுபாடு ஏதுமில்லை)
|
11:49, 7 ஏப்பிரல் 2010 இல் நிலவும் திருத்தம்
| Myasthenia gravis | |
|---|---|
 | |
| Detailed view of a neuromuscular junction: 1. Presynaptic terminal 2. Sarcolemma 3. Synaptic vesicle 4. Nicotinic acetylcholine receptor 5. Mitochondrion | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | நரம்பியல் |
| ஐ.சி.டி.-10 | G70.0 |
| ஐ.சி.டி.-9 | 358.0 |
| ம.இ.மெ.ம | 254200 |
| நோய்களின் தரவுத்தளம் | 8460 |
| மெரிசின்பிளசு | 000712 |
| ஈமெடிசின் | neuro/232 emerg/325 (emergency), med/3260 (pregnancy), oph/263 (eye) |
| பேசியண்ட் ஐ.இ | தசைக் களைப்பு |
| ம.பா.த | D009157 |
தசைக் களைப்பு அல்லது மையஸ்தீனியா கிராவிஸ் (கிரேக்க μύς "தசை", ἀσθένεια "பலவீனம்", மற்றும் லத்தீன் மொழியின் gravis "கடுமையான"; MG என்று சுருக்கமாக) ஒரு நரம்புத்தசைக்குரிய நோயாகும். இது ஏற்ற இறக்கமுள்ள தசை பலவீனம் மற்றும் களைப்புத்தன்மையைக் கொண்டு வரும். இது ஒரு தன் தடுப்பாற்று கோளாறாகும். இதில் பலவீனமானது இணைவளைவுக்குப்-பின்னான நரம்புத்தசை இணைப்பில் சுழலும் பிறப்பொருளெதிரிகள் அசிடைல்கொலின் ஏற்பிகளைத் தடுப்பதனால் உருவாகிறது.[1] இதனால் நரம்பியத்தாண்டுவிப்பியாகிய அசிடைல்கொலின்னின் தூண்டுகின்ற வேலை தடுக்கப்படுகிறது. தசைக்களைப்பானது மருத்துவரீதியாக கொலினெஸ்டிரேஸ் தடுப்பிகள் அல்லது தடுப்பாற்றடக்கிகளைக் கொண்டு சிகிச்சையளிக்கப்படுகிறது. மேலும் சில தேர்ந்தேடுக்கப்பட்ட சூழல்களில் தைமஸ்சுரப்பி நீக்கமும் செய்யப்படுகிறது (தமெக்டமி). இது பத்து லட்சம் பேரில் 200-400 பேரை பாதிப்பதால் பொதுவல்லாத தன் தடுப்பாற்று கோளாறாகும் [1]. MGஐ மற்ற பிறவி தசைக் களைப்பு நோய்க்குறிகளிலிருந்து வேறுபிரித்து அறிய வேண்டும். இவை இதே போன்ற அறிகுறிகளைக் காண்பிக்கலாம் ஆனால் தடுப்பாற்றடக்கிகளுக்கு எந்தவித பதிலும் அளிக்காது.
வகைப்பாடு
மையஸ்தீனியா கிராவிஸ் ஃபௌண்டேஷன் ஆஃப் கிளினிக்கல் கிளாசிஃபிகேஷனுடைய வகைப்பாடே தசைக் களைப்பிற்கு மிகவும் பரவலாக ஏற்றுக்கொள்ளப்பட்ட வகைபாடாகும்:[2]
- வகை I: ஏதாவது கண் தசை பலவீனம், சாத்தியமான இமைத்தொய்வு, வேறு எங்கும் தசை பலவீனத்திற்கான ஆதாரமில்லை
- வகை II: ஏதாவது ஒரு தீவிரத்தன்மையில் கண் தசை பலவீனம், மற்ற தசைகளில் லேசான பலவீனம்
- வகை IIஅ: பெரும்பாலும் இணையுறுப்பு அல்லது அச்சு தசைகள்
- வகை IIஆ: பெரும்பாலும் முகுள மற்றும்/அல்லது சுவாசத்துக்குரியத் தசைகள்
- வகை III: ஏதாவது ஒரு தீவிரத்தன்மையில் கண் தசை பலவீனம், மற்ற தசைகளில் மிதமான பலவீனம்
- வகை IIIஅ: பெரும்பாலும் இணையுறுப்பு அல்லது அச்சு தசைகள்
- வகை IIIஆ: பெரும்பாலும் முகுள மற்றும்/அல்லது சுவாசத்துக்குரியத் தசைகள்
- வகை IV: ஏதாவது ஒரு தீவிரத்தன்மையில் கண் தசை பலவீனம், மற்ற தசைகளில் கடுமையான பலவீனம்
- வகை IVஅ: பெரும்பாலும் இணையுறுப்பு அல்லது அச்சு தசைகள்
- வகை IVஆ: பெரும்பாலும் முகுள மற்றும்/அல்லது சுவாசத்துக்குரியத் தசைகள் (குழாய் செருகல் இல்லாத உணவுக் குழாயையும் உட்படுத்தலாம்)
- வகை V: காற்றுவழியை தக்க வைக்க குழாய் செருகல் தேவைப்படுகிறது
அடையாளங்களும் அறிகுறிகளும்
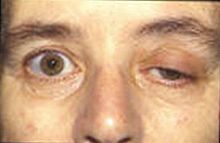
தசைக் களைப்பின் மிகமுக்கிய தனிக்குறியீடு களைப்புத் தன்மையாகும். வேலை செய்யும் நேரங்களில் தசைகள் அதிகமதிகமாக பலவீனமடைந்து ஓய்வு நேரங்களின்போது மேம்படுகின்றன. கண் மற்றும் கண் அசைவு, முக பாவணை, மெல்லுதல், பேசுதல் மற்றும் விழுங்குதல் ஆகியவற்றை இயக்கும் தசைகள் குறிப்பாக பாதிக்கப்படக்கூடியவைகளாகும். சுவாசம் மற்றும் கழுத்து மற்றும் இணைப்புறுப்புகளை இயக்கும் தசைகளும் பாதிக்கப்படலாம். அவ்வபோது உடற்பரிசோதனை இயல்பாகவே காணப்படுகிறது.[3]
இந்த கோளாறு திடீரென்று தோன்றலாம். அவ்வபோது அறிகுறிகள் இடைவிட்டு நிகழ்கின்றன. அறிகுறிகள் நுண்ணியமானவையாக அல்லது வேறுபட்டிருந்தால் தசைக் களைப்பை நோயறிதலில் தாமதம் ஏற்படலாம்.
பெரும்பாலான நேரங்களில், கண் தசைகளில் பலவீனம் ஏற்படுவதே முதல் தென்படக்கூடிய அறிகுறியாகும். மற்றவர்களில் விழுங்குவதில் சிரமம் மற்றும் குழையும் பேச்சு முதல் அடையாளங்களாக இருக்கலாம். MG யில் தசை பலவீனத்தின் அளவு நோயாளிகளுக்கேற்ப வெகுவாக வேறுபடுகிறது. ஓரிடத்தில் கண் தசைகளை மட்டும் (கண் தசைக் களைப்பு) பாதிப்பதிலிருந்து பொதுவானதாகவும் கடுமையானதாகவும் பல தசைகள் - அதிலும் சில நேரங்களில் சுவாசத்தை இயக்குகின்றனவையும் உட்படுத்தி - பாதிக்கலாம். சமச்சீரற்ற இமைத் தொய்வு (ஒன்று அல்லது இரண்டு கண்ணிமைகளும் தொய்வடைதல்), கண் அசைவுகளை இயக்கும் தசைகளின் பலவீனத்தினால் டிப்ளோபியா (இரட்டைப்பார்வை), நிலையற்ற அல்லது வாத்து நடை, கரங்கள், கைகள், விரல்கள், கால்கள் மற்றும் கழுத்தில் பலவீனம், முகத் தோற்றத்தில் மாற்றம், டிஸ்ஃபேஜியா (விழுங்குவதில் சிரமம்), மூச்சுத் திணறல் மற்றும் டிஸார்திரியா (பேச்சுக் கோளாறு, வீலர் தசைகளின் பலவீனத்தால் அவ்வப்போது மூக்கொலியாக வருதல்).
தசைக்களைப்பு நெருக்கடியில் சுவாசத்துக்குரிய தசைகளின் முடக்கம் ஏற்படுகிறது. இதனால் உயிர் வாழ தூண்டிய-காற்றோட்டம் தேவைப்படுகிறது. சுவாசத்துக்குரிய தசைகள் ஏற்கனவே பலவீனமாக உள்ள நோயாளிகளில், நோய்த் தொற்று, ஜுரம், மருந்திற்கான ஒரு எதிரிடை விளைவு அல்லது உணர்ச்சிப்பூர்வ அழுத்தத்தினால் நெருக்கடி தூண்டப்படலாம்.[4] இதயத் தசையானது தன்னாட்சி நரம்பு மண்டலத்தால் மட்டும் இயக்கப்படுவதனால், அது பொதுவாக MGயினால் பாதிக்கப்படுவதில்லை.
நோய்க்குறி உடலியல்
தசைக் களைப்பு ஒரு தன் தடுப்பாற்று சேனலோபதியாகும்: அது உடலுடைய சொந்த புரதங்களுக்கு எதிராக பிறப்பொருளெதிரிகளை ஏவிவிடுகிறது. இது போன்ற பல்வேறு நோய்களில் நோயானது ஒரு நோய்க்குறி செயலியுடன் குறுக்கு-எதிர்வினையுள்ளதாக காணப்பட்டுள்ளது. தசைக் களைப்பிற்கு அப்படி ஒரு நோய்க்காரணி அறியப்படவில்லை. ஒரு லேசான மரபியல் முற்சார்பு உள்ளது: குறிப்பிட்ட HLA வகைகள் MGக்கு முன்குறியுள்ளதாக தெரிகின்றன (B8 மற்றும் DR3 அதிலும் DR1 கண் தசைக் களைப்பிற்கு அதிக சார்பு காண்பிக்கிறது). 75% வரையிலான நோயாளிகள் தைமஸின் அசாதாரண நிலையைக் கொண்டுள்ளனர்; 25% தைமஸின் கட்டியாகிய (தீங்கற்ற அல்லது தீங்கிழைக்கும்) தைமோமாவை, கொண்டுள்ளனர். மற்ற அசாதாரணங்களும் அடிக்கடி காணப்படுகின்றன. தைமக்டமிக்குப் (தைமஸ் நீக்குதல்) பின் நோய் செயல்முறையானது பொதுவாக அசையாநிலையடைகிறது.

MGயில் தன்பிறப்பொருளெதிரிகள் பெரும்பாலாக நிகோடினிக் அசிடைல்கொலின் ஏற்பிகளுக்கு(nAChR) எதிராக இயக்கப்படுகின்றன.[5] nAChR தசை இறுக்கத்தைத் தூண்டும் நரம்பியத்தாண்டுவிப்பியாக அசிடைல்கொலினுக்கான இயக்க முனைத்தட்டுக்கான ஏற்பியாகும். பிறப்பொருளெதிரியின் சில வடிவங்கள் அசிடைல்கொலின் ஏற்பிகளுடன் பிணைவதை பாழாக்குகின்றன. மற்றவை ஏற்பிகள் அழியக் காரணமாயிருக்கின்றன. இந்த அழிவு நிரப்பிப் பொருத்துதல் அல்லது அகசெல்விழுங்கல் மூலமாக ஏற்பிகளை தசையணு அகற்றிவிட தூண்டுவதால் செய்யப்படலாம்.
இந்த பிறப்பொருளெதிரிகள் B அணுக்களலிலிருந்துப் பெறப்பட்ட பிளாஸ்மா அணுக்களால் உற்பத்தியாகின்றன. B-அணுக்கள் T-உதவி அணு தூண்டுதல் மூலமாக பிளாஸ்மா அணுக்களாகின்றன. இது நடப்பதற்கு T-உதவிகள் தாங்களே செயலாக்கப்பட்டிருக்க வேண்டும். எதிர்ச்செனிக்களை வெளிப்படுத்தும் அணுக்களுடைய பெரிய ஒவ்வுமை காம்ப்ளெக்சுக்குள் தங்குகிற அசிடைல்கொலின் ஏற்பி எதிர்ச்செனி புரத்தக்கூற்றுத் துண்டு (எபிடோப்), T-அணு ஏற்பியோடு (TCR) இணைவதால் இது உண்டாகிறது. T-அணுக்கள் உருவாவதிலும் TCRஐ தேர்ந்தெடுப்பதிலும் தைமஸுக்கு ஒரு முக்கிய பங்குள்ளதால், தசைக் களைப்பானது தைமோமாவுடன் நெருக்கமாக சம்பந்தப்படுத்தப்பட்டுள்ளது. எனினும் இது எப்படி நிறைவேறுகிறதென்பது துள்ளியமாக தெரிவிக்கப்படவில்லை. என்றாலும், தைமஸ் உடற்கட்டி இல்லாத MG நோயாளிகளில் தைமஸை அகற்றுவது (தைமெக்டமி) அடிக்கடி சாதகமான முடிவுகளை அளித்துள்ளது.
சாதாரணமான தசை சுருக்கத்தில், nAChRன் குழுமிய செயலாக்கத்தினால் சோடியம் அயன்கள் உள்புகுகின்றன. இதனால் தசையணுவில் மின்முனை மாற்றம் ஏற்படுகின்றது. இதன் விளைவால் மின்னழுத்த தடுப்புள்ள சோடியம் வாய்க்கால்கள் திறக்கப்படுகின்றன. இந்த அயன் வருகை பிற்பாடு செல் செவ்வில் T-குழாய்கள் மூலமாக இறங்கி கேல்சியம் வாய்க்கால் காம்ப்ளெக்ஸ்கள் வழியாக செல்கிறது. இதன் மூலம் நிணச்சோற்று நுண்வலையிலிருந்து கேல்சியம் வெளியாக ஏதுவாகிறது. தசையணுவில் கேல்சியம் அளவுகள் அதிகமாக இருந்தால் மட்டுமே அவை சுருங்குகின்றன. செயல்படுகின்ற nAChRகளின் எண்ணிக்கைக் குறையும் போது மின்முனை மாற்றம் கட்டுப்பட்டு தசைச் சுருக்கம் கேடடைகிறது. உண்மையில், MG யானது இயக்க நரம்பு ஆற்றல் சாத்தியத்தின் தசை இழுப்பு விகிதத்தை நோய்க்குறியல்லாததிலிருந்து நோய்க்குறியுள்ளதாக மாற்றுகிறது.
தன்-பிறப்பொருளெதிரிகள் MuSK புரத்தத்திற்கு (தசைக் குறிப்பிட்ட கைனேஸ்) எதிராக செயல்படுவதால் ஒரு இரண்டாவது வகை களைப்பு ஏற்படுவதாக அண்மையில் கண்டுபிடிக்கப்பட்டுள்ளது. இது நரம்புத்தசை இணைப்பு உருவாவதற்கு தேவையான ஒரு டைரோசின் கைனேஸ் ஏற்பியாகும். MuSKக்கு எதிரான பிறப்பொருளெதிரிகள் MuSK ன் சமிஞைகளைத் தடுக்கின்றன. இது அதன் நரம்புலிருந்து பெறப்பட்ட அணைவியாகிய, அக்ரின் மூலமாக தூண்டப்படுகிறது. இதன் விளைவால் நரம்புத்தசை இணைப்பு திறக்கப்பட்டு, MGயின் அறிகுறிகள் வெளிப்படுகின்றன.
பெனிசிலமைன் கொண்டு சிகிச்சையளிக்கப்படுபவர்கள் MG அறிகுறிகளை தோற்றுவிக்கின்றனர். அவைகளின் பிறப்பொருளெதிரி செறிவானது பொதுவாக MGஐப் போன்றே காணப்படுகிறது. ஆனால் மருந்தளித்தல் நிறுத்தப்படும்போது அறிகுறிகளும் செறிவும் மறைந்துவிடுகின்றன.
மற்ற தன்தடுப்பாற்று நோய்களுள்ள குடும்பங்களில் MG அதிக அளவில் காணப்படுகிறது. குடும்பத்தில் ஏதாவது ஒருவருக்கிருந்தால் இந்த நோய் நிகழ்வதாக 5% நோயாளிகளில் காணப்பட்டுள்ளது. இது குறிப்பிட்ட மரபியல் வேறுபாடுகளுடன் சம்பந்தப்பட்டுள்ளது. HLA-B8 மற்றும் DR3ன் அதிகரித்த நிகழ்வெண் அவைகளில் சிலவாகும். MG உடையவர்கள் மற்றவர்களைவிட உடன்-இருக்கும் தன் தடுப்பாற்று நோய்களை அதிக நிகழ்வெண்களில் பெற்றிருக்கிறார்கள். உடன்-இருக்கும் கேடய நோயானது குறிப்பிடத்தக்கதாகும். இதில் தாழ்தைராய்டியம் கடுமையான நோய்ப்பண்பு அதிகரித்தலை உண்டாக்கக்கூடும்.
அசிடைல்கொலின் ஏற்பியானது திரளாகவும் ராப்சின் புரதத்தினால் மையப்படுத்தப்பட்டும் இருக்கிறது. இதில் ஆராய்ச்சி செய்தால் புதிய சிகிச்சைத் தேர்வுகள் புலப்படலாம்.[6]
நோயறிதல்
தசைக் களைப்பின் அறிகுறிகள் நுண்ணியதாகவும் மற்ற நரம்பியல் கோளாறுகள் மற்றும் அவைகளின் பொதுவான மாறுபாடுகளிலிருந்து வேறுபிரித்துக் காண கடினமாக இருப்பதால் அதை நோயறிவது சிரமமாக இருக்கலாம்.[3] ஒரு முழு உடற்பரிசோதனையானது எளிதான களைப்புத்தன்மையை வெளிப்படுத்தலாம். மேலும் இது ஓய்வுக்குப் பின் பலவீனம் மேம்படுவதையும் இடுக்கண் சோதனைக்குப் பின் மோசமடைவதையும் காணமுடியும். பலவீனமான சதைத் தொகுப்புகளுக்கு பனிக்கட்டி வைப்பது அந்த தசைகளின் சக்தியை மேம்படுத்துகிறது. கீழே விவரிக்கப்பட்டுள்ளபடி கூடுதல் சோதனைகள் செய்யப்படுகின்றன. மேலும், மருத்துவத்திற்கு நன்றாக பதிலளிப்பது, தன் தடுப்பாற்று நோயியலின் ஒரு அடையாளமாக கருதப்படலாம்.
உடல் பரிசோதனை
தசைக் களைப்பு பல தசைகளில் சோதிக்கப்படலாம்.[7] ஒரு முழு பரிசோதனையில் பின்வருவன உட்படும்:
- மேல்புறமும் பக்கங்களிலும் 30 வினாடிகளுக்கு பார்ப்பது: இமைத் தொய்வு மற்றும் இரட்டைப் பார்வை.
- மல்லார்ந்து படுத்திருக்கும்போது கால்களை 60 வினாடிகளுக்குப் பார்த்தல்
- 60 வினாடிகளுக்கு கரங்களை நீட்டிய வண்ணம் வைத்தல்
- 10 முறை நன்றாக முழங்கால்களை மடக்குதல்
- இரண்டு கால்பெருவிரல்களிலும் குதிங்கால்களிலும் 30 அடிகள் நடத்தல்
- 5 முறை உட்கார்ந்து எழுந்திருத்தல், முழுவதுமாக படுத்து எழுந்திருத்தல்
- “எட்டிப்பார்த்தல் அடையாளம்”: கண்ணிமைகள் முழுவதுமாக மூடியிருந்தும், அவை துரிதமாக (30 வினாடிகளுக்குள்) பிரிய துவங்கி விழிவெண்படலம் தெரிதல்[3]
இரத்த பரிசோதனைகள்
நோயறிதல் சந்தேகிக்கப்பட்டால், குறிப்பிட்ட பிறப்பொருளெதிரிகளை கண்டறிய ஒரு இரத்த பரிசோதனையில் சீரவியல் செய்யப்படலாம்:
- ஒரு சோதனை அசிடைல்கொலின் ஏற்பிக்கு எதிரான பிறப்பொருள்களுக்காகும்.[3] இந்த சோதனைக்கு 80-96% வரையிலான பொதுவான உணர்திறன் உள்ளது. ஆனால் கண் தசைகளை மட்டுமே பாதிக்கும் MGயில் (கண் தசைக் களைப்பு), சோதனையாது 50% வரை எதிர்மறையாக இருக்கலாம்.
- அசிடைல்கொலின் ஏற்பிக்கு எதிரான பிறப்பொருளெதிரிகள் இல்லாத ஒரு சாரார் MuSK புரதத்திற்கு எதிரான பிறப்பொருளெதிரிகளைக் கொண்டுள்ளனர்.[8]
- குறிப்பிட்ட சூழ்நிலைகளில் (இயல்புசெயல் முடுக்கத்தில் அதிகமாகும் அனிச்சைக் குறைவுகள், உடன் - இருக்கும் தன்னிச்சையான அம்சங்கள், உடற்கட்டி இருக்குமென்ற சந்தேகம், குறிப்பாக நுரையீரலில், திரும்ப திரும்ப EMG சோதனை செய்வதால் இயல்பு செயல் முடுக்கம் அல்லது அதிகரிப்பு இருத்தல்) சோதனையானது லாம்பர்ட்-ஈட்டன் நோய்த்தொகுப்பு செய்யப்படுகிறது. இதில் மற்ற பிறப்பொருளெதிரிகளைக் (ஒரு மின்னழுத்தம் தடுக்கப்பட்ட கால்சியம் வாய்க்காலுக்கு எதிராக) கண்டுபிடிக்க முடியும்.
நரம்பு இயங்கியல்
திரும்ப திரும்ப தூண்டப்பட்டாலும் MG உள்ள நோயாளிகளின் தசை நார்கள் எளிதில் களைப்படைவதால், ஆரோக்கியமானவர்களைப் போல நன்றாக பதிலளிப்பது கிடையாது. தொடர்ந்து ஒரு தசையை மின் கணத்தாக்குதல் கொண்டு தூண்டுவதால், அந்த தசையில் களைப்புரும் தன்மையைக் கண்டறியலாம். இது தொடர் நரம்பு தூண்டுதல் சோதனையென்று அழைக்கப்படுகிறது. MG க்கு மிக உயர்ந்த உணர்திறன் கொண்டதென்று (திட்டவட்டமானதாக இல்லையென்றாலும்) ஒற்றைநார் தசை மின்னலை வரைவி கருதப்படுகிறது.[3] இதில் தனித்தனி தசை நார்களின் மின்னிலைகளை பதிவு செய்யும்படி ஒரு மெல்லிய ஊசி மின்முனையானது ஒரு தசையில் நுழைக்கப்படுகிறது. ஒரே இயக்குத் தொகுதியிலுள்ள இரண்டு தசை நார்களைக் கண்டுபிடித்து அவைகளின் பொறியும் பாங்குகளிலுள்ள (அதாவது, அவைகளின் ‘அதிர்வுகள்’) காலநிலை மாறுபடை அளந்து, நோயறிதல் செய்யப்பட முடியும்.
எட்ரோஃபோனியம் சோதனை

MGயை கண்டுபிடிக்க “எட்ரோஃபோனியம் சோதனையானது” அடிக்கடி பயன்படுத்தப்படுவது கிடையாது; மற்ற பரிசோதனைகள் ஒரு திட்டவட்டமான நோயறிதலை அளிக்காத பட்சத்தில் மட்டுமே அது பயன்படுத்தப்படுகிறது. இந்த சோதனையில் எட்ரோஃபோனியம் க்ளோரைட் (டென்சிலான், ரிவர்சால்) அல்லது நியோஸ்டிக்மைன் (ப்ராஸ்டிக்மின்) போன்ற மருந்துகள் சிரைவழியாக செலுத்தப்பட வேண்டும். இந்த மருந்துகள் கொலினெஸ்டிரேஸ் மூலமாக அசிடைல்கொலின் முறிவை தடுத்து (கொலினெஸ்டிரேஸ் தடுப்பிகள்) தற்காலிகமாக நரம்புத்தசை இணைப்பில் அசிடைல்கொலின் அளவுகளை அதிகரிக்கிறது. கண் தசைகளை உட்படுத்தும் தசைக் களைப்பில் எட்ரோஃபோனியம் க்ளோரைட் குறுகிய காலத்திற்கு பலவீனத்திலிருந்து நிவாரணம் அளிக்கும்.[9]
நிழற்படங்கள்

ஒரு நெஞ்சக எக்ஸ்-ரே அடிக்கடி செய்யப்படுகிறது; இதன் விளைவால் மாற்று நோயறிதல்கள் (உ.ம். நுரையீரல் கட்டியினால் லாம்பர்ட்-ஈட்டன்) மற்றும் உடன் நோய்கள் சுட்டிக்காட்டப்படலாம். இது தைமோமாவை சுட்டிக்காட்டக்கூடிய மார்பு இடைச்சுவர் விரிவடைதலையும் கண்டுபிடிக்கலாம். ஆனால் தைமோமாக்களை கண்டுபிடிக்க கணினி வரைவி(CT) அல்லது காந்த அதிர்வலை வரைவி(MRI) அதிக உணர்திறனுள்ள வழிகளாகும். இவை பொதுவாக இக்காரணங்களுக்கே செய்யப்படுகின்றன.[10]
நுரையீரல் இயக்கம் சோதனை
ஒரு நோயாளி போதுவான அளவு மூச்சுவிடுவதில் பிரச்சனைகளிருந்தால் மூச்சு இயக்கத்தை மதிப்பிட ஸ்பைரோமெட்ரி (நுரையீரல் இயக்க சோதனை) செய்யப்படலாம். தசை பலவீனத்தில் மெதுமெதுவான மோசமடைதலை தவரவிடாதிருக்க வலிந்த மூச்சுத்திறன் இடைவெளிகளில் கண்காணிக்கப்படலாம். மேலும் மிகவும் அதிகமான எதிர்மறை மூச்சிழிப்பு பலத்தைக் (NIF) கொண்டு காற்றோட்டத்தின் நிறைவை நிர்ணயிக்கலாம். கடுமையான தசைக் களைப்பினால் மூச்சிற்குரிய தசைகள் களைத்துப் போவதால் மூச்சுக் கோளாறு ஏற்படலாம்.[11]
நோய்க்குறியியல் கண்டுபிடிப்புகள்
நோயறிதல் சந்தேகிக்கப்பட்டு ஒரு தசை நோய்நிலை சந்தேகிக்கப்பட்டால் மட்டுமே தசைத் துணித்தாய்வு செய்யப்படும். இம்யுனோஃப்ளாரசன்ஸ் நரம்புத்தசை இணைப்பில் IgG பிறப்பொருளெதிரிகளை காண்பிக்கின்றது. (தசைக் களைப்பை உண்டாக்கும் பிறப்பொருளெதிரி மிளிராமல், அதற்கு எதிரான இரண்டாம் நிலை பிறப்பொருளெதிரியே மிளிர்கிறதென்பதை நினைவிற்கொள்ளவும்). தசை மின் நுண்ணோக்கி ஏற்பி உள்மூடுவதையும், மடிப்புகளின் ஓரங்கள் இழப்பதையும் காண்பிக்கிறது. இத்துடன் இணைவளைவு பிளவுகளின் விரிவடைதலையும் காணமுடிகிறது. இந்த இரண்டு யுக்திகளும் நோயறிதலுக்குப் பயன்படுத்தப்படாமல் ஆராய்ச்சிக்குப் பயன்படுத்தப்படுகிறது.[6]
தொடர்புகள்
தசைக் களைப்பு பல வகையான தன்நோய்தடுப்பு நோய்களோடு[12] தொடர்புடையது. அவற்றுள் அடங்குபவை:
- க்ரேவ்ஸ் நோய் மற்றும் ஹாஷிமோட்டோ தைராய்டியம் உள்ளிட்ட தைராய்டு நோய்கள்
- சக்கரை நோய் வகை 1
- முடக்கு வாதம்
- தோல் முடிச்சு நோய் மற்றும்
- குறைகின்ற CNS நோய்கள்
சீரோபாஸிடிவ் மற்றும் இரட்டை-சீரோநெகடிவ் நோயாளிகளுக்கு அதிகமாக தைமப் புற்று அல்லது அதிகமான திசு வளர்ச்சி ஆகியவை காணப்படும். ஆனால் மஸ்க்-எதிர் பாஸிடிவ் நோயாளிகளில் தைமம் சார்ந்த நோய் சான்றுகள் இருப்பதாகத் தெரியவில்லை.
கர்ப்பகாலத்தில்
நீண்ட காலத்தில், கர்ப்பம் தசைக் களைப்பை பாதிக்காது. இந்த நிலையினால் பாதிப்படைந்துள்ள பெற்றோர்கள் கொண்ட குழந்தைகளில் 10% குழந்தைகள் மாறுகின்ற (கால இடைவெளிகளில்) குழந்தைகளைத் தாக்கும் தசைக்களைப்போடு (TNM) பிறக்கின்றனர். இது பொதுவாக உணவு அளிப்பது மற்றும் சுவாசச் சிக்கல்களை ஏற்படுத்துகிறது.[13] TNM பொதுவாக உறிஞ்சுவதில் சிக்கலாக அல்லது பொதுவான தளர்ச்சியாக (குறைந்த தசை வலிமை) வெளிப்படும். அறிவிக்கப்பட்ட மற்ற அறிகுறிகளில் சோர்வான அழுகை, முகத்தில் இருபக்க வாதம் (உடம்பின் ஒரு பகுதியில் ஏற்படும் வாதம்) அல்லது பேரஸிஸ் (குறைந்த அல்லது நகருதல் இல்லாமை) மற்றும் லேசான சுவாசச் சிக்கல் ஆகியவை அடங்கும். TNM உடைய குழந்தையின் பதிலளிப்பு பொதுவாக அஸிடைல்கோலினெஸ்டரேஸ் தணிப்பிகளுக்கு நன்றாக இருக்கும். மூன்றில் ஒரு பங்கு தாய்மார்கள் கூட மிகைப்படுத்தப்பட்ட தசைக்கலைப்பினால் அவதிப்படுகின்றனர். கர்ப்பகாலத்தின் முதல் மூன்று மாதங்களில் தான் இது தீவிரமடைகின்றது. கர்ப்பமாக உள்ள தாய்மார்களில் இந்த குறிகள் மற்றும் அறிகுறிகள் இரண்டாவது அல்லது மூன்றாவது மூன்று மாதங்களில் நல்ல முறையில் குணமடையும். முழுவதுமாக குணமடைதல் சில தாய்மார்களுக்கு எற்படலாம்.[14] கர்ப்பகாலம் முழுவதும் தடுப்பாற்றல் குறைப்பு சிகிச்சை தொடரப்பட வேண்டும். இதன் மூலம் பிறந்த குழந்தைக்கு தசை வலிமையிழத்தல் ஏற்படும் வாய்ப்புகள் குறைவது மட்டுமன்றி, தாயின் தசைக்களைப்பையும் கட்டுபடுத்தும்.[13]
மிக அரிதாக, அதிகப்படியான கருப்பையக சோர்வுடன் பிறவியில் இருந்து காணப்படும் மூட்டு மடக்கத்தொடு ஒரு குழந்தை பிறக்கலாம். இது தாயின் எதிர்பொருட்கள் குழந்தையின் அசிடைல்கோலொன் ஏற்பிகளைத் தாக்குவதனால் ஏற்படுகிறது. சில நேரங்களில் தாய் எந்த அறிகுறியும் இல்லாமல் இருக்கலாம்.[13]
சிகிச்சைமுறை
சிகிச்சை, மருந்துகள் மூலமாக மற்றும்/அல்லது அறுவை சிகிச்சை மூலமாக இருக்கலாம். தசை செயல்பாட்டை நேரடியாக அதிகரிக்கும் கோலிநெஸ்டரேட் தடுப்பிகள் மற்றும் தன்நோய்தடுப்பாற்றல் முறைகளை குறைக்கும் நோயெதிர்ப்புகுறைக்கும் மருந்து சிகிச்சை ஆகியவை மருந்துகளில் பிரதானமாக இருக்கும். தசைக்களைப்புக்கு சிகிச்சை அளிக்கும் அறுவை சிகிச்சை முறை, தைமெக்டமி என்று அழைக்கப்படும். அவசர கால சிகிச்சையில், இரத்த சுழற்சியில் உள்ள எதிர்பொருட்களை தற்காலிகமாக அகற்றுவதற்கு ப்ளாஸ்மாஃபெரெசிஸ் அல்லது IVIG ஆகியவை உபயோகிக்கப்படலாம்.
மருந்துகள்

- அசிடைல்கோலிநெஸ்டரேட் தடுப்பிகள்: இயங்கு கடைத் தட்டில் அசிடைல்கோலினை உடைக்கும் இயற்கையான நொதியான கோலிநெஸ்டெரேசின் வேகத்தை குறைத்து நியோஸ்டிஜிமைன் மற்றும் பிரிடோஸ்டிக்மைன் ஆகியவை தசை செயல்பாட்டை அதிகரிக்கிறது; ஏற்பிகளை தூண்டும் நேரம் வரை நரம்பியத்தாண்டுவிப்பி இருக்கும். முதலில் பொதுவாக மருத்துவர்கள் குறைந்த மருந்தளவிலேயே தொடங்குவர், உதாரணமாக 3X20 மிகி பைரிடோஸ்டிக்மைன். பின்னர் நினைத்த முடிவு கிடைக்கும் வரை அளவை அதிகரிப்பர். சாப்பாட்டிற்கு 30 நிமிடங்களுக்கு முன் இதை எடுத்துக் கொண்டால், சாப்பிடும் போது அறிகுறிகள் லேசாக இருக்கும். பக்க விளைவுகளான, அதிகப்படியான வியர்வை மற்றும் வயிற்றுப் போக்கு ஆகியவற்றை எதிர்க்க ஆட்ரோபைன் சேர்த்துக்கொள்ளலாம். பைரிடோஸ்டிக்மைன் என்பது மிகக் குறைந்த அளவு மட்டுமே வாழக் கூடிய மருந்து. இதன் பாதி-வாழ்நாள் சுமார் 4 மணி நேரம் ஆகும்.

- தடுப்பாற்றல் குறைப்பு மருந்துகள்: ப்ரெட்நிசோன், சைக்ளோஸ்போரின், மைகோஃபெனோலேட் மொஃபெடில் மற்றும் அசாதியோப்ரின் ஆகியவை உபயோகிக்கப்படலாம். கோலிநெஸ்டெரேஸ் தடுப்பிகளோடு இந்த மருந்துகளின் கூட்டையும் சேர்த்து நோயாளிகளுக்கு சிகிச்சை அளிப்பது பொதுவான ஒன்றாகும். சில தடுப்பாற்றல் குறைப்பு சிகிச்சை மருந்துகள் மூலம் செய்யப்பட்ட சிகிச்சையின் தாக்கங்கள் தெரிய சில வாரங்களில் இருந்து மாதங்கள் வரை ஆகும். நோய் தடுப்பு மண்டலத்தின் மூலம் அஸிடைல்கோலின் ஏற்பியின் மாற்றங்களை தடுக்கும் மருந்துகள் போன்ற மற்ற தடுப்பாற்றல் மாற்று பொருட்கள் தற்போது ஆராய்ச்சி செய்யப்பட்டு வருகின்றன[15]
ப்ளாஸ்மாஃபெரெசிஸ் மற்றும் IVIG
தசைக்களைப்பு தீவிரமாக இருப்பின் (தசைக்களைப்பு அபாய கட்டம்), சுழற்சியில் உள்ள ஆபத்தான எதிர்பொருளை வெளியேற்ற ப்ளாஸ்மாஃபெரெசிஸ் உபயோகிக்கலாம். மேலும், சுழற்சியில் உள்ள எதிர்பொருட்களை இணைக்க நரம்பு வழி செலுத்தப்படும் இம்யூனோகுளோபுளின்ஸ் (IVIG) உபயோகிக்கப்படலாம். இந்த இரண்டு சிகிச்சைக்கும் குறைந்த காலம் காணப்படும் பயன்களே உள்ளன, பொதுவாக சில வாரங்கள் இருக்கலாம்.[16]
அறுவை சிகிச்சை
கட்டியின் நியோபிளாஸ்டிக் மாற்றங்களை கருத்தில் கொண்டு தைமப்புற்று உடையவர்களுக்கு தைமக்டமி, என்ற தைமஸை அறுவை மூலம் வெளியேற்றுவது அவசியமாகிறது. ஆயினும், எந்த தைம அசாதாரணங்களும் இல்லாத நோயாளிகளில் இந்த முறை கையாளப்படுவது சர்ச்சைக்குரியதாகவே உள்ளது. இது போன்ற சில நோயாளிகள் தைமக்டமியைத் தொடர்ந்து நல்ல மாற்றத்தை உணர்ந்தாலும், சில நோயாளிகளில் நோய் தீவிரமடைந்தும் உள்ளது. இந்த மிகவும் சர்ச்சைக்குரிய முறையான அதிகமான தைமத்திசு வளர்ச்சி உடைய நோயாளிகளுக்கு “சிகிச்சைக்குரிய தைமக்டமி” அளிக்கப்படுவதை பல நிபுணர்கள் மறுத்துள்ளனர் மற்றும் இந்த முக்கிய கேள்விகளை சரியான முறையில் பதிலளிக்க பல முயற்சிகள் மேற்கொள்ளப்பட்டு வருகின்றன.
தைமச்சுரப்பியை அகற்ற பல விதமான அறுவை சிகிச்சை முறைகள் உள்ளன: ட்ரான்ஸ்டெர்னல் (மார்பு பட்டை எலும்பு மூலமாக அல்லது மார்பு எலும்பு), ட்ரான்ஸ்செர்விகள் (சிறிய கழுத்து கீறல் மூலமாக) மற்றும் ட்ரான்ஸ்தொராசிக் (மார்பின் ஒன்று அல்லது இரண்டு பக்கங்கள் மூலமாக). ட்ரான்ஸ்டெர்னல் முறை மிகவும் பொதுவானது. பல இதய அறுவை சிகிச்சையில் உபயோகிக்கப்படும் மார்பெலும்பில் நீளவாக்கில் செய்யப்படும் கீறல் போலவே இதற்கும் உபயோகிக்கப்படும். ட்ரான்ஸ்செர்விகல் முறையின் உட்செலுத்துவது குறைவாக உள்ள முறை, மொத்த தைமஸ் சுரப்பியும் கழுத்துப் பகுதியில் ஒரு சிறிய கீறல் மூலமாக வெளியேற்றப்படுகிறது. ட்ரேன்ஸ்டெர்னல் மற்றும் அதிக உட்செலுத்துதல் இல்லாத ட்ரான்ஸ்செர்விகல் முறை ஆகிய இந்த இரண்டிலுமே ஒரே போன்ற அறிகுறி மாற்றங்கள் காணப்பட்டன.[17] ஆனால் தைமப்புற்றுடைய நோயாளிகளில் மொத்த திசுவையும் அகற்றுவது அவசியம் ஏனெனில் தைமத் திசு மறுபடியும் வளரக் கூடும். தைமோமாஸ் என்பது மிகவும் கொடியதாக இருக்கலாம் மற்றும் மற்ற நோய்கள் உருவாவதற்கு காரணமாகவும் இருக்கலாம். இந்த காரணத்துக்காக, பல அறுவை சிகிச்சை நிபுணர்கள் தைமக்டமிக்கு பதிலாக முழு ஸ்டெர்னோடமியை பரிந்துரைக்கின்றனர்.
குறைந்த வயதுள்ள (<40) நோயாளிகளில் தைமப்புற்று மிக அரிதாகவே காணப்படும். ஆனால், முரண்பாடாக தைமப்புற்று இல்லாத பொதுவான MG உடைய குறைந்த வயதுள்ள நோயாளிகளுக்கு தைமக்டமியால் பயன் பெறுவர். உறுப்பு நீக்கம் என்பது தைமப்புற்று உடையவர்களில் காணப்படுகின்றது. ஆனால் அது MGயின் அறிகுறிகளில் மாற்றங்கள் ஏற்படுத்தாது.
நோய் முன்கணிப்பு
சிகிச்சையோடு, தீவிர தைமப்புற்று (இவர்களின் குறைந்த வாழ்நாள் தைமப்புற்று காரணமாக உண்டாவது, தசைக்களைப்புக்கும் இதற்கும் தொடர்பு அல்ல) உடையவர்களைத் தவிர நோயாளிகளுக்கு பொதுவான வாழ்நாள் இருக்கும். வாழ்க்கைத் தரம் என்பது தீவிரம் மற்றும் காரணங்களைப் பொறுத்து வித்தியாசமாக அமையலாம். MGயை கட்டுப்படுத்த உபயோகிக்கப்படும் மருந்துகளின் தாக்கம் காலப்போக்கில் குறைந்து விடும் (கோலிநெஸ்டெரேஸ் தடுப்பிகள்) அல்லது பல பக்க விளைவுகளை உருவாக்கலாம் (தடுப்பாற்றல் குறைப்பிகள்). MG நோயாளிகளில் குறைந்த விழுக்காட்டினரில் (சுமார் 10%) தைமச்சுரப்பியில் கட்டி இருப்பது கண்டறியப்பட்டுள்ளது. இந்த நிலையில் தைமக்டமி என்பது பல காலத்துக்கு நன்மை தரக்கூடிய நல்ல தாக்கத்தை ஏற்படுத்தக்கூடிய சிகிச்சையாகும். ஆனால், பல நோயாளிகளுக்கு தங்கள் வாழ்நாள் முழுவது, சிகிச்சை தேவைப்படுகிறது மற்றும் அவர்களது ஆற்றல்களும் வித்தியாசமாக இருக்கும். MG என்பது பொதுவாக அதிகமாக தீவிரமாகும் நோய் அல்ல. அறிகுறிகள் வந்து போகலாம், ஆனால் நோயாளிக்கு வயதாக அறிகுறிகள் தீவிரமடைவது இல்லை. சிலரில் 3-5 வருடங்களில் அறிகுறிகள் குறையலாம்.
நோயியல் மற்றும் குழந்தைகளில் MG
தசைக்களைப்பு அனைத்து இனமக்கள் மற்றும் அனைத்து பாலினத்தவருக்கும் ஏற்படும். இது பொதுவாக 40 வயதுக்குக் குறைவான பெண்களையும் இரண்டு பாலையும் சேர்ந்த 50-70 வயதுடையவர்களையும் தாக்குகின்றது. ஆனால் இது எந்த வயதிலும் வரக் கூடிய வாய்ப்பும் உண்டு. குறைந்த வயதுடைய நோயாளிகளில் தைமப்புற்று இருப்பது அரிது. அமெரிக்காவில் 100,000 பேரில் 20 பேருக்கு இந்த நோய் இருப்பதாக கணிக்கப்பட்டுள்ளது.[18] அபாய காரணிகளாவன, 20-40 வயதுக்குள் உள்ள பெண்கள், குடும்ப தசைக்களைப்பு, D-பெனிசிலமின் உட்செலுத்துதல் (மருந்து மூலம் ஏற்படும் தசைக்களைப்பு) மற்றும் மற்ற தன்நோய் தடுப்பு நோய்கள் இருப்பதனால் ஏற்படுகிறது.
குழந்தைகளில் ஏற்படும் தசைக்களைப்பு அறிகுறிகளில் மூன்று வகைகளை வேறுபடுத்திக் காட்டலாம்:[7]
- பிறந்த குழந்தையில்: MG உடைய தாய்மார்களில் 12% பேர் தங்கள் நஞ்சுக்கொடி மூலம் குழந்தைகளுக்கு எதிர்பொருட்களை அளிக்கின்றனர். இதனால் பிறந்த குழந்தைகளில் தசைக்களைப்பு ஏற்படுகிறது. பிறந்து முதல் இரண்டு நாட்களில் அறிகுறிகள் தோன்றத் தொடங்கி சில வாரங்களில் மறைந்துவிடும். தாயின் கர்ப்பகாலத்தில் அறிகுறிகள் சீராகாமல் இருக்கலாம். ஆனால் குழந்தை பிறந்த பின் அறிகுறிகள் தீவிரமாகலாம்.
- பிறவி சார்ந்தவை: ஆரோக்கியமான தாயின் குழந்தை மிக அரிதாக பிறக்கும் போது தசைக்களைப்பு அறிகுறிகளோடு பிறக்கலாம். இது பிறவி சார்ந்த தசைக்களைப்பு நிலை அல்லது CMS எனப்படுகிறது. தசைக்களைப்பைத் தவிர CMS வேறு எந்த தன் நோயெதிர்ப்பு முறைகளாலும் உருவாக்கப்படுவதல்ல. இது மரபு மாறுபாடுகளால் ஏற்படும் தவறான இணைவக உருவாக்கத்தினாலேயே ஏற்படுகின்றது. ஆக, CMS என்பது ஒரு பரம்பரை நோய். 11க்கும் மேலான மாற்றங்கள் கண்டறியப்பட்டுள்ளது மற்றும் இதன் தொடர்ச்சி முறைகள் பொதுவாக தன்மெய்ய பின்னடைவு கொண்டதாக இருக்கும்.
- இளம் பருவ தசைக்களைப்பு: பிறந்த காலத்துக்குப் பிறகு இளம் பருவத்தில் ஏற்படும் தசைக்களைப்பு.
MGயைப் போலவே பிறவி சார்ந்த தசைக்களைப்பும், தசை சோர்வடைதல் மற்றும் களைப்புறும் தன்மையை உருவாக்கும். CMSன் அறிகுறிகள் பொதுவாக வாழ்வின் முதல் இரண்டு வருடங்களில் தோன்றி விடும். ஆனால் சில நோயாளிகளுக்கு இந்த அறிகுறி எழுபது வயதுக்கு மேல் கூடத் தோன்றலாம். CMSன் நோயறிதல் கீழ்க்கண்ட வகைகளில் பரிந்துரைக்கப்படுகிறது:
- குழந்தைப் பருவம் அல்லது இளம்பருவத்தில் அறிகுறிகள் தோன்றுதல்.
- தசைகள் சோர்வடையும் போது களைப்பு அதிகரித்தல்.
- அதிகப்படியான தசை செயல்பாடு திறனின் (CMAP) குறைந்த அளவுகளில் EMG பதிலளிப்பு குறைதல்.
- AChR எதிர் மற்றும் MuSK எதிர்பொருட்கள் இல்லாது இருத்தல்.
- தடுப்பாற்றல் குறைப்பு சிகிச்சைக்கு பதிலளிப்பு இல்லாது இருத்தல்.
- CMS போன்ற அறிகுறிகள் குடும்ப வரலாற்றில் காணப்படுதல்.
CMSன் அறிகுறிகள் லேசானதில் இருந்து தீவிரமானது வரை காணப்படும். இதே போன்ற வடிவம் கொண்ட நோயாளிகள், ஒரே குடும்பத்தை சேர்ந்தவர்களுக்குக் கூட வெவ்வேறு தீவிரத்தில் தாக்கங்கள் ஏற்படுவது பொதுவான ஒன்றாகும். CMSன் பல வடிவங்களில் சோர்வடைதல் வளர்ச்சி அடையாது, மற்றும் சில வடிவங்களில், நோயாளிக்கு வயது கூடும் போது அறிகுறிகள் குறையலாம். காலத்திற்கு ஏற்ப CMSன் அறிகுறிகள் தீவிரமடைதல் மிக அரிதான ஒன்றாகும்.
புகழ்பெற்ற நோயாளிகள்
- அமிதாப் பச்சன், பாலிவுட் சூப்பர் ஸ்டார், இந்த நூற்றாண்டின் நாயகனாக BBCயால் தேர்ந்தெடுக்கப்பட்டவர்.
- பிராண்டன் காக்ஸ், 2005-2007 வரை ஆபர்ன் குவாட்டர்பேக்காக தொடங்கியவர். முடிக்கும் போது 29-9 என்ற சாதனை படைத்தவர்.
- ஹாவர்டு ஹ்யுக்ஸ்[சான்று தேவை]
- ஹென்ரிக் மெக்கிங்க், பிரேசில் நாட்டை சேர்ந்த செஸ் கிரேண்ட் மாஸ்டர்.
- கிரிஸ்டோஃபர் ராபின் மின், 1920-1966, ஆசிரியர் ஏ.ஏ. மின்னின் மகனும் வின்னி-த-ஃபூ மூலம் புகழ் பெற்றவர்.
- அரிஸ்டாடில் ஒனாசிஸ், கிரேக்க நாட்டு கப்பல் கட்டுமானர் மற்றும் ஜேக்கலின் கென்னடி ஒனாசிஸின் கண்வர்.
- அகஸ்டஸ் பேப்லோ, ரெக்கி இசையமைப்பாளர். நுரையீரல் பாதிப்பினால் மே 18 தேதி, 1999ல் இறந்தார். இந்த நோயினால் பல காலம் அவதிப்பட்டார்.
- சுசான் ரோஜர்ஸ், எம்மி விருது பெற்ற பகல் நேர தொலைக்காட்சி நடிகை, டேஸ் ஆஃப் அவர் லைவ்ஸில் மேகி ஹார்டனாக நடிப்பவர். 1984ல் நோய் கண்டறியப்பட்டது, தற்போது நோய் குறைவில் உள்ளார்: ஒரு தொடரில் இவர் நடித்த கதாபாத்திரத்துக்கு அந்த நோய் இருப்பதாகக் காட்டப்பட்டு பிரபலப்படுத்தப்பட்டது.
- ரோஜர் ஸ்மித், பகுதி ஓய்வு பெற்ற நடிகர்/திறன் மேலாளர், ஆன்-மார்க்ரெடின் கணவர்.
- ஜான் ஸ்பென்சர், 1969, 1971 மற்றும் 1977ன் உலக தொழில்முறை சார்ந்த ஸ்னூக்கர் வெற்றி வீரர். இந்த நோயுடன் கூடிய இரட்டை பார்வை இவரது விளையாட்டு தொழிலை 1980களின் நடுவிலேயே முடித்தது.
- {{0}விஜய் டெண்டுல்கர், புகழ் பெற்ற இந்திய நாடக ஆசிரியர்; தசைக்களைப்பினால் ஏற்படக்கூடிய பாதிப்புகளால் மே 19 தேதி, 2008ல் காலமானார்.
- மேரி புராட்ஃபுட் வாக்கர், தசைக்களைப்பு நோய் சிகிச்சையில் ஃபிசோஸ்டிக்மைனின் ஆற்றலை முதலில் கண்டறிந்த பிரிட்டன் நாட்டைச் சேர்ந்த மருத்துவர்.
- மேடம் வெப், ஸ்பைடர் மேன் கார்டூன் படம் மற்றும் மற்ற ஊடகங்களின் கற்பனை கதாபாத்திரம்.
- ஸ்டேடிக் மேஜர், ஒரு R&B பாடகர், பாதிப்புகளால் ஃபிப்ரவரி 2008ல் காலமானார்.
குறிப்புகள்
- ↑ 1.0 1.1 Conti-Fine BM, Milani M, Kaminski HJ (2006). "Myasthenia gravis: past, present, and future". J. Clin. Invest. 116 (11): 2843–54. doi:10.1172/JCI29894. பப்மெட்:17080188.
- ↑ Jaretzki A, Barohn RJ, Ernstoff RM, et al. (2000). "Myasthenia gravis: recommendations for clinical research standards. Task Force of the Medical Scientific Advisory Board of the Myasthenia Gravis Foundation of America". Neurology 55 (1): 16–23. பப்மெட்:10891897. http://www.neurology.org/cgi/content/full/55/1/16.
- ↑ 3.0 3.1 3.2 3.3 3.4 Scherer K, Bedlack RS, Simel DL. (2005). "Does this patient have myasthenia gravis?". JAMA 293 (15): 1906–14. doi:10.1001/jama.293.15.1906. பப்மெட்:15840866. பிழை காட்டு: Invalid
<ref>tag; name "Scherer" defined multiple times with different content - ↑ Bedlack RS, Sanders DB. (2000). "How to handle myasthenic crisis. Essential steps in patient care.". Postgrad Med 107 (4): 211–4, 220–2. பப்மெட்:10778421. http://www.postgradmed.com/issues/2000/04_00/bedlack.htm.
- ↑ பேட்ரிக், ஜே. லிண்ட்ஸ்டார்ம் ஜே. அசிடைல்கோலின் ஏற்பிக்கு தன்நோயெதிர் பதிலளிப்பு. அறிவியல் (1973) 180:871–2.
- ↑ 6.0 6.1 Losen M, Stassen MH, Martínez-Martínez P, et al. (2005). "Increased expression of rapsyn in muscles prevents acetylcholine receptor loss in experimental autoimmune myasthenia gravis". Brain 128 (Pt 10): 2327–37. doi:10.1093/brain/awh612. பப்மெட்:16150851.
- ↑ 7.0 7.1 Baets, M.H.; H.J.G.H. Oosterhuis (1993). Myasthenia gravis. DRD Press. பக். 158. பன்னாட்டுத் தரப்புத்தக எண்:3805547366.
- ↑ Leite MI, Jacob S, Viegas S, et al. (July 2008). "IgG1 antibodies to acetylcholine receptors in 'seronegative' myasthenia gravis". Brain 131 (Pt 7): 1940–52. doi:10.1093/brain/awn092. பப்மெட்:18515870. பப்மெட் சென்ட்ரல்:2442426. http://brain.oxfordjournals.org/cgi/pmidlookup?view=long&pmid=18515870.
- ↑ Seybold ME (1986). "The office Tensilon test for ocular myasthenia gravis". Arch Neurol 43 (8): 842–3. பப்மெட்:3729766.
- ↑ de Kraker M, Kluin J, Renken N, Maat AP, Bogers AJ (2005). "CT and myasthenia gravis: correlation between mediastinal imaging and histopathological findings". Interact Cardiovasc Thorac Surg 4 (3): 267–71. doi:10.1510/icvts.2004.097246. பப்மெட்:17670406.
- ↑ Thieben MJ, Blacker DJ, Liu PY, Harper CM Jr, Wijdicks EF (2005). "Pulmonary function tests and blood gases in worsening myasthenia gravis". Muscle Nerve 32 (5): 664–667. doi:10.1002/mus.20403. பப்மெட்:16025526.
- ↑ எஸ். தோர்லாசியஸ் முதலியவர்கள், “ தசைக்களைப்போடு தொடர்புடைய சீர்கேடுகள்: தன்நோயெதிர்ப்பு நோய்கள் மற்றும் தைமக்டமியோடு அவற்றின் தொடர்பு”, ஆக்டா ந்யூரோலோஜிகா ஸ்கேண்டினேவிகா 80, எண். 4 (1989): 290-295.
- ↑ 13.0 13.1 13.2 Warrell, David A; Timothy M Cox, et al. (2003). Oxford Texbook of Medicine — Fourth Edition — Volume 3. Oxford. பக். 1170. பன்னாட்டுத் தரப்புத்தக எண்:0-19852787-X.
- ↑ Téllez-Zenteno JF, Hernández-Ronquillo L, Salinas V, Estanol B, da Silva O (2004). "Myasthenia gravis and pregnancy: clinical implications and neonatal outcome". BMC Musculoskeletal Disorders 5: 42. doi:10.1186/1471-2474-5-42. பப்மெட்:15546494. பப்மெட் சென்ட்ரல்:534111. http://www.biomedcentral.com/1471-2474/5/42. பார்த்த நாள்: 2008-07-10.
- ↑ Losen M, Martínez-Martínez P, Phernambucq M, Schuurman J, Parren PW, DE Baets MH (2008). "Treatment of myasthenia gravis by preventing acetylcholine receptor modulation". Ann N Y Acad Sci 1132: 174–9. doi:10.1196/annals.1405.034. பப்மெட்:18567867.
- ↑ Juel VC. (2004). "Myasthenia gravis: management of myasthenic crisis and perioperative care.". Semin Neurol 24 (1): 75–81. doi:10.1055/s-2004-829595. பப்மெட்:15229794.
- ↑ Calhoun R, et al. (1999). "Results of transcervical thymectomy for myasthenia gravis in 100 consecutive patients.". Annals of Surgery 230 (4): 555–561. doi:10.1097/00000658-199910000-00011. பப்மெட்:10522725.
- ↑ "What is Myasthenia Gravis (MG)?". Myasthenia Gravis Foundation of America.
