மூளைக் கட்டி
இக்கட்டுரை கூகுள் மொழிபெயர்ப்புக் கருவி மூலம் உருவாக்கப்பட்டது. இதனை உரை திருத்த உதவுங்கள். இக்கருவி மூலம்
கட்டுரை உருவாக்கும் திட்டம் தற்போது நிறுத்தப்பட்டுவிட்டது. இதனைப் பயன்படுத்தி இனி உருவாக்கப்படும் புதுக்கட்டுரைகளும் உள்ளடக்கங்களும் உடனடியாக நீக்கப்படும் |
| Brain Tumor | |
|---|---|
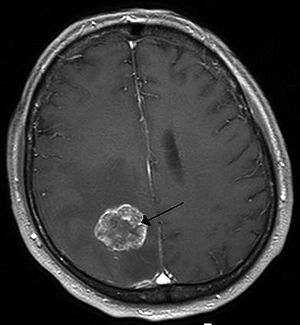 | |
| Brain metastasis in the right cerebral hemisphere from lung cancer shown on T1-weighted magnetic resonance imaging with intravenous contrast. (L=left, P=posterior, back of the head) | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | புற்றுநோயியல், neurosurgery, நரம்பியல் |
| ஐ.சி.டி.-10 | C71., D33.0-D33.2 |
| ஐ.சி.டி.-9 | 191, 225.0 |
| நோய்களின் தரவுத்தளம் | 30781 |
| மெரிசின்பிளசு | 007222 000768 |
| ஈமெடிசின் | emerg/334 |
| ம.பா.த | D001932 |
மூளைக் கட்டி என்பது மூளையினுள் உயிரணுக்களின் அசாதாரணமான வளர்ச்சியைக் குறிக்கிறது. இவ்வகையான வளர்ச்சி, அசாதாராணமாக ஏற்படும் கட்டுப்பாடற்ற உயிரணுக்களின் பிரிவினாலும், தடையற்ற வளர்ச்சியினாலும் ஏற்படுகிறது. அது புற்றுக்கட்டியாகவோ (வீரியம் மிக்க) அல்லது புற்றுக்கட்டி அல்லாததாகவோ (தீங்கற்ற) இருக்கலாம். எவ்வகைக் கட்டியாக இருப்பினும், அவற்றினால் மண்டையோட்டினுள் ஏற்படும் மேலதிக அமுக்கம் காரணமாக தாக்கம் ஏற்படும். தாக்கத்தின் அளவானது கட்டி இருக்குமிடம், அதன் வகை, வளர்ச்சி நிலை என்பவற்றில் தங்கியுள்ளது. இவ்வகையான கட்டி இருப்பவர்கள் வாகனம் ஓட்டுவதற்கும், கர்ப்பம் தரிப்பதற்கும், இயந்திரங்களுடன் வேலை செய்வதற்கும் மருத்துவரின் ஆலோசனையைப் பெறுவது இன்றியமையாதது.
மூளைக் கட்டி இருக்கையில் மூளையின் தொழிற்பாடு மாற்றமடைதலால் ஞாபக மறதி, எரிச்சல், உடற்சோர்வு, கடுமையான தொடர்ச்சியான தலைவலி, திடீர் வாந்தி, தலைச் சுற்று, வலிப்பு, பார்வைப் புலன் மங்குதல், கேட்டல் புலன் குறைதல், நடத்தையில் மாற்றமேற்படல் போன்ற அறிகுறிகள் தோன்றலாம்.
சில கட்டிகள் பிறப்பிலிருந்தே இருக்கலாம். அப்படியான கட்டிகள் முளைய விருத்தியின்போதே, மூளை அசாதாரண விருத்திக்குள்ளாவதால் ஏற்படும். பிறப்புரிமை அமைப்பில் ஏற்படும் மாற்றங்களும் மூளைக் கட்டிகளை உருவாக்குவதாக அறியப்படுகிறது. மேலும் கதிரியக்க செயற்பாடுகள், மற்றும் உடலின் ஏனைய பகுதிகளில் ஏற்படும் கட்டிகள் மூளைக்குப் பரவுதலாலும், மூளைக் கட்டிகள் ஏற்படும்.
சத்திர சிகிச்சை, கதிரியக்க சிகிச்சை, வளர்ச்சியைத் தடுத்து பாதக விளைவுகளைக் கட்டுப்படுத்தக் கூடிய சில மாத்திரைகள் மூளைக் கட்டிகளுக்கான சிகிச்சையாக அமையும்.
இது பொதுவாக மூளைக்குள் (நரம்பணுக்கள், கிண்ணக்குழிய உயிரணுக்கள் (உடுக்கலன்கள், ஓலிகோடெண்ட்ரோசைட்டுகள், மூளை ஊற்றறை உள்பாள உயிரணுக்கள், நரம்புக்கொழுப்பு உருவாக்கும் சுவான் உயிரணுக்கள்), நிணநீர்க்குரிய திசு, இரத்த நாளங்கள்) மண்டையோட்டு நரம்புகளில், மூளை உறைகளில் (மூளைச் சவ்வுகள்), மண்டை ஓடு, அடிமூளைச் சுரப்பி மற்றும் கூம்புச் சுரப்பி போன்ற இடங்களிலோ அல்லது மற்ற உறுப்புக்களில் முதல் நிலையாக உருவாகியிருக்கும் புற்றுக்கட்டிகளில் இருந்து பரவுவதாகவோ (மாற்றிடமேறிய கட்டிகள்) இருக்கிறது.
தொடக்கநிலை (உண்மை) மூளைக் கட்டிகள் பொதுவாக குழந்தைகளில் மண்டையறை பின்பள்ளத்திலும் வயதுவந்தோர்களில் பெருமூளை அரைக் கோளத்தின் முன்புறப் பகுதிகளிலும் ஏற்படுகின்றன. எனினும் அவை மூளையின் எந்தப் பகுதியிலும் பாதிப்பை ஏற்படுத்தலாம்.
2005 ஆம் ஆண்டில் அமெரிக்காவில் 43,800 புதிய வகையான மூளைக் கட்டிகள் இருப்பதாக மதிப்பிடப்பட்டது (அமெரிக்காவின் மத்திய மூளைக் கட்டி பதிவகம், அமெரிக்காவில் முதன்மையான மூளைக் கட்டிகள், புள்ளியியல் அறிக்கை, 2005–2006).[1] அவற்றில் 1.4 சதவீதம் புற்றுக் கட்டிகளாகவும் 2.4 சதவீதம் புற்றுக் கட்டிகளால் மரணம் நிகழ்வதாகவும்[2] மேலும் 20–25 சதவீதம் குழந்தைகளுக்கு ஏற்படும் புற்றுக்கட்டிகளாக இருந்ததாகவும் கணக்கிடப்பட்டது.[2][3] முடிவாக மூளைக் கட்டிகளின் விளைவாக மட்டுமே அமெரிக்காவில் ஒவ்வொரு ஆண்டும் 13,000 மரணங்கள் நிகழ்வதாக மதிப்பிடப்பட்டிருக்கிறது.[1]
பகுப்பு[தொகு]
மூளைக் கட்டிகள் பிரதானமாக இரு வகைப்படுத்தப்படுகின்றன.
முதல் நிலைக் கட்டிகள்[தொகு]
ஆரம்பத்திலேயே மூளையில் உருவாகும். இவை மூளையின் பல வகையான இழையங்களிலிருந்து உருவாகும்.
துணை நிலைக் கட்டிகள்[தொகு]
இவை உடலின் வேறு இடத்தில் உருவாகி மூளைக்குப் பரவும். அதாவது உடலின் வேறு ஏதாவது ஒரு பகுதியில் உருவான அசாதாரண வளர்ச்சி கொண்ட உயிரணுக்கள் குருதித் தொகுதி, அல்லது நிணநீர்த் தொகுதி மூலமாக கடத்தப்பட்டு, மூளையில் வந்து படிந்து, அங்கே தொடர்ந்து தமது அசாதாரண வளர்ச்சி மூலம் மூளைக் கட்டிகளை உருவாக்கும்.
காரணங்கள்[தொகு]
மாற்றிடமேறிய புற்றுக் கட்டிகளானது மூளை மற்றும் தண்டு வடத்தில் ஏற்படும் முதன்மையான கட்டிகளைக் காட்டிலும் மிகவும் பொதுவான ஒன்றாக இருக்கின்றது.
வினைல் குளோரைடு அல்லது அயனாக்கற்கதிர்ப்பு ஆகியவற்றுக்கு வெளிப்படுவதைத் தவிர்த்து மூளைக் கட்டிகளுடன் தொடர்புடைய இதுவரை அறியப்பட்ட சூழ்நிலைக் காரணிகள் ஏதுமில்லை. திசு மரபு பிறழ்வுகள் மற்றும் கட்டி அடக்கி மரபணுக்கள் என்று பொதுவாக அழைக்கப்படுவனவற்றின் நீக்கங்கள் மூளைக் கட்டிகளின் சில வகைகளுக்குக் காரணமாக இருக்கலாம் எனக் கருதப்படுகிறது. வோன் ஹிப்பல்-லிண்டா நோய்க்குறி, பன்மடங்கு நாளமில்லா திசு மிகைப்பு, நரம்பு நார்க்கட்டி வகை 2 போன்ற பல்வேறு மரபுவழி நோய்களுடன் கூடிய நோயாளிகளுக்கு மூளைக் கட்டிகள் உருவாவதற்கான இடர்பாடுகள் மிகவும் அதிகமாக இருக்கின்றன. மொபைல் தொலைபேசிகள் மூளைக் கட்டிகள் ஏற்படுவதற்குக் காரணமாகலாம் என ஒரு அறிக்கை குற்றம் சாட்டுகிறது.[4] (பார்க்க மொபைல் தொலைபேசி கதிரியக்கமும் உடல்நலமும் ) மூளைக் கட்டி நிகழ்வுகளுக்கும் மலேரியாவுக்கும் இடையே தொடர்பு இருப்பதாகக் கருதப்படுகிறது. மலேரியா கடத்தியான அனாஃபிலிஸ் கொசுவானது தீநுண்மத்தைப் (virus) பரப்பலாம் அல்லது மற்ற முகவர் மூளைக் கட்டிக்குக் காரணமாக இருக்கலாம் எனக் கருதப்படுகிறது.[5] வீரியம் மிக்க மூளைக் கட்டி நிகழ்வுகள் மற்றும் அல்சீமரின் நோய் பரவியபகுதி ஆகியவை 19 அமெரிக்க மாநிலங்களில் ஏற்படுகின்றன. இந்த இரண்டு நோய்களுக்கும் பொதுவான காரணமாக அழற்சி இருப்பதற்கு வாய்ப்பிருக்கிறது.[6]
குறிகள் மற்றும் அறிகுறிகள்[தொகு]
மூளைக் கட்டிகளின் அறிகுறிகளானது கட்டியின் அளவு (கன அளவு) மற்றும் கட்டியின் இடம் ஆகிய இரண்டு காரணிகள் சார்ந்ததாக இருக்கலாம். பல நிகழ்வுகளில் நோய் ஏற்பட்ட பின்னர் அறிகுறி வெளிப்படத் தொடங்கும் காலம் நோயின் இயல்புடன் தொடர்புடையதாக இருக்கிறது ("தீங்கற்ற", அதாவது மெதுவாக வளரும்/தாமதமான அறிகுறியின் தொடக்கம் அல்லது வீரியம் மிக்க, வேகமாக வளரும்/ஆரம்ப அறிகுறியின் தொடக்கம்). இது மருத்துவ ரீதியாக மூளைக் கட்டி நிகழ்வுகள் கவனம் பெறுவதற்கு பொதுவான காரணமாக இருக்கிறது.
பெரும் கட்டிகள் அல்லது அதிகம் பரவிய பெரிஃபோக்கல் வீக்க திரவக் கோர்வையூடன் கூடிய கட்டிகள் மருத்துவ ரீதியாக தலைவலிகள் என்று அழைக்கப்படும் மண்டையக அழுத்தம் (மண்டையக இரத்த அழுத்தம்), வாந்தியெடுத்தல் (சில நேரங்களில் குமட்டுதல் இல்லாமல்), சுய நினைவின் மாற்று நிலை (தூக்கத்தில் நடத்தல், கோமா), சிதைவின் பக்கத்தில் பியூப்பிலின் பெருக்கம் (அசம விழித்துளையியம்), பார்வைத்தட்டு வீக்கம் (விழியடி நோக்கும் கண் பரிசோதனையில் முக்கிய பார்வைத் தட்டு) ஆகியவை தவிர்க்க இயலாமல் அதிகரிப்பதற்கு வழி வகுக்கின்றன. எனினும் மூளை முதுகுத்தண்டு நீரின் (cerebrospinal fluid) (சி.எஸ்.எஃப்) பாதையில் சிறிய கட்டிகளும் கூட அடைப்பை ஏற்படுத்தலாம். இது அதிகரித்த மண்டையக அழுத்தத்தின் ஆரம்பக் குறிகளுக்குக் காரணமாகலாம். அதிகரித்த மண்டையக அழுத்தம் மூளையின் சில பகுதிகளில் சிறுமூளை டான்சில்கள் அல்லது பக்கமண்டை கொளுக்கி போன்ற பிங்கல் (அதாவது இடப்பெயர்ச்சி) உருவாவதற்குக் காரணமாகலாம். அதன் விளைவாக இறப்பு ஏற்படுத்தும் மூளைத்தண்டு அழுத்தம் உருவாகலாம். இளம் குழந்தைகளில் அதிகரித்த மண்டையக அழுத்தம் மண்டை ஓட்டின் விட்டம் அதிகரிப்பதற்கும் உச்சிக்குழிகளின் வீக்கம் ஏற்படுவதற்குக் காரணமாகலாம்.
கட்டி ஏற்பட்டிருக்கும் இடம் மற்றும் சேதத்தைப் பொருத்து அது மூளை கட்டமைப்புகளைச் சுற்றி அழுத்தம் காரணமாகவோ அல்லது உட்பரவல் காரணமாகவோ புலன் வழி மற்றும் நடத்தை சார் வலுக்குறை, நடவடிக்கை மாற்றங்கள், பக்கவாதம், தாழுணர்வு, பேச்சிழப்பு, தள்ளாட்டம், பார்வைக் கள வலுக்குறை, முக வாதம், இரட்டைப் பார்வை, நடுக்கம் மற்றும் பல போன்ற வகையான குவிய நரம்பிய அறிகுறிகள் ஏற்படுவதற்குக் காரணமாகலாம். இந்த அறிகுறிகள் மூளைக் கட்டிளுக்கான தனித்த அறிகுறிகள் என்று குறிப்பிட இயலாது. அவை பல்வேறு வகையான நரம்பிய நிலைகளுக்குக் (எ.கா. வலிப்பு, காயத்துக்குரிய மூளைக் காயம்) காரணமாக இருக்கலாம். எனினும் அது சிதைவின் இடம் மற்றும் அது பாதிக்கக்கூடிய வினைசார் அமைப்புகள் (எ.கா. இயக்கம் சார்ந்தவை, புலன் சார்ந்தவை, பார்வை சார்ந்தவை மற்றும் பல.) வைத்துக் கணக்கிடப்படுகிறது.
பொதுவாக தாழ் பிட்யூட்டரியம் மூலமாகவோ அல்லது அடிமூளைச் சுரப்பி ஹார்மோன்கள் மற்றும் ஹைப்பர்ப்ரோலாக்டினேமியாவின் அதிகப்படியான உருவாக்கத்தினாலோ ஏற்படும் நாளமில்லாச் செயல் குறைபாட்டுடன் தொடர்புடைய இருபுறப் பக்கமண்டை பார்வைக் களக்குறைபாடு (கண் சார்ந்த குறுக்குக்கூட்டின் அழுத்தத்தின் காரணமாக ஏற்படும் இருபக்கமண்டை அரக்குருடு) அடிமூளைச் சுரப்பிக் கட்டி ஏற்படுவதற்கு காரணமாகக் குறிப்பிடப்படுகிறது.
மூளைக் கட்டிகளின் வகைகள்[தொகு]
- கிளைய மூலச்செல்புற்றுச் சிவாப்பு (Glioblastoma multiforme)
- மென்மைய மூலச்செல்புற்று (Medulloblastoma)
- நரம்பு நார்த் திசுக் கட்டி (Astrocytoma)
- சி.என்.எஸ் நிணநீர் திசுக்கட்டி (CNS lymphoma)
- மூளைத்தண்டு கிளையப்புற்று (Brainstem glioma)
- ஜெர்மினோமா (Germinoma)
- உறைப்புற்று (Meningioma)
- ஓலிகோடெண்ட்ரோகிளையோமா (Oligodendroglioma)
- சுவான்னோமா (Schwannoma)
- கிரானியோபாரின்ஞ்ஜியோமா (Craniopharyngioma)
- பலவகை அணுக்கட்டி (Ependymoma)
- கலவையான கிளையப்புற்றுகள் (Mixed gliomas)
- மூளை இடம் மாறல்[7] (Brain metastasis)
நோயறிதல்[தொகு]
மூளைக் கட்டிகளுக்கு மருத்துவ ரீதியான குறிப்பிட்ட குறிகளோ அல்லது அறிகுறிகளோ இல்லாத போதும் மெதுவாகத் தீவிரமாகும் குவிய நரம்பியக் குறிகள் மற்றும் அதிகரித்த மண்டையக அழுத்தத்தின் குறிகள் அத்துடன் கால் கை வலிப்பால் பாதிக்கப்பட்ட நோயாளிகளில் கால் கை வலிப்பு மிகவும் தீவிரமடைந்த எதிர்மறை வரலாற்றினை உடையவர்கள் ஆகியவற்றைக் கொண்டு இதனை அறியலாம். எனினும் கால் கை வலிப்பு அதுவரை ஏற்படாமல் திடீரென ஏற்படும் முயலகப்பீடிப்பு போன்ற திடீர் அறிகுறிகள் தெரிபவர்கள், திடீர் மண்டையக இரத்த அழுத்தம் (இது கட்டியில் இருந்து இரத்தப் போக்கு ஏற்படுதல், மூளை வீக்கம் அல்லது மூளை முதுகுத் தண்டுநீர் பாதையில் அடைப்பு ஆகியவற்றின் காரணமாக ஏற்படலாம்) ஆகியவையும் இதன் அறிகுறியாக இருக்க சாத்தியமிருக்கிறது.
கிளைய மூலச்செல்புற்றுச் சிவாப்பு மற்றும் அனபிளாஸ்டிக் நரம்பு நார்த்திசுக் கட்டி (anaplastic astrocytoma) ஆகியவை தீவிரமான கல்லீரல் தொடர்பான போர்பிரியாக்கள் (porphyrias) (PCT, AIP, HCP மற்றும் VP) ஆகியவற்றுடன் பப்மெட்[யார்?] (PubMed) சார்ந்த நிகழ்வறிக்கைகள் தொடர்புடையதாக இருக்கின்றன. இதில் மருந்துக்கு பலனளிக்காத வலிப்புத்தாக்கங்களுடன் தொடர்புடைய நேற்மறை சோதனைகளும் அடங்கும். இந்தக் கட்டிகள் சார்ந்த மருந்து சிகிச்சையுடன் தொடர்புடைய விவரிக்க இயலாத சிக்கல்களை மருத்துவர்கள் நோய்கண்டறியா நரம்பிய போர்பிரியா தொடர்பான எச்சரிக்கையாக எடுத்துக் கொள்ள வேண்டும்.
மூளைக் கட்டிகளின் நோயறிதலில் இயல்நிலை வரைவானது முக்கிய பங்கு வகிக்கிறது. மூளைவளிவரைவியல் மற்றும் பெருமூளைச் சிரை குழல் வரைவியல் போன்ற துளைத்தல் மற்றும் சில நேரங்களில் அபாயகரமான ஆரம்பகால இயல்நிலை வரைவு முறைகள் சமீப காலங்களில் கைவிடப்பட்டன. அவற்றுக்கு பதிலாக கணக்கீட்டு வெட்டுவரைவி (computed tomography) (CT) மற்றும் குறிப்பாக காந்த ஒத்ததிர்வு இயல்நிலை வரைவு (magnetic resonance imaging) (MRI) போன்ற துளையிடத் தேவையில்லாத உயர் நுணுக்க நடைமுறைகள் பயன்படுத்தப்படுகின்றன. தீங்கற்ற மூளைக் கட்டிகள் பொதுவாக மண்டையிய CT ஸ்கேன்களில் ஹைப்போடென்ஸாக (மூளைத் திசுக்களைக் காட்டிலும் அடர்ந்தது) தோற்றமளிக்கின்றன. MRI இல் இவை ஹைப்போவாகவோ (மூளைத் திசுக்களைக் காட்டிலும் அடர்ந்தது) அல்லது T1 நிறை செய்த ஸ்கேன்கள் மீது ஐசோஇன்டென்ஸாகவோ(மூளைத் திசுக்களின் அதே செறிவுடையது) அல்லது T2 நிறை செய்த MRI மீது ஹைப்பர்இன்டென்ஸாகவோ தோற்றமளிக்கும். எனினும் அதன் தோற்றம் மாற்றம் கொண்டது. பெரிஃபோக்கல் திரவக்கோர்வையும் கூட T2 நிறை செய்த MRI மீது ஹைப்பர்இன்டென்ஸைத் தோற்றுவிக்கிறது. பெரும்பாலான வீரியம் மிக்க முதன்மையான மற்றும் மாற்றிடமேறிய மூளைக் கட்டிகளில் சிறப்பியல்பு அமைப்புகளில் சில நேரங்களில் இருக்கும் மாறுபடு முகவர் உயர்தலானது CT மூலமாகவோ அல்லது MRI ஸ்கேன்கள் மூலமாகவோ வெளிப்படுத்தப்படலாம். இதன் காரணமாக இந்தக் கட்டிகள் குருதி மழையின் சாதாரன செயல்பாட்டைத் தடுக்கின்றன. மேலும் அவை அதன் ஊடுருவுத்திறனின் அதிகரிப்புக்கு வழிவகுக்கின்றன. எனினும் மிகைப்படுத்தல் அமைப்பை மட்டுமே சார்ந்து உயர் மற்றும் குறைவான கிரேம் கிளையோமாஸைக் கண்டறிவதற்குச் சாத்தியமில்லை.
மூளை மின்னலை வரவு (electroencephalography ) (EEG) போன்ற மின்உடலிய ஆய்வுகள் மூளைக் கட்டிகளின் நோயறிதலில் பெருமளவு பங்கு வகிக்கின்றன.
மூளைக் கட்டியின் வரையறுத்த நோயறிதலை மூளை உயிர்த்திசுப் பரிசோதனை மூலமாகவோ அல்லது திறந்த அறுவை சிகிச்சை மூலமாகவோ பெறப்பட்ட கட்டித் திசு மாதிரிகளின் இழையவியலுக்குரிய பரிசோதனை மூலமாக மட்டுமே உறுதிபடுத்த இயலும். இழையவியலுக்குரிய பரிசோதனையானது பொருத்தமான சிகிச்சை மற்றும் சரியான நோய்த் தாக்கக் கணிப்பு ஆகியவற்றைத் தீர்மானிப்பதற்கு இன்றியமையாததாக இருக்கிறது. இந்தப் பரிசோதனை நோய்க்குறியாய்வு வல்லுநர் மூலமாகச் செய்யப்படுகிறது. இது பொதுவாக மூன்று நிலைகளைக் கொண்டிருக்கிறது. அவை பின்வருமாறு: புதிய திசுவின் உள்செயல்பாட்டுப் பரிசோதனை, தயார்செய்யப்பட்ட திசுக்களின் ஆரம்ப நுண்ணிய பரிசோதனை மற்றும் நோய் எதிர்ப்புத் திறன் திசுவிய வேதியியல் நிறமிடுதல் அல்லது மரபு வழி பகுப்பாய்வுக்குப் பிறகு தயார் செய்யப்பட்ட திசுக்களின் பின் தொடர் பரிசோதனை.
மற்றொரு சாத்தியமுள்ள நோயறிதல் நரம்பு நார்க்கட்டி ஆகும். அது வகை ஒன்று அல்லது வகை இரண்டு ஆகிய வகைகளில் இருக்கலாம்.
சிகிச்சையும் நோய்த் தாக்கக் கணிப்பும்[தொகு]
மண்டையோட்டு அடிப்பகுதியில் ஏற்படும் சில கட்டிகள் தவிர்த்து பல உறைப்புற்றுகளை அறுவை சிகிச்சை மூலமாக வெற்றிகரமாக நீக்க முடியும். மிகவும் சிக்கலான நிகழ்வுகளில் காமா கத்தி, சைபர்கத்தி அல்லது நோவலிஸ் டி.எக்ஸ் கதிரியக்க அறுவை சிகிச்சை போன்ற குறுகிய இட நுண் கதிரியக்க அறுவை சிகிச்சையானது நிலையான விருப்பத் தேர்வாக நீடித்திருக்கிறது.[8]
பெரும்பாலான அடிமூளைச் சுரப்பி சீதப்படலக் கட்டிகளை அறுவை சிகிச்சை மூலமாக நீக்க முடியும். இது பொதுவாக நாசிக் குழி மற்றும் மண்டையோட்டு அடிப்பகுதி (நாசிதாண்டு, டிரான்ஸ்-ஸ்பெனாய்டல் அணுகுமுறை) வழியாக குறைந்த அளவு துளைத்தல் அணுகுமுறையில் செய்யப்படுகிறது. பெரிய அடிமூளைச் சுரப்பி சீதப்படலக் கட்டிகளை நீக்குவதற்கு மண்டைத் திறப்பு (மண்டையோட்டின் திறப்பு) அவசியமானதாக இருக்கிறது. குறுகிய இட நுண் அணுகுமுறைகள் உள்ளிட்ட கதிரியக்கச் சிகிச்சை அறுவை சிகிச்சை செய்ய இயலாத நோயாளிகளுக்குப் பயன்படுத்தப்படுகிறது.
முதன்மை மூளைக் கட்டிகளுக்காக பொதுவாக ஏற்றுக்கொள்ளப்பட்ட நோய் தீர்க்கும் நிர்வகிப்பு இல்லாத போதும் பெரும்பாலான நோயாளிகளுக்கு கட்டிகளை நீக்குவதற்கான அறுவை சிகிச்சை முயற்சிகள் அல்லது குறைந்த பட்சம் சைட்டோரிடக்சன் (அதாவது கட்டி உயிரணுக்களின் பெருக்கத்தைக் குறைப்பதற்கு பதிலாக முடிந்தவரை அதிகளவு கட்டி உயிரணுக்களை நீக்குவது) மேற்கொள்ளப்படுகிறது.[9] எனினும் இந்த உறுப்புக் கோளாறு காரணமாக அறுவை சிகிச்சை மூலமாக முழுமையாக நீக்கிய பின்னர் கட்டி நோய் மீளல் பொதுவானது அல்ல. பல்வேறு தற்போதைய ஆராய்ச்சிகள் மூளைக் கட்டிகளை உட்கிரகிப்பதற்குக் காரணமாக இருக்கும் இரசாயனத்துடன் (5-அமினோலெவுலினிக் அமிலம்) கட்டி உயிரணுக்களை அமிழ்த்துவதன் மூலமாக மூளைக் கட்டிகளை அறுவை சிகிச்சை முறையில் நீக்குவதை மேம்படுத்துவதை நோக்கமாகக் கொண்டிருக்கின்றன [10]. பின்செயல்பாட்டு கதிரியக்கச் சிகிச்சை மற்றும் வேதிச்சிகிச்சை போன்றவை வீரியம் மிக்க கட்டிகளுக்கான நோய் தீர்க்கும் தரநிலையின் முழுமைவாய்ந்த பகுதிகளாக இருக்கின்றன. அறுவை சிகிச்சை மூலமாக போதுமான அளவு கட்டியின் சுமையைக் குறைக்க இயலாத போது கதிரியக்கச் சிகிச்சை "குறை-தர" கிளையோமாஸின் நிகழ்வுகளிலும் பயன்படுத்தப்படலாம்.
முதன்மை மூளைக் கட்டிகளின் நிலைப்புத்திறன் வீதங்கள் கட்டியின் வகை, வயது, நோயாளியின் செயல்பாட்டு நிலை, அறுவை சிகிச்சை கட்டி நீக்கத்தின் பரிமாணம் உள்ளிட்ட சில காரணிகளைச் சார்ந்துள்ளது.[11]
UCLA நியூரோ-ஆன்காலஜி இந்த நோயறிதலுடன் கூடிய நோயாளிகளுக்கான நிகழ் நேர நிலைப்புத்தன்மைத் தரவை பரணிடப்பட்டது 2012-06-09 at the வந்தவழி இயந்திரம் வெளியிட்டிருந்தது. அமெரிக்காவில் உள்ள இந்த நிறுவனம் மட்டுமே மூளைக் கட்டி நோயாளிகள் தற்போதைய சிகிச்சைகளுக்கு எவ்வாறு செயல்படுகிறார்கள் என்பதைக் காட்டும் நிறுவனம் ஆகும். உயர் தர கிளியோமா கட்டிகளின் வேதிச்சிகிச்சை முகவர்களின் பட்டியலையும் அவர்கள் வெளியிட்டுள்ளனர்.
தீங்கற்ற கிளியோமாஸுடன் கூடிய நோயாளிகள் பல ஆண்டுகள் உயிர்வாழ இயலும்.[12][13] அதே சமயம் கிளைய மூலச்செல்புற்றுச் சிவாப்பினால் பாதிக்கப்பட்டிருக்கும் பெரும்பாலான நோயாளிகள் உயிர் வாழ்வது என்பது நோயறிதலுக்குச் சில மாதங்களுக்குப் பின்னர் சிகிச்சையை உதாசீனம் செய்தால் வரையறைக்குட்பட்டதாக இருக்கிறது.
ஒற்றை மாற்றிடமேறிய கட்டிகளுக்கான முக்கிய சிகிச்சைத் தேர்வு கதிரியக்க சிகிச்சை மற்றும்/அல்லது வேதிச்சிகிச்சையைத் தொடர்ந்து அறுவை சிகிச்சை மூலம் நீக்குதல் ஆகும். பன்மடங்கு மாற்றிடமேறிய கட்டிகள் பொதுவாக கதிரியக்கச் சிகிச்சை மற்றும் வேதிச்சிகிச்சையுடன் சேர்த்து சிகிச்சை அளிக்கப்படுகின்றன. காமா கத்தி, சைபர்கத்தி அல்லது நோவாலிஸ் டி.எக்ஸ், கதிரியக்க அறுவை சிகிச்சை போன்ற குறுகிய இட நுண் கதிரியக்க அறுவை சிகிச்சையானது (SRS) சாத்தியமுள்ள தேர்ந்தெடுப்பாக நீடித்திருக்கிறது. எனினும் சில நோயாளிகளில் நோய்த்தாக்கக்கணிப்பு முதன்மைக் கட்டி மூலமாக தீர்மானிக்கப்படுகிறது. மேலும் இது பொதுவாக மோசமான நிலையில் இருக்கிறது.
கதிரியக்கச் சிகிச்சையானது இரண்டாம் நிலை புற்று மூளைக் கட்டிகளுக்கு மிகவும் பொதுவான சிகிச்சையாக இருக்கிறது. கதிரியக்கச் சிகிச்சையின் அளவு புற்று நோயின் காரணமாக மூளை பாதிக்கப்பட்ட பகுதியின் அளவைச் சார்ந்ததாக இருக்கிறது. வழக்கமான வெளிப்புறக் கற்றை முழு மூளை கதிரியக்கச் சிகிச்சை (whole brain radiotherapy treatment) (WBRT) அல்லது 'முழு மூளை ஊடுகதிர் சிகிச்சை' (whole brain irradiation) எதிர்காலத்தில் இரண்டாம் நிலை கட்டிகள் ஏற்படுவதற்கான இடர்பாடுகள் இருக்கும் சூழல் இருந்தால் பரிந்துரைக்கப்படலாம்.[14] குறுகிய இட நுண் கதிரியக்கச் சிகிச்சையானது பொதுவாக மூன்று சிறிய இரண்டாம் நிலை மூளைக் கட்டிகள் இருக்கும் சூழல்களில் பரிந்துரைக்கப்படுகின்றன.
2008 ஆம் ஆண்டில் டெக்ஸாஸ் பல்கலைக்கழக எம். டி. ஆண்டர்சன் புற்றுநோய் மையம் மாற்றிடமேறிய மூளைக் கட்டிகளின் சிகிச்சையாக குறுகிய இட நுண் கதிரியக்க அறுவை சிகிச்சை (SRS) மற்றும் முழு மூளை கதிரியக்கச் சிகிச்சை (WBRT) பெற்ற புற்று நோய் நோயாளிகளில் மேற்கொண்ட ஆய்வில் SRS இல் மட்டுமே சிகிச்சை பெற்ற நோயாளிகளில் கற்றல் மற்றும் நினைவுக் குறைப்பாடுகள் ஏற்படும் இடர்பாடு இரண்டு மடங்குக்கும் மேல் அதிகமாக இருந்ததாகக் குறிப்பிடப்பட்டிருந்தது.[15][16]
பக்கவழி செயல்பாடானது சரிசெய்வதற்காக அல்லாமல் அறிகுறிகளில் இருந்து விடுவிப்பதற்காக பயன்படுத்தப்படுகிறது.[3] மூளை முதுகுத் தண்டுநீரின் வடிகால் அமைப்பு தடைபடுவதன் காரணமாக ஏற்படும் மண்டை வீக்கத்தை (hydrocephalus) இந்த சிகிச்சையின் மூலமாக நீக்க முடியும்.
தோல் கொப்புள வாயழற்சி தீநுண்மத்துடன் கூடிய சிகிச்சைக்கான ஆய்வுகள்[தொகு]
2000 ஆம் ஆண்டில் ஓட்டாவா பல்கலைக் கழகத்தில் ஜான் பெல் PhD., (John Bell) தலைமையிலான ஆய்வாளர்கள் தோல் கொப்புள வாயழற்சி தீநுண்மம் (vesicular stomatitis virus) அல்லது VSV ஐ இண்ட்டர்ஃபெரான் உடன் இணைத்துப் பயன்படுத்தினால் ஆரோக்கியமான உயிரணுக்களுக்கு எந்த பாதிப்பும் இல்லாமல் புற்று நோய் உயிரணுக்களை பாதிக்கச் செய்து அழிக்க முடியும் எனக் கண்டறிந்தனர்.[17]
தீநுண்ம' ஆண்காலிக்டிக் பண்புகளின் ஆரம்பக் கண்டுபிடிப்பு குறிப்பிட்ட சில புற்று நோய்களுக்கு மட்டுமே சிகிச்சையளிக்கப் பயன்படுத்தக் கூடியதாக இருந்தது. பல்வேறு தனிப்பட்ட ஆய்வுகளில் பல்வேறு வகைகள் தீநுண்மத்துக்கான எதிர்ப்புத் திறனற்று இருந்தது கண்டறியப்பட்டது. இதில் மூளைக் கட்டிகளில் பெருமளவில் ஏற்படும் கிளைய மூலச்செல்புற்றுச் சிவப்பும் அடங்கும்.
2008 ஆம் ஆண்டில் ஆய்வாளர்கள் VSV இன் செயற்கை முறையில் பொறியமைக்கப்பட்ட திரிபுகள் சாதாரண உயிரணுக்களை விடக் குறைவான செல்நெச்சியத்தைக் கொண்டிருந்ததைக் கண்டனர். இந்த மேம்பாடு இண்ட்டர்ஃபெரானுடன் இணைப்பு இல்லாமலேயே தீநுண்மத்தை நிர்வகிக்க அனுமதித்தது. அதனைத் தொடர்ந்து தீநுண்மத்தின் நிர்வகிப்பு சிரைவழியில் அல்லது நுகர்வு நரம்பு மூலமாகக் கொடுக்கப்பட்டது. இந்த ஆய்வில் மனித மூளைக் கட்டியானது எலியின் மூளையில் பதியவைக்கப்பட்டு மேற்கொள்ளப்பட்டது. VSV ஆனது அந்த எலிகளின் வால்களின் மூலமாக செலுத்தப்பட்டது 3 நாட்களுக்குள் அனைத்து கட்டி உயிரணுக்களும் இறந்திருந்தன அல்லது இறக்கத் தொடங்கி இருந்தன.[சான்று தேவை][நம்பகமற்றது ]
இது போன்ற தீநுண்ம ஆய்வு சில ஆண்டுகள் மேற்கொள்ளப்பட்டது. ஆனால் வேறு எந்த தீநுண்மமும் VSV மரபுப்பிறழ்ந்த திரிபாக வினைத்திறன் உடையதாக அல்லது குறிப்பிடத்தக்கதாகக் கண்டறியப்படவில்லை. இந்த சிகிச்சையை மனிதர்களில் மேற்கொள்வதற்கு முன்பு இதனால் ஏற்படும் இடர்பாடுகள் குறித்த ஆய்வுகள் மேற்கொள்ளப்பட வேண்டும்.[18]
கைக்குழந்தைகள் மற்றும் குழந்தைகளில் மூளைக் கட்டிகள்[தொகு]

அமெரிக்காவில் ஒவ்வொரு ஆண்டும் சுமார் 2000 குழந்தைகள் மற்றும் 20 வயதிற்கும் குறைவான இளம் பருவத்தினர் வீரியம் மிக்க மூளைக் கட்டிகளால் பாதிக்கப்படுவதாகக் கண்டறியப்பட்டுள்ளது. இதன் நிகழ்வுகள் விகிதம் 1985-94 ஆண்டுகளைக் காட்டிலும் 1975-83 ஆண்டுகளில் அதிகப்படியாக இருந்ததாக அறிவிக்கப்பட்டுள்ளது. இதன் காரணங்கள் விவாதிக்கப்படுகின்றன; மேம்பட்ட நோயறிதல் மற்றும் அறிக்கைகள் சார்ந்து ஒரு கோட்பாடு இருக்கிறது. அதன் படி MRIகள் பரவலாகப் பயன்படுத்தப்பட்டு உயர்வு ஏற்படும் அதே நேரத்தில் இறப்பு விகிதத்தில் எந்த ஒன்றுபட்ட உயர்வும் ஏற்படவில்லை. குழந்தைகளில் CNS புற்றுநோய் ஏற்படுதல் விகிதம் தோராயமாக 60% ஆக இருக்கிறது. இந்த விகிதம் புற்று நோயின் வகை மற்றும் அது தொடங்கும் வயது ஆகியவை சார்ந்து வேறுபடுகிறது. இளம் நோயாளிகள் அதிகப்படியான இறப்பு விகிதத்தைக் கொண்டிருக்கின்றனர்.[19]
2 வயதுக்கும் கீழ் உள்ள குழந்தைகளில் சுமார் 70% மூளைக் கட்டிகள் மென்மைய மூலச்செல்புற்று, பலவகை அணுக்கட்டி மற்றும் குறை-தர கிளியோமா ஆகியவையாக இருக்கின்றன. பொதுவாக கைக்குழந்தைகளில் மிகவும் அரிதாக அயல் திசுக்கட்டி மற்றும் இயல்பற்ற டெராடோய்ட் ராப்டோய்ட் கட்டி போன்றவை ஏற்படுகின்றன.[20] குழந்தைகளில் முதன்மை மூளைக் கட்டிகளில் 3% அயல் திசுக்கட்டி உள்ளிட்ட கருச்செல் கட்டிகள் ஏற்படுகின்றன. ஆனால் உலகளாவிய நிகழ்வுகள் கணிசமாக மாற்றமடைகின்றன.[21]
குறிப்புதவிகள்[தொகு]
- ↑ 1.0 1.1 Greenlee RT, Murray T, Bolden S, Wingo PA (2000). "Cancer statistics, 2000". CA Cancer J Clin 50 (1): 7–33. doi:10.3322/canjclin.50.1.7. பப்மெட்:10735013. http://caonline.amcancersoc.org/cgi/reprint/50/1/7. பார்த்த நாள்: 2010-06-03.
- ↑ 2.0 2.1 American Cancer Society. Accessed June 2000.
- ↑ Chamberlain MC, Kormanik PA (Feb 1998). "Practical guidelines for the treatment of malignant gliomas". West J Med. 168 (2): 114–20. பப்மெட்:9499745.
- ↑ Nancy McVicar Study Finds Cell Phones Could Cause Noncancerous Tumors பரணிடப்பட்டது 2010-06-10 at the வந்தவழி இயந்திரம்
- ↑ Lehrer S. Anopheles mosquito transmission of brain tumor. Med Hypotheses. 2010 Jan;74(1):167-8. Epub 2009 Aug 4. [1]
- ↑ Lehrer S. Glioblastoma and dementia may share a common cause. Med Hypotheses. 02 Feb 2004 02 Feb 2004 Epub ahead of print. [2]
- ↑ http://www.braintumor.org/Tumor[தொடர்பிழந்த இணைப்பு] Types/
- ↑ "Radiosurgery treatment comparisons - Cyberknife, Gamma knife, Novalis Tx". Archived from the original on 2007-05-20. பார்க்கப்பட்ட நாள் 2010-06-03.
- ↑ Nakamura M, Konishi N, Tsunoda S (Feb 2000). "Analysis of prognostic and survival factors related to treatment of low-grade astrocytomas in adults". Oncology 58 (2): 108–16. doi:10.1159/000012087. பப்மெட்:10705237. http://content.karger.com/produktedb/produkte.asp?typ=fulltext&file=ocl58108.
- ↑ Clinical trials in brain tumors.. Accessed June 2000.
- ↑ Nicolato A, Gerosa MA, Fina P, Iuzzolino P, Giorgiutti F, Bricolo A (Sep 1995). "Prognostic factors in low-grade supratentorial astrocytomas: a uni-multivariate statistical analysis in 76 surgically treated adult patients". Surg Neurol 44 (3): 208–21; discussion 221–3. doi:10.1016/0090-3019(95)00184-0. பப்மெட்:8545771. http://linkinghub.elsevier.com/retrieve/pii/0090-3019(95)00184-0.
- ↑ Janny P, Cure H, Mohr M (Apr 1994). "Low grade supratentorial astrocytomas. Management and prognostic factors". Cancer 73 (7): 1937–45. doi:10.1002/1097-0142(19940401)73:7<1937::AID-CNCR2820730727>3.0.CO;2-G. பப்மெட்:8137221.
- ↑ Piepmeier J, Christopher S, Spencer D (May 1996). "Variations in the natural history and survival of patients with supratentorial low-grade astrocytomas". Neurosurgery 38 (5): 872–8; discussion 878–9. doi:10.1097/00006123-199605000-00002. பப்மெட்:8727811. http://meta.wkhealth.com/pt/pt-core/template-journal/lwwgateway/media/landingpage.htm?issn=0148-396X&volume=38&issue=5&spage=872. பார்த்த நாள்: 2010-06-03.
- ↑ Treating secondary brain tumours with WBRT
- ↑ "Whole Brain Radiation increases risk of learning and memory problems in cancer patients with brain metastases". Archived from the original on 2008-10-05. பார்க்கப்பட்ட நாள் 2021-08-12.
- ↑ "IRSA - International RadioSurgery Association - Metastatic brain tumors". Archived from the original on 2012-06-16. பார்க்கப்பட்ட நாள் 2010-06-03.
- ↑ Researchers Find Cancer-Killing Virus பரணிடப்பட்டது 2009-04-25 at the வந்தவழி இயந்திரம்; July 24, 2000.
- ↑ Yale Lab Engineers Virus That Can Kill Deadly Brain Tumors; February 21, 2008.
- ↑ Gurney, James G. "CNS and Miscellaneous Intracranial and Instraspinal Neoplasms" (PDF). SEER Pediatric Monograph. National Cancer Institute. pp. 51–52 (incidence), pp. 56–57 (trends), p. 57 (survival). பார்க்கப்பட்ட நாள் 4 December 2008.
[re incidence] In the US, approximately 2,200 children and adolescents younger than 20 years of age are diagnosed with malignant central nervous system tumors each year. More than 90 percent of primary CNS malignancies in children are located within the brain.
{{cite web}}: Unknown parameter|coauthors=ignored (help) - ↑ Infantile Brain Tumors by Brian Rood for The Childhood Brain Tumor Foundation பரணிடப்பட்டது 2010-09-24 at the வந்தவழி இயந்திரம் (accessed July 2007)
- ↑ Echevarría ME, Fangusaro J, Goldman S (June 2008). "Pediatric central nervous system germ cell tumors: a review". Oncologist 13 (6): 690–9. doi:10.1634/theoncologist.2008-0037. பப்மெட்:18586924.
புற இணைப்புகள்[தொகு]
- Brain Cancer Vaccine Video[தொடர்பிழந்த இணைப்பு]
- The Brain Tumor Trials Collaborative: Brain Tumor Research பரணிடப்பட்டது 2017-10-03 at the வந்தவழி இயந்திரம்
- Brain and CNS cancers குர்லியில்
- WebMD: Brain Cancer Health Center
- Medical Image Database பரணிடப்பட்டது 2013-10-15 at the வந்தவழி இயந்திரம் MR and CT Scans of Brain Tumors
- Seattle's Ivy Center for Advanced Brain Tumor Treatment
- Medical Encyclopedia MayoClinic: Brain Tumor
- Brain Tumor: Definitions Neurosurgery UCLA பரணிடப்பட்டது 2016-01-24 at the வந்தவழி இயந்திரம்
- Medline Plus: Brain Cancer – Interactive Health Tutorials
- Visualase Laser Technology For Thermal Tumor Ablation
- Brain Tumor Locations பரணிடப்பட்டது 2010-12-04 at the வந்தவழி இயந்திரம் Differential Diagnosis
- MedPix Teaching File பரணிடப்பட்டது 2011-09-22 at the வந்தவழி இயந்திரம்
- தலைவலிகள் அனைத்தும் மூளை கட்டியால் ஏற்படக்கூடியதா ?
பரணிடப்பட்டது 2011-09-22 at the வந்தவழி இயந்திரம் MR Scans of Primary Brain Lymphoma

