குரோன் நோய்
இக்கட்டுரை கூகுள் மொழிபெயர்ப்புக் கருவி மூலம் உருவாக்கப்பட்டது. இதனை உரை திருத்த உதவுங்கள். இக்கருவி மூலம்
கட்டுரை உருவாக்கும் திட்டம் தற்போது நிறுத்தப்பட்டுவிட்டது. இதனைப் பயன்படுத்தி இனி உருவாக்கப்படும் புதுக்கட்டுரைகளும் உள்ளடக்கங்களும் உடனடியாக நீக்கப்படும் |
| குரோன் நோய் | |
|---|---|
 | |
| The three most common sites of intestinal involvement in Crohn's disease are ileal, ileocolic and colonic.[1] | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | இரையகக் குடலியவியல் |
| ஐ.சி.டி.-10 | K50. |
| ஐ.சி.டி.-9 | 555 |
| ம.இ.மெ.ம | 266600 |
| நோய்களின் தரவுத்தளம் | 3178 |
| மெரிசின்பிளசு | 000249 |
| ஈமெடிசின் | med/477 ped/507 radio/197 |
| பேசியண்ட் ஐ.இ | குரோன் நோய் |
| ம.பா.த | D003424 |
குரோன் நோய் ('Crohn's disease) அல்லது பகுதிக் குடலிய அழற்சி (regional enteritis) என்ற இந்த நோய், குடலில் ஏற்படக்கூடிய ஒரு அழற்சி நோயாகும், மேலும் இது வாய் முதல் மலவாய் வரையில் உள்ள உணவு-குடல் பாதையில் எந்த இடத்திலும் இது தோன்றக்கூடும், ஏராளமான நோய் அறிகுறிகளை ஏற்படுத்தக்கூடும். அதிக அளவில், அடிவயிற்று வலி, பேதி (ரத்தம் கலந்தும் வரக்கூடும்), வாந்தி அல்லது எடை குறைவு ஆகியவை ஏற்படக்கூடும்,[1][2][3] ஆனால், இரைப்பை குடல் பாதைக்கு வெளியேயும் பாதிப்புகளை ஏற்படுத்தக்கூடும், அதாவது தோல் தடித்தல், ஆர்த்ரிடிஸ் மற்றும் கண்களில் அழற்சி ஏற்படுதல் போன்றவை ஏற்படக்கூடும்.[1]
கிரோன் நோய் ஒரு சுய நோயெதிர்ப்பு நோய் ஆகும், அதாவது உடலின் நோய் எதிர்ப்பு மண்டலம் உணவு-குடல் பாதையை தாக்கி, அதில் அழற்சியைத் தோற்றுவிக்கிறது; இது ஒரு வகையான அழற்சி சார்ந்த குடல் நோய் ஆகும். கிரோன் நோய்க்கு மரபியல் ரீதியான காரணம் இருக்கிறது, இந்த நோயால் பாதிக்கப்பட்ட உறவினர்கள் கொண்ட ஒரு நபருக்கு நோய்க்கான ஆபத்து அதிகம்.[4] அதிகமாக தொழில்மயமான, மேற்கத்திய நாடுகளில் இந்நோயின் தாக்கம் அதிகமாக இருப்பதால், சுற்றுச்சூழலும் முக்கிய காரணியாக இருக்கக்கூடும் என்று அறிந்து கொள்ளப்பட்டுள்ளது. ஆண்களும் பெண்களும் சம அளவில் பாதிக்கப்படுகின்றனர். புகைப்பிடிப்பவர்களுக்கு இந்நோய் வருவதற்கான வாய்ப்பு மூன்று மடங்கு அதிகம்.[5] வட அமெரிக்காவில் மட்டும் 400,000 முதல் 600,000 வரையிலான மக்களுக்கு கிரோன் நோய் தாக்கம் காணப்படுகிறது.[6] வடக்கு ஐரோப்பாவில், ஒவ்வொரு 100,000 மக்களுக்கும் 27–48 நபர்கள் இருப்பதாக நோய்ப்பரவல் பகுதி கணக்கீடுகள் தெரிவிக்கின்றன.[7] கிரோன் நோயானது, பதின்பருவத்தினருக்கும், இருபதுகளில் இருப்பவர்களுக்கும் அதிக அளவில் வருகிறது, அதேபோல ஐம்பது முதல் எழுபது வயதிற்கு இடைப்பட்டவர்களுக்கும் அதிக அளவில் வருகிறது. ஆனாலும், நோய் எந்த வயதினருக்கும் ஏற்பட வாய்ப்புள்ளது.[1][8]
கிரோன் நோய்க்கு, அறியப்பட்ட எந்தவகையான, மருந்துரீதியான அல்லது அறுவைசிகிச்சை ரீதியான தீர்வும் இல்லை.[9] சிகிச்சை வாய்ப்புகள் அறிகுறிகளைக் கட்டுப்படுத்துவது, நோயின் நிலையைப் பராமரிப்பது, மற்றும் நோய் முற்றி விடாமல் தடுப்பது ஆகியவற்றுடன் முடிந்து விடுகின்றது.
அமெரிக்க, இரைப்பை குடலியக்க மருத்துவர் பர்ரில் பெர்னார்டு கிரோன் என்பவரின் பெயரில் இந்நோய்க்கு பெயரிடப்பட்டுளது. இவர் 1932 -ஆம் ஆண்டில், இரண்டு சகாக்களுடன் சேர்ந்து, தொடர்ச்சியாக நோயாளிகளுக்கு இறுதி குடல்பகுதியில் பாதிப்பு ஏற்படுவதை விவரித்தார், இதுவே, நோயால் பெருமளவில் பாதிப்படைகிறது.[10] இந்த காரணத்திற்காகவே, நோயானது, பகுதிவாரி இலியட்டிஸ் [10] அல்லது பகுதிவாரி என்டெரிடிஸ் என்று அழைக்கப்படுகிறது. ஆனாலும், இந்த நிலையானது, பிறரால் முன்பே தனியாக கண்டறியப்பட்டு விட்டது, குறிப்பாக 1904 -ஆம் ஆண்டில் போலீஷ் அறுவை நிபுணர் ஆண்டனி லெஸ்னியோவ்ஸ்கி என்பவரால் அறியப்பட்டுவிட்டது, இவருடைய பெயரை வைத்து போலீஷ் மொழியில் இந்நோய் அழைக்கப்படுகிறது (லெஸ்னியோவ்ஸ்-கிரோன் நோய்).
நோய் வகைப்பாடு[தொகு]

கிரோனின் நோயானது, ஒருவகையான அழற்சியைக் கொண்ட குடல் நோய் (inflammatory bowel disease -IBD) ஆகும். இது உணவு குடல் பாதையை பாதிக்கிறது மற்றும், இது பாதிக்கும் உணவு குடல் பாதையின் இடத்தைப் பொறுத்தும் இது வகைப்படுத்தப்படுகிறது. இல்லியோகோலிக் கிரோன் நோய் என்பது இலியம் பகுதியையும் (சிறுகுடல் பகுதியின் இறுதி, இது பெருங்குடல் உடன் இணைப்பது) பெருங்குடலையும் பாதிக்கிறது, ஐம்பது சதவீதம் நோயாளிகள் இதனாலேயே பாதிக்கப்படுகின்றனர். கிரோன் இலிட்டிஸ் என்பது இலியம் பகுதியை மட்டுமே பாதிக்கிறது, முப்பது சதவீதம் நோயாளிகள் இதனால் பாதிக்கப்படுகின்றனர். கிரோன் கொலிட்டிஸ் என்பது பெருங்குடலை பாதிக்கக்கூடியதாகும், மீதமுள்ள இருபது சதவீதம் நோயாளிகள் இதனால் பாதிப்படைகின்றனர், இதை புண்சார்ந்த பெருங்குடல் அழற்சி நோயிலிருந்து வேறுபடுத்தி அறிய முடியாது. இரைடியோடின கிரோன் நோயானாது, வயிறு மற்றும் சிறுகுடலின் முதல் பகுதி ஆகியவற்றில் அழற்சியை உருவாக்குகிறது, இந்த பகுதிக்கு டியோடினம் என்று பெயர். ஜேஜுனோயிலிட்டிஸ் என்பது, சிறுகுடலின் மேல்பகுதியில் அழற்சியுடன் புள்ளிகளான படிவுகளை ஏற்படுத்துகிறது, இந்த பகுதிக்கு ஜேஜுனம் என்று (மெட்லைன்ப்ளஸ் 2010) பெயர். வாய் முதல் மலவாய் வரையுள்ள செரிமான மண்டலத்தின் எந்த பகுதியையும் இந்த நோயானது தாக்கக்கூடும். ஆனாலும், சில நபர்கள் இந்த மூன்று வகைப்பாட்டிலிருந்து வேறுபட்ட விதமாகவும் அரிதாக பாதிப்படைகின்றனர், உணவுகுடல் பாதையில் வேறு இடங்களில் நோய் பாதிப்பு ஏற்படுகிறது, வயிறு மற்றும் எஸோபாகஸ் போன்ற இடங்கள்.[1]
கிரோன் நோயானது, நோய் வளரும்போது அதனுடைய நடத்தையின் அடிப்படையிலும் கூட வகைப்படுத்தப்படுகிறது. கிரோன் நோயின் வியன்னா வகைப்பாட்டில் இது முறைப்படுத்தப்பட்டது.[11] கிரோன் நோயில் மூன்று வகைகள் பொதுவாக காணப்படுகின்றன: குறுக்கக்கூடியது, ஊடுருவக்கூடியது மற்றும் அழற்சி சார்ந்தது. குறுக்குதல் நோய் குடலின் அகலத்தைக் குறைக்கும், இதனால், குடல் அடைப்பு அல்லது மலம் வெளித்தள்ளப்படும் அளவில் குறைவு போன்றவை ஏற்படக்கூடும். ஊடுருவல் நோய் குடல் மற்றும் தோல் போன்ற உடலின் பிற பகுதிகளுக்கு இடையே வழக்கத்திற்கு மாறான பாதைகளை (ஃபிஸ்டியுல்லா) உருவாக்குகிறது. அழற்சி சார்ந்த நோயில் (அல்லது குறுக்காத, ஊடுருவாத நோய்) குறுக்கம் அல்லது ஃபிஸ்டியுல்லா ஆகியவை தோன்றாமல் அழற்சி ஏற்படுகிறது.[11][12]
அறிகுறிகள்[தொகு]

நோய் கண்டறியப்படுவதற்கு பல ஆண்டுகளுக்கு முன்பாகவே பல நபர்களுக்கு கிரோன் நோய் இருக்கக்கூடும்.[13] இந்நோய் பொதுவாக 15 முதல் 30 வயதினருக்கு ஏற்படக்கூடும், ஆனாலும் எல்லா வயதினரும் இந்த நோய்க்கு ஆளாகும் வாய்ப்பு உணடு.[14] இரைப்பை குடல் பாதை நோயின் 'படிவம்' சார்ந்த இயல்பின் காரணமாக, திசு ஊடுருவலின் ஆழம் ஆகியவற்றின் காரணமாக, ஆரம்பநிலை அறிகுறிகள் மிகவும் தெளிவற்றத்தாகவும், புண்சார்ந்த பெருங்குடலழற்சி என்றும் கருதப்படுகிறது. கிரோன் நோய் கொண்டவர்கள், திடுமென நோய் தீவிரம் அடையும் நிலையை எதிர்கொள்ள நேரிடும்.
இரைப்பை குடல் அறிகுறிகள்[தொகு]
கிரோன் நோயின் ஆரம்பநிலை அறிகுறியாக அடிவயிற்று வலி காணப்படுகிறது. இதில் தொடக்கத்தில் பேதி ஏற்படக்கூடும், குறிப்பாக இந்த பகுதியில் முன்னதாக அறுவைசிகிச்சை செய்து கொண்டவர்களுக்கு. இந்த பேதியில் இரத்தம் கலந்திருக்கக்கூடும். ஒரு அறுவை சிகிச்சை அல்லது பல அறுவைசிகிச்சைகளை செய்து கொண்ட நபர்கள் பொதுவாக இரைப்பை குடல் பாதையில் குறுகிய குடல் நோய்க்குறியீட்டுக்கு ஆளாவர்கள். இதில் அமைந்துள்ள சிறுகுடல் அல்லது பெருங்குடல் பகுதியைச் சார்ந்தே கிரோன் நோயில் ஏற்படும், பேதியின் தன்மை அமைந்துள்ளது. இலிட்டஸின் காரணமாக பெரும்பாலும், அதிக அளவில் நீர்த்த மலம் வெளித்தள்ளப்படும். கோலிட்டஸின் காரணமாக அடிக்கடி குறைவான அளவில் மலம் வெளித்தள்ளப்படும். மலத்தின் தன்மையானது திடமானது முதல் நீர்த்தது வரை வேறுபடக்கூடியது. கடுமையான நிலைகளில், ஒரு நபருக்கு ஒரு நாளைக்கு 20 க்கும் மேற்பட்ட மலக்குடல் இயக்கம் தோன்றக்கூடும். இரவில் உறக்கத்திலிருந்து எழுந்தும் மலம் கழிக்க நேரிடும்.[1][8][15][16] குடல்புண் சார்ந்த அழற்சியை விட, கிரோன் நோயில் கண்ணுக்கு புலனாகும் இரத்தம் மலத்துடன் வருவது மிகவும் குறைவு, ஆனால் கிரோன் கொலிட்டஸ் நோயின் தொடக்கத்தில் காணப்படக்கூடும்.[1] இரத்தம் வரவைக்கும் மலக்குடல் இயக்கங்கள் பொதுவாக சீரற்றவை, இவை அடர்த்தியான சிவப்பு நிறத்தில் காணப்படும். கடுமையான கிரோன் கொலிட்டஸில், இரத்தம் வருவது அதிகமாக காணப்படும்.[8] வாயு வெளியேற்றமும், வயிறு ஊதி காணப்படுவதும் பிற குடல்சார்ந்த அசௌகரியங்களாகும்.[8]
குடல் பகுதி ஸ்டெனோசிஸ் ஆகியவற்றால் ஏற்படும் அறிகுறிகளும் கிரோன் நோயில் பொதுவானதே ஆகும். மலக்குடலில் ஸ்டெனோசிஸ் காணப்படும் பகுதிகளில் அடிவயிற்று வலி அதிக தீவிரத்துடன் இருக்கக்கூடும். கடுமையான ஸ்டெனோசிஸ் தொடங்கும்போது, வாந்தி மற்றும் மயக்கம் ஆகியவை சிறிய அளவிலான மலக்குடல் தடுப்பு ஏற்படுவதைக் குறிக்கக்கூடும்.[8] அல்சரேட்டிவ் கொலிட்டஸ் நோயுடன் இந்த நோய் அதிக அளவில் தொடர்புடையது போல தோன்றினாலும், கிரோன் நோயானது, முதனிலை ஸ்கெல்ரோசிங் சோலாங்கிடிஸ் நோயுடனும் இணைந்தது, இது பித்த நீர் குழாய்களில் அழற்சியை ஏற்படுத்தும் ஒரு நோயாகும்.[17]
பெரியனல் அசவுகரியமும் கிரோன் நோயில் பொதுவாக காணப்படக்கூடியதாகும். குதத்துவாரம் அருகில் அரிப்பு அல்லது வலி காணப்படுவது, அழற்சி, நீட்சிகள் தோன்றுவது அல்லது குதப்பகுதியைச் சுற்றி வீக்கம் அல்லது குதப்பகுதி வெடித்து காணப்படுவது போன்றவை அழற்சியின் அறிகுறிகளாக இருக்கக்கூடும். கிரோன் நோயில் பெரியனல் தோல் குறிகளும் பொதுவாக காணப்படக்கூடும்.[18] கழிவகற்றல் கட்டுப்படுத்தமுடியாமையும் பெரி-ஆனல் கிரோன் நோயில் காணப்படக்கூடும். இரைப்பை குடல் குழாயின் எதிர் எல்லையில் உள்ள, வாயும் கூட குணப்படுத்த முடியாத புண்களால் பாதிக்கப்படலாம். அரிதாக, எஸோபாகஸ், மற்றும் வயிறு ஆகியவையும் கிரோன் நோயில் பாதிப்படையக்கூடும். இவை விழுங்குவதில் கடினம் (dysphagia), மேல் வயிற்று வலி மற்றும் வாந்தி ஆகியவற்றைத் தோற்ற, and vomiting.[19]
அமைப்பு ரீதியான அறிகுறிகள்[தொகு]
பிற தொடர்ச்சியான, அழற்சி சார்ந்த நோய்களைப் போன்றே, கிரோன் நோயும் பலவகையான அமைப்பு சார் அறிகுறிகளைத் தோற்றுவிக்கக்கூடும்.[1] குழந்தைகளிடையே, வளர்ச்சி செயலிழப்பு பொதுவாக காணப்படும். பல குழந்தைகளுக்கு வளர்ச்சியை தொடர்ந்து பேண முடியாமல் இருப்பதன் அடிப்படையிலேயே கிரோன் நோய் கண்டறியப்பட்டது.[20] பூப்பெய்தல் காலத்தின்போது பெரும்பாலும் கிரோன் நோய் உருவாவதால், கிரோன் நோயைக் கொண்டுள்ள 30% குழந்தைகள் தடையுற்ற வளர்ச்சியைக் கொண்டுள்ளனர்.[21] காய்ச்சல் பொதுவாக காணப்படும், ஆனாலும் 38.5 ˚C (101.3 ˚F) -ஐ விட அதிகமான காய்ச்சல் ஏதேனும் சிக்கல் ஏற்பட்டால் ஒழிய காணப்படாது.[1] வயதான நபர்களுக்கு, கிரோன் நோய் எடையிழப்பின் மூலமாக கண்டறியப்படுகிறது. இது பொதுவாக உணவு உண்பது குறைவடைதலுடன் தொடர்புடையது, ஏனெனில் குடல்சார்ந்த அறிகுறிகளைக் கொண்ட நபர்களுக்கு, உணவு உண்ணாமல் இருக்கும்போது நன்றாக உணர்வார்கள், இதனால் வழக்கமான உணவூட்டம் குறைவுற்று பசியின்மை, எடையிழப்பு ஆகியவை ஏற்படும்.[20] தீவிரமான சிறு குடல் நோயைக் கொண்ட நபர்களுக்கு, கார்போஹைட்ரேட் அல்லது லிப்பிட்களின் வழக்கத்திற்கு மாறான உள்ளிழுப்பு காணப்படும், இது எடை இழப்பை இன்னும் மோசமாக்கும்.[22]
குடல் பகுதிக்கு வெளியே காணப்படும் அறிகுறிகள்[தொகு]
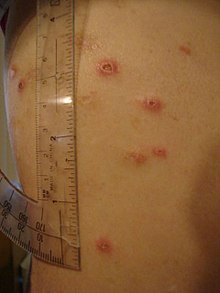

முழு உடல் மற்றும் இரைப்பை குடல் பாதிப்புடன், கிரோன் நோயானது, பிற உறுப்பு மண்டலங்களையும் பாதிக்கக்கூடும்.[23] கண்ணின் உட்பகுதியில் யுவெய்டிஸ் எனப்படும் அழற்சி ஏற்படுதல், கண் வலியை ஏற்படுத்தும், குறிப்பாக அதிக ஒளிக்கு ஆளாகும் போது (ஃபோட்டோபோபியா). கண்ணின் வெள்ளைப் பகுதியிலும் அழற்சி தோன்றக்கூடும் (ஸ்கெலெரா), இந்நிலைக்கு எபிஸ்கெலரிடிஸ் என்று பெயர். எபிஸ்கெலரிடிஸ் மற்றும் யூவெடிஸ் ஆகிய இரண்டுமே சிகிச்சை இன்றி தொடர்ந்தால் கண் பார்வை இழப்பை ஏற்படுத்தக்கூடும்.
சீரோநெகட்டிவ் ஸ்பாண்டிலோவாத்ரோபதி என்றழைக்கப்படும் ரூமட்டாலாஜிக் நோயுடனும் கிரோன் நோய் தொடர்புடையது. இந்த நோய் குழுவானது, ஒன்று அல்லது மேற்பட்ட மூட்டுகளில் (ஆர்த்ரிடிஸ்) அல்லது தசை சந்திப்புகளில் (என்தீஸிடிஸ்) அழற்சி ஏற்படுவதை வைத்து வகைப்படுத்தப்படுகிறது. ஆர்திரிடிஸ் பெரிய மூட்டுகளை பாதிக்கக்கூடும், அதாவது முட்டி அல்லது தோள்பட்டை போன்றவை, அல்லது கை அல்லது காலின் சிறிய மூட்டுகளையும் பாதிக்கக்கூடும். ஆர்திரிடிஸ் முதுகெலும்பையும் கூட பாதிக்கக்கூடும் இதனால் மடங்காதநிலை முதுகெலும்பு வீக்கம் (ankylosing spondylitis) முழு முதுகெலும்பும் பாதிக்கப்பட்டால் ஏற்படக்கூடும் அல்லது அடிப்பகுதி மட்டும் பாதிக்கப்பட்டால் சாக்ரியோலிட்டிஸ் ஏற்படக்கூடும். ஆர்திரிடிஸின் அறிகுறிகளில், வலி, வீக்கம், மடக்கமுடியாத மூட்டுகள் மற்றும் மூட்டு இயக்கம் அல்லது செயல் அற்ற நிலை ஆகியவை அடங்கும்.[சான்று தேவை]
கிரோன் நோயில் தோல், ரத்தம் மற்றும் எண்டோகிரைன் அமைப்பு ஆகியவை அடங்கக்கூடும். ஒருவகையான தோல் பாதிப்பானது, எரிதிமா நோடோசம் என்பதாகும், இதில் சிவப்பு நிற கட்டிகள் தோலில் ஏற்படும். எரிதிமா நோடோசம் என்பது கீழே உள்ள சப்கியூட்டானஸ் திசுக்களில் ஏற்படும் அழற்சியின் காரணமாக ஏற்படுகிறது மற்றும் அது செப்டல் பன்னிகியூலிட்டிஸ் ஆல் வகைப்படுத்தப்படுகிறது. மற்றொரு தோல் நோயானது, பயோடெர்மா காங்க்ரேனோசம் என்பதாகும் இது மிகவும் வலியுள்ள புண்ணைத் தோற்றுவிக்கும். இரத்தம் உறைவடையும் வீதத்தையும் கிரோன் நோய் அதிகரிக்கிறது; காலின் அடிப்பகுதியில் வலிமிகுந்த வீக்கம் காணப்படும் ஆழமான சிரை இரத்த அடைப்பு காரணமாக இது ஏற்படும், அதே நேரத்தில் நுரையீரல் எம்பாலிசம் காரணமாக சுவாசப்பற்றாக்குறையும் ஏற்படக்கூடும். நோய் எதிர்ப்பு மண்டலம் இரத்த சிவப்பு அணுக்களைத் தாக்கத் தொடங்கும், சுயநோயெதிர்ப்பு ஹீமோலிட்டிக் அனீமியா, என்ற நிலை தோன்றக்கூடும், இதனால் மயக்கம், தோல் நிற மாற்றம் மற்றும் இரத்த சோகையில் பொதுவான பிற அறிகுறிகளும் தோன்றக்கூடும். விரல்களின் நுனியில் வடிவ மாற்றம் ஏற்படும் கிளப்பிங் என்பதும், கிரோன் நோயில் தோன்றக்கூடும். இறுதியாக, கிரோன் நோயானது, ஆஸ்டியோபோரோசிஸ் அல்லது எலும்பு மெலிவடைதலை தோற்றுவிக்கக்கூடும். ஆஸ்டியோபோரோசிஸைக் கொண்ட நபர்களுக்கு எலும்பு உடைவதற்கான வாய்ப்புகள் அதிகம்.[7]
கிரோன் நோயானது, நரம்பு தொடர்பான சிக்கல்களையும் உருவாக்கக்கூடும் (15% நோயாளிகள் வரை இந்த பாதிப்பு காணப்படுகிறது).[24] இதில் பொதுவானவை திடும் தசைபிடிப்புகள், வாதம், மையோபதி, பரிவு தண்டுவட நியூரோபதி, தலைவலி மற்றும் மனச்சோர்வு ஆகியவை ஆகும்.[24]
கிரோன் நோயாளிகளுக்கு, பொதுவாக சிறுகுடல் பாக்டீரியா அதிகரித்தல் நோய்க்குறியீடு தோன்றக்கூடும், இவையும் இதே போன்ற அறிகுறிகளைக் கொண்டதாகும்.[25]
சிக்கல்கள்[தொகு]

கிரோன் நோயானது, பலவகை இயக்க சிக்கல்களை குடலில் ஏற்படுத்தக்கூடும், தடை ஏற்படுதல், நீட்சிகள் தோன்றுதல் மற்றும் சீழ் சேருதல் போன்றவை இதில் அடங்கும். தடுப்புகள் அல்லது இணைவுகள் காரணமாக குடலின் குறுக்களவு குறைதல் காரணமாக தடைகள் ஏற்படுகின்றன, இவை குடல் வழியாக பொருட்கள் செல்வதைத் தடுக்கின்றன. குடலின் இரண்டு சுழற்சிகளுக்கு இடையே நீட்சிகள் தோன்றக்கூடும், அல்லது குடல் மற்றும் பெண்ணுறுப்புக்கு இடையே தோன்றக்கூடும் அல்லது தோல் மற்றும் குடலுக்கு இடையே தோன்றக்கூடும். சீழ் சேருதலானது, நோய்த்தொற்றின் சேகரிப்பாக மாறக்கூடும், இவை வயிறு அல்லது மலத்துவார பகுதிகளில் ஏற்படக்கூடும்.
அழற்சி ஏற்பட்ட இடத்தைச் சுற்றிலும், புற்றுநோய் வருவதற்கான வாய்ப்பையும், கிரோன் நோய் அதிகரிக்கக்கூடும். எடுத்துக்காட்டாக, கிரோன் நோயைக் கொண்ட நபர்களுக்கு, குறிப்பாக சிறு குடல் பகுதி பாதிக்கப்பட்டவர்களுக்கு, சிறுகுடல் புற்றுநோய் வருவதற்கான வாய்ப்புகள் மிகவும் அதிகம். அதே போன்று, கிரோன் கொலிட்டஸைக் கொண்ட நபர்களுக்கு, பெருங்குடல் புற்றுநோய் வருவதற்கான ஆபத்து, கணிசமான அளவில் 5.6 ஆக இருக்கிறது.[26] குறைந்தபட்சம் எட்டு ஆண்டுகளுக்கு, கிரோன் கொலிட்டஸ் கொண்ட நபர்களுக்கு, பெருங்குடல் புற்றுநோய் உள்ளதா என்று கோலனஸ்கோப்பி முறை மூலம் ஆய்வு செய்வது பரிந்துரைக்கப்படுகிறது.[27] கிரோன் நோயில் பெருங்குடல் பாதிக்கப்பட்டு பெருங்குடல் மலவாய் புற்றுநோய் ஏற்படுவதை தடுப்பதற்கு கீமோ பாதுகாப்பு பங்கு வகிக்கக்கூடும் என ஒரு சில ஆய்வுகள் தெரிவிக்கின்றன; ஃபோலேட் மற்றும் மீசலமைன் மருந்துகள் பரிந்துரைக்கப்பட்டுள்ளன.[28]
கிரோன் நோயைக் கொண்ட நபர்களுக்கு பல காரணங்களால், தவறான ஊட்டச்சத்து ஏற்படக்கூடும் என்று கூறப்படுகிறது, இதில் குறைவாக உண்ணுதல், தவறான சத்து உள்ளிழுப்பு ஆகியவை அடங்கும். இந்த ஆபத்து, சிறிய மலக்குடலை அறுவைசிகிச்சை மூலம் அகற்றிய பின்னர் இன்னும் அதிகரிக்கிறது. இந்த நபர்களுக்கு, அவர்களின் கலோரி உட்கொள்ளுதலை அதிகரிக்க வாய்வழி துணை உணவுகள் அவசியம் தேவை, அல்லது தீவிரமான நிலைகளில் ஒட்டுமொத்த குடல்சார்ந்த உணவூட்டம் (TPN) தேவைப்படக்கூடும். மிதமான அல்லது கடுமையான கிரோன் நோயைக் கொண்ட பல நபர்களுக்கு, ஒரு உணவூட்ட நிபுணரின் உதவி தேவைப்படும்.[29]
கிரோன் நோயானது, குறிப்பிடத்தக்க சிக்கல்களைத் தோற்றுவிக்கக்கூடும், அதில் குடல் சுருக்கம், சீழ் சேருதல், துளை தோன்றுதல் மற்றும் இரத்தக்கசிவு ஆகியவை ஏற்படக்கூடும்.[30]
கருக்காலம் போது கிரோன் நோய் மிகவும் சிக்கலை ஏற்படுத்தக்கூடும், மற்றும் இதற்கான சில மருந்துகள் தாய் அல்லது சிசுவுக்கு தீவிரமான விளைவுகளை ஏற்படுத்தக்கூடும். ஒரு ஈன் இயல் மருத்துவர் மற்றும் இரைப்பை குடல் நோய் மருத்துவரிடம் ஆலோசிப்பது மற்றும் மருந்துகள் எடுத்துக்கொள்வது மூலம் பாதுகாத்து கொள்ளலாம். சில நோயாளிகளுக்கு, கருக்காலத்தின்போது, நோய்தணிப்பு ஏற்படக்கூடும். சில மருந்துகள், உயிரணு எண்ணிக்கையையும் குறைக்கக்கூடும் அல்லது ஒரு ஆணின் கருவுற வைக்கும் திறனை பாதிக்கக்கூடும்.[31]
காரணம்[தொகு]
கிரோன் நோயின் உண்மையான காரணம் இதுவரை கண்டறியப்படவில்லை என்றாலும், சுற்றுச்சூழல் காரணங்கள் மற்றும் மரபியல் காரணங்கள் ஆகியவை இணைந்து இந்நோய் தோன்றுவதற்கு காரணமாக இருக்கக்கூடும் என்று கணிக்கப்பட்டுள்ளது.[32] மரபியல் ஆபத்துக்காரணிகள், பெரும்பாலும் தெளிவாக விளக்கப்பட்டுள்ளன, இதனால் கிரோன் நோயானது, முதலில் மரபியல் ரீதியான சிக்கல்கள் தெளிவாக தீர்க்கப்பட்ட முதல் மரபு வழி நோய் கிரோன் நோயாகும்.[33] ஒரு நபருக்கு, ஆபத்து ஜீன்களில் ஒன்று உருமாற்றம் அடைந்தாலும், நோய் ஏற்படுவதற்கான ஆபத்துகள் அதிகரிக்கும், ஆனாலும் இவை மிகவும் குறைவான அளவே (ஏறத்தாழ 1:200). விரிவாக கூறுவதென்றால், கிரோன் நோய் செயலிழப்பு கொண்ட நோயாளிகளுக்கு உள்ள உள்ளார்ந்த நோயெதிர்ப்பு குறைபாடுகளை மரபியல் தரவு காண்பிக்கிறது மற்றும் நோயாளியின் நோயெதிர்ப்பு திறனை நேரடியாக அளவிடுவதன் மூலம் இந்த கருத்து உறுதிசெய்யப்படுகிறது.[34] இதனால் கிரோன் நோயானது, உள்ளார்ந்த நோயெதிர்ப்பு குறைபாடாகவே கருதப்பட வேண்டும், தொடர்ச்சியான அழற்சியானது, செயலற்ற நோயெதிர்ப்பு சக்தியின் செயல்பாட்டை ஏற்பு நோயெதிர்ப்பு திறன் மாற்ற முயற்சிப்பதால் தோன்றுகிறது.[35]
மரபியல்[தொகு]

சில ஆராய்ச்சிகளின் அடிப்படையில் கிரோன் நோய்க்கு மரபியல் தொடர்பு இருக்கக்கூடும் என்று கண்டறியப்பட்டது.[36] இந்த நோய் குடும்பத்தினரிடையேதான் வருகிறது, ஒரு உறவினருக்கு நோய் இருக்குமானால் அந்த குடும்பத்தின் மற்ற நபர்களுக்கு பொதுவான மக்களை விட 30 சதவீதம் அதிக வாய்ப்புள்ளது.
கார்டு15 ஜீனின் உருமாற்றங்கள் (NOD2 ஜீன் என்றும் அறியப்படுகிறது) கிரோன் நோயுடன் இணைந்துள்ளது[37] மற்றும் சில வகையான நோய்களுக்கு இருப்பிடம் செயல்பாடுகளை அனுமதிக்கும் தன்மை ஆகியவையும் இணைந்துள்ளது.[38] ஆரம்பகால ஆய்வுகளின் படி இரண்டு ஜீன்கள் மட்டுமே கிரோன் நோயுடன் இணைந்திருந்தன, ஆனாலும், தற்போது அறிவியலறிஞர்கள் 30 க்கும் மேற்பட்ட ஜீன்கள் இதனுடன் தொடர்புடையதாக கூறுகிறார்கள், இவை நேரடியாகவோ அல்லது மறைமுகமாகவோ அல்லது இடைநிலை மாறிகளின் மூலமாகவோ நோய்த்தாக்கத்தில் ஈடுபடுகின்றன. XBP1 ஜீனின் மாறிகள் சமீபத்தில் ஒரு காரணியாக கண்டறியப்பட்டன, அழற்சி சார்ந்த குடல் நோய்களில் எண்டோப்ளாஸ்மாடிக் ரெடிகுலம் என்பதன் மடிவடையாத புரத மறுமொழி பாதையின் மூலமாக இவை இதில் ஈடுபடுகின்றன.[39][40]
சுற்றுச்சூழல் காரணிகள்[தொகு]
உலகில் அதிக தொழிற்சாலைகள் நிறைந்த பகுதிகளில் உள்ள உணவுமுறைகளுடன் இது இணைந்ததாக நம்பப்படுகிறது. நடப்பில் உள்ள நோய் அல்லது "நோய் பின்விளைவுகள்' ஆகியவற்றை அதிகமாக ஏற்படுத்தும் என புகைத்தல் has been shown to increase the risk of the return of active disease, or "flares".[5] அமெரிக்காவில் 1960 ஆம் ஆண்டுகளில், ஹார்மோன் மூலமான கருத்தடை அறிமுகப்படுத்தப்பட்டது, கிரோன் நோய் எற்படும் வீதத்தை ஆச்சரியப்படத்தக்க அளவுக்கு அதிகப்படுத்தியது. ஆனாலும், இதற்கு காரணமாக தொடர்பு துல்லியமாக காண்பிக்கப்படவில்லை, இந்த மருந்துகள் புகைத்தலைப் போன்ற பாதிப்புகளை செரிமான மண்டலத்தில் உருவாக்குகிறது என்ற பயம் இன்றும் இருந்து வருகிறது.[41]
நோய் எதிர்ப்பு மண்டலம்[தொகு]
நோய் எதிர்ப்பு மண்டலத்தில் உள்ள மாறுபாடுகள் பொதுவாக கிரோன் நோயின் காரணமாக பொதுவாக கருதப்படுகிறது. கிரோன் நோயானது, சுயநோயெதிர்ப்பு நோயாக கூறப்படுகிறது, அதிகப்படியாக செயல்திறன் கொண்ட Th1 சைடோகைன் எதிர்வினையின் காரணமாக அழற்சி தூண்டப்படுகிறது.[42] ஆனாலும், சமீபத்திய ஆய்வு முடிவுகளின் அடிப்படையில் Th17 என்பது நோயில் அதிக முக்கியத்துவம் வாய்ந்ததாக கண்டறியப்பட்டுள்ளது.[43] கிரோன் நோய்க்கு காரணம் என்று மிக சமீபத்தில் கண்டறியப்பட்ட ஜீன் ஆனது ATG16L1 ஆகும், இது தானாக நோயெதிர்ப்பை தூண்டும் மற்றும் உள்வரும் பாக்டீரீயாவைத் தாக்கும் உடலின் திறனைத் தூண்டும்.[44]
முன்னரே இருந்து வரக்கூடிய, கிரோன் நோயானது, முதன்மை டி செல் சுய நோயெதிர்ப்பு குறைபாடு என்ற கருத்துக்கு முரண்பட்ட வகையில், உள்ளார்ந்த நோயெதிர்ப்பு திறன் குறைபாட்டின் காரணமாக கிரோன் நோய் தோன்றுகிறது என்பதற்கு வலுவான ஆதாரங்கள் உள்ளன.[45] மேக்ரோபேஜ்களில் குறைபாடுள்ள சைட்டோகீன் சுரப்பின் காரணமாக தோன்றும் நோயெதிர்ப்பு குறைபாடு, தொடர்ச்சியான மைக்ரோபியலால் தூண்டப்பட்ட அழற்சியைத் தோற்றுவிக்கும் என்று கருதப்படுகிறது, குறிப்பாக பாக்டீரியா அதிக அளவில் காணப்படும் பெருங்குடல் பகுதியில் இது அதிகமாக காணப்படும்.[34][46]
மைக்ரோப்கள்[தொகு]
கிரோன் நோயை ஏற்படுத்துபவையாக பலவகையான பேத்தோஜெனிக் பாக்டீரியாக்கள் ஆரம்பத்தில் சந்தேகிக்கப்பட்டன.[47] ஆனாலும், பெரும்பாலான, உடல்நலப் பணியாளர்கள் தற்போது, நோயாளியின் வலுவற்ற உடலின் குறைபாடுகளை பாக்டீரியாக்கள் பயன்படுத்திக்கொள்கின்றன என்று தற்போது கருதுகின்றனர், வலுவற்ற மியூகஸ் படிவம் மற்று குடல் சுவர்கள் அறிகுறி மற்றும் நோயை ஏற்படுத்த பயன்படுத்தி கொள்கின்றன.[48] சில ஆய்வுகளில், மைகோபாக்டீரியம் ஏவியம் துணை உயிரிகள் பாராட்யூபர்குளோசிஸ் கிரோன் நோயில் அதிகப்படியான பங்கை வகிப்பதாக கண்டறியப்பட்டது, ஏனேனில் இது ஓரளவுக்கு இதேபோன்ற நோயை, ஜோன்ஸ் குறைபாடு என்ற அழைக்கபடுவது, கால்நடைகளில் உருவாக்குகின்றன.[49] ஈஸ்டில் உள்ள மன்னோஸ் என்பதை தாங்கியுள்ள ஆன்டிஜென்கள் (மன்னின்ஸ்) ஒரு ஆன்டிபாடி எதிர்வினையைத் தூண்டக்கூடியது.[50] இன்னும் சில ஆய்வுகளில், குறிப்பிட்ட குடல்வாழ் எசரிக்கியா கோலை பாக்டீரியாவும் இந்த நோய்க்கு காரணம் என்று தெரிவிக்கின்றன.[51] ஆனாலும், இதுவரை குறிப்பிட்ட சிலவகை பாக்டீரீயாக்கள் மற்றும் க்ரோன் நோய் ஆகியவற்றுக்கு இடைப்பட்ட தொடர்பு தெளிவற்றதாகவே இருக்கிறது.[52][53]
மேலும் சில ஆய்வுகளில், கிரோன் நோய், அல்சரேட்டிவ் கொலிட்டஸ் மற்றும் எரிச்சல் கொண்ட குடல் நோய் ஆகியவற்றுக்கு ஒரே வகையான காரணங்கள் இருப்பதாக தெரிவிக்கின்றன. இந்த மூன்று வகை நோயாளிகளிடமிருந்து எடுக்கப்பட்ட பயாப்ஸி மாதிரிகளில், அதிகப்படியான சீரின் புரோடேஸ் இருப்பதாக கண்டறியப்பட்டுள்ளது.[54] ஆய்வு ரீதியாக எலிகளுக்கு சீரின் புரோடேஸை செலுத்தியபோது, அவற்றுக்கு பரவலான வலி மற்றும் எரிச்சல் கொண்ட குடல் நோய் மற்றும் பெருங்குடலழற்சி ஆகியவற்றைத் தோற்றுவித்தது, இது மூன்று நோய்களுடனும் தொடர்பு கொண்டது.[55] இந்த ஆய்வை நடத்தியவர்களால், புரோடேஸின் மூலத்தை கண்டறிய முடியவில்லை, ஆனால் அந்த நோய்களில் காணப்படும் பகுதிசார்ந்த மற்றும் டெம்போரல் மாறுபாடுகளால் மோசமாக புரிந்து கொள்ளப்பட்ட புரோட்டோசோன் நோய்த்தொற்றை ப்ளாஸ்டோசைட்டிஸ் தொடங்குவதாக தனியாக செய்யப்பட்ட சில ஆய்வுகள் தெரிவிக்கின்றன.[56]
2003 -ஆம் ஆண்டில் நடத்தப்பட்ட ஒரு ஆய்வும், "குளிர்-சங்கிலி" ஹைப்போதீசிஸை முன்வைத்தது, அதாவது, யெர்சினியா மற்றும் லிஸ்டேரியா எஸ்பிபி போன்ற சைக்கோட்ரோபிக் பாக்டீரியாக்கள் இந்நோயைத் தோற்றுவிக்கின்றன என்று கூறியது. ஒரு புள்ளிவிவரத்தின் அடிப்படையில், அதிகப்படியாக குளிர்பதனத்தைப் பயன்படுத்துவதால் அமெரிக்கா மற்றும் ஐரோப்பாவின் பல நாடுகளில் இந்நோய் அதிகரிப்பது கண்டறியப்பட்டுள்ளது.[57][58] இந்த வகையான கருத்துக்கு, பின்னர் செய்யப்பட்ட ஆய்வுகளும் ஆதாரங்கள் வழங்கின.[59]
மைக்ரோபாக்டீரியம், பிற பேத்தோஜெனிக் பாக்டீரியாக்கள் மற்றும் மரபியல் குறிப்பான்கள் ஆகியவற்றுடன் கிரோன் நோய்க்கு இருக்கும் தொடர்பை, லிவர்பூல் பல்கலைக்கழகம் நடத்திய ஆய்வுகள் தெரிவிக்கின்றன.[60][61] பல நபர்களுக்கு, மரபியல் காரணிகள், மைக்ரோபாக்டீரியம் ஏவியம் துணை உயிரி பாராட்யூபர் குளோசிஸ் தொற்றைத் தோற்றுவிப்பதாக கண்டறியப்பட்டது. இந்த பாக்டீரியா பின்னர், மென்னிஸை உற்பத்தி செய்கிறது, அது அதனையும் பல பாக்டீரியாக்களையும் பேகோசைட்டோசிஸிலிருந்து பாதுகாக்கின்றன, இதனால் பலவகையான இரண்டாம் நிலை நோய்தொற்றுகள் ஏற்படுகின்றன.[62] பிற மைகோபாக்டீரியல் நோய்களான, தொழுநோய் மற்றும் காசநோய் போன்றவற்றையும் இதேபோன்று கருதலாம், ஏனெனில் அவற்றுக்கும் வலுவான மரபியல் கூறுகள் காரணமாக உள்ளன.
நோய்க்கூறு உடலியல்[தொகு]

கோலன்ஸ்கோபி செய்யப்படும்போது, பெருங்குடலின் பயாப்ஸிகள் பெரும்பாலும் நோய் கண்டறிதலை உறுதிப்படுத்த கணக்கில் கொள்ளப்பட்டன. கிரோன் நோயைப் பொறுத்தவரை, நோயியலின் சில குறிப்பிட்ட அம்சங்கள் இதனை சுட்டிகாட்டுகின்றன. கிரோன் நோயானது, சுவர்ப்பகுதி வடிவ அழற்சியை ஏற்படுத்துகிறது, அதாவது, குடல்சுவரின் முழு ஆழத்துக்கும் அழற்சியானது படரக்கூடும்.[1] மொத்தமாக கூறுவதென்றால், மிகவும் தீவிர செயல்பாட்டில் உள்ள நோயின் விளைவாகவே புண்ணாதல் தோன்றுகிறது. இதில் பொதுவாக, பாதிக்கப்படாத திசு மற்றும் புண்ணுக்கு வேகமான பரிமாற்றம் நடைபெறுகிறது. மைக்ரோஸ்கோப்பின் வழியாக பார்த்தால், பாதிக்கப்பட்ட பெருங்குடலில், மியூகோஸா அழற்சியைக் காணலாம். இந்த அழற்சியானது, நியூரோஃபிலிஸின் குவிய ஊடுருவலைக் காண்பிக்கும், இது எபிதீலியமில் உள்ள ஒருவகை அழற்சி செல் ஆகும். இது பொதுவாக, லிம்பியாட் தொகுப்புகளில் ஏற்படுகிறது. இந்த நியூரோஃபில்கள், ஒற்றை உட்கரு செல்கள் உடன் இணைந்து, கிரிப்ட்களுக்குள் ஊடுருவக்கூடும், இதனால் அழற்சி (கிரிபிடிடிஸ்) அல்லது சீழ்கோர்த்தல் (கிரிப்ட் சீழ்கோர்த்தல்) போன்றவை ஏற்படக்கூடும். மேக்ரோபேஜ்களின் தொகுப்புகளான கிரானுலோமாக்களின் வழிபொருட்களான ராட்சத செல்கள் 50% நோயாளிகளுக்கு காணப்படுகிறது மற்றும் கிரோன் நோய்க்கு இது அதிகளவில் காணப்படுகிறது. கிரோன் நோயின் கிரானுலோமாக்கள், "பால்கட்டி போன்ற திசுக்கட்டி" யை தோற்றுவிப்பதில்லை, காசநோயுடன் இணைந்த கிரானுலோமாக்களில் காணப்படுகிறது. தொடர்ச்சியான மியூகஸ் சிதைவை பயாப்ஸிகள் காண்பிக்கின்றன, இவை குடல்பகுதி வில்லி மழுங்குவதைக் குறிப்பிடுகிறது, கிரிப்ட்களின் பொதுவற்ற கிளையாக்கம் மற்றும் திசுவகையில் மாற்றம் ஏற்படுதல் (மெட்டாபிளாசா). இந்த வகை மெட்டாபிளாசியாவுக்கான ஒரு எடுத்துக்காட்டாவது, பேனத் செல் மெட்டாபிளாசியா வாகும், இதில் பேனத் செல் உருவாக்கம் (பொதுவாக சிறுகுடலில் காணப்படுபவை) இரைப்பை குடல் அமைப்பின் பிற பகுதிகளில் காணப்படுகிறது.[63]
நோய் கண்டறிதல்[தொகு]



கிரோன் நோயைக் கண்டறிவது சில நேரங்களில் மிகவும் சவாலானதாக இருக்கக்கூடும்,[13] ஒரு மருத்துவர் நோயைக் கண்டறிவதற்கு உதவ பல சோதனைகள் பெரும்பாலும் அவசியமாகிறது.[8] முழுமையான சோதனைகளும், கிரோன் நோய் இருப்பதை முழு தெளிவுடன் உறுதிப்படுத்தாது; ஒரு கோலன்ஸ்கோப்பி ஏறத்தாழ 70% திறனுள்ளதாக இருக்கிறது, பிற சோதனைகள் இதைவிடவும் குறைவான திறனையே கொண்டுள்ளன. சிறுகுடலில் உள்ள நோய் குறிப்பாக அதிக கடினமானது, ஏனெனில் பாரம்பரியமான கோலனஸ்கோப்பி பெருங்குடல் மற்றும் சிறுகுடலின் அடிப்பகுதிகள் ஆகியவற்றை மட்டுமே எட்டுமாறு அமைக்கப்பட்டுள்ளது. எண்டோஸ்கோப்பிக் கண்டறிதலில் கேப்ஸ்யூல் எண்டோஸ்கோப்பி[64] அறிமுகப்படுத்தப்பட்டது உதவிகரமாக தற்போது இருந்து வருகிறது.
எண்டோஸ்கோபி[தொகு]
கிரோன் நோயைக் கண்டறிவதற்கு கோலனஸ்கோபி என்பது சிறந்த சோதனையாக இருக்கிறது, ஏனெனில் இது நேரடியாக பெருங்குடல் மற்றும் இறுதிப்பகுதி இலியம் ஆகியவற்றின் காட்சியைக் காண்பிக்கிறது, மேலும் நோய் வளர்ச்சியின் வடிவமைப்பைக் கண்டறிய முடிகிறது. சில நேரங்களில், கோலனஸ்கோப் இறுதிப்பகுதி இலியத்தையும் தாண்டி செல்லக்கூடும், இது ஒவ்வொரு நோயாளிக்கும் வேறுபடுவதாக காணப்படுகிறது. இந்த நடைமுறையின்போது, பயாப்ஸியையும், இரைப்பை குடல் மருத்துவர் செய்யமுடியும், அதாவது சிறிய மாதிரிகளை ஆய்வக சோதனைக்காக எடுப்பது, இது நோய் கண்டறிதலுக்கு உதவக்கூடும். 30% கிரோன் நோயானது, இலியத்தில் மட்டுமே பாதிப்பை ஏற்படுத்துகிறது,[1] ஆனாலும் இலியத்தின் இறுதிப்பகுதியில் குழாய் மூலம் பார்த்தல் நோய் கண்டறிதலுக்கு மிகவும் அவசியம். திட்டுதிட்டாக நோயின் பரவல் காணப்படுவது, பெருங்குடல் மற்றும் இலியம் பகுbut not the rectum, is suggestive of Crohn's disease, as are other endoscopic stigmata.[65] இதற்கு காப்ஸ்யூல் எண்டோஸ்கோப்பியைப் பயன்படுத்துவது இதுவரை உறுதியான வழிமுறையாக இல்லை.[66]
கதிரியக்க சோதனைகள்[தொகு]
சிறுகுடல் பின் தொடருதலானது, கிரோன் நோயை சுட்டிக்காட்டக்கூடும் மற்றும் நோய் சிறுகுடலில் மட்டுமே இருக்கும்போது இது பயனுள்ளதாக இருக்கும். ஏனெனில், கோலனஸ்கோப்பி மற்றும் கேஸ்ட்ரோஸ்கோபி ஆகியவை இறுதிபகுதி இலியம் மற்றும் டியோடினத்தின் ஆரம்பப்பகுதி ஆகியவற்றின் நேரடி விஷுவலைசேஷனை மட்டுமே அனுமதிக்கிறது, அவற்றை பயன்படுத்தி சிறுகுடலின் பிற பகுதிகளை மதிப்பிட முடியாது. இதனால், பேரியம் பின் தொடருதல் எக்ஸ் கதிர் பயன்படுத்தப்படுகிறது. இதில் பேரியம் சல்ஃபேட் தணிப்பியானது உட்செலுத்தப்படுகிறது மற்றும் ஃப்ளூரோஸ்கோபிக் குடல் படங்கள் எடுக்கப்படுகின்றன. இவை சிறு குடலில் அழற்சி மற்றும் சுருக்கம் ஏற்பட்டுள்ளதா என்று காண்பதற்கு உதவக்கூடியது.[65][67] பேரியம் எனிமாஸ் என்ற சோதனையில் பேரியமானது மலக்குடலில் உட்செலுத்தப்பட்டு, ஃப்ளூரோஸ்கோப்பி மூலம் குடல் படமெடுக்கப்படுகிறது, கோலனஸ்கோப்பியின் பரவலான பயன்பாட்டின் காரணமாக கிரோன் நோயின் கண்டறிதலில் அரிதாகவே பயன்படுத்தப்படுகிறது. கோலனஸ்கோப்பானது நுழைய முடியாத சிறிய துளைகளில், அமைப்பு ரீதியான மாறுபாடுகளை கண்டறிவதற்கு அவை இன்னமும் பயனுள்ளதாகவே இருக்கின்றன அல்லது பெருங்குடல் நீட்சி தோற்றத்தைக் கண்டறிய பயன்படுகின்றன.[68]
சிடி மற்றும் எம்ஆர்ஐ ஸ்கேன்கள் சிறுகுடல் என்டரோக்லைஸில் நெறிமுறைகளை அளவிட பயன்படுகின்றன.[69] கிரோன் நோய்களின் சிக்கல்களான சீழ் கோர்த்தல்கள், சிறுகுடல் தடை அல்லது நீட்சி உருவாக்கம் போன்றவற்றை கண்டறியவும் இவை கூடுதலாக பயன்படுகின்றன.[70] காந்த ஒத்திசைவு படமெடுத்தல் (MRI) என்பது சிறு குடலை படமெடுப்பதற்கு மற்றும் பிற சிக்கல்களைக் கண்டறிவதற்கான மற்றொரு விருப்பமாகும், இது மிகவும் விலையுள்ளது மற்றும் எல்லா இடங்களிலும் கிடைக்காது என்றாலும் விரும்பக்கூடிய ஒன்றாகவே இருக்கிறது[71]
இரத்த பரிசோதனைகள்[தொகு]
முழுமையான இரத்த எண்ணிக்கை இரத்த சோகையைச் சுட்டிக்காட்டக்கூடும், இவை இரத்த இழப்பு அல்லது வைட்டமின் பி12 குறைபாடு ஆகியவற்றின் காரணமாக ஏற்படக்கூடும். இரண்டாவதாக கூறப்பட்டது, இலியிட்டஸில் காணப்படும் ஏனெனில், விட்டமின் பி ஆனது 12 இலியத்தில் உள்ளே இழுக்கப்படுகிறது.[72] எரித்ரோசைட் படிவடைதல் வீதம் அல்லது ESR மற்றும் சி ரியாக்டிவ் புரதம் அளவீடுகள் ஆகியவையும் அழற்சியின் அளவை அளவிடுவதற்கு மிகவும் பயனுள்ளவையாக இருக்கக்கூடும்.[73] இந்த சிக்கலின் காரணமாக நோயாளிக்கு இலிக்டோமி செய்யப்படுவதும் உண்மைதான். இரத்தசோகை ஏற்படுவதற்கான மற்றொரு காரணம் தொடர் நோயாகும், இது மைக்ரோசைடிக் மற்றும் ஹைப்போகிரோனிக் இரத்த சோகை என்று வகைப்படுத்தப்படுகிறது. இரத்தசோகை ஏற்படுவதற்கு பலவகையான காரணங்கள் இருக்கக்கூடும், அசதியோபெரின் போன்ற குடல் அழற்சி நோய்களுக்கு சிகிச்சை அளிக்க பயன்படும் மருந்துகள், சைடோபினியா மற்றும் சல்ஃபாசலாசைன் போன்றவற்றைத் தோற்றுவிக்கும், அது தவறாக உள்ளிழுக்கப்படுவதை விளைவிக்கும். சாக்காரோமைசிஸ் செரிவிசியே ஆன்டிபாடிகள் (ASCA) மற்றும் நியூட்ரோபில் சைடோபிளாஸ்மிக் எதிர்ப்பு ஆன்டிபாடிகள் (ANCA) ஆகியவற்றுக்கான சோதனைகள் குடலின் அழற்சி நோய்களைக் கண்டறிவதற்கு பயன்படுகின்றன[74] மற்றும் இவையே கிரோன் நோயை பிற அல்சரேட்டிவ் கொலிட்டஸ் நோயிலிருந்து வேறுபடுத்தி அறியவும் உதவுகிறது.[75] மேலும், ASCA போன்ற சீரோலாஜிக்கல் ஆன்டிபாடிகளின் அளவு அதிகரித்தல், லாமினாரிபயோசைட் எதிர்ப்பு பொருட்கள் [Glc(β1,3)Glb(β); ALCA], சிட்டோபயோசிட் எதிர்ப்பு (GlcNAc(β1,4)GlcNAc(β); ACCA], மான்னோபயோசிட் எதிர்ப்பு [Man(α1,3)Man(α)AMCA], லாமினாரின் எதிர்ப்பு [Glc(β1,3))3n(Glc(β1,6))n; anti-L] மற்றும் சிட்டின் எதிர்ப்பு [(GlcNAc(β1,4)n; anti-C] ஆகியவை தொடர்புடைய நோய்க்கூறுகளாகும் மற்றும், இவை கிரோன் நோய் முன்கண்டறிதலுக்கு உதவக்கூடும்.[76][77][78][79]
குடற்புண் பெருங்குடல் அழற்சியுடன் (அல்சரேட்டிவ் கொலிட்டஸ்) ஒப்பீடு[தொகு]
கிரோன் நோயைப் போன்றே அறிகுறிகளைக் கொண்ட பொதுவான நோயானது, அல்சரேட்டிவ் கொலிட்டஸ் என்ற நோயாகும், ஏனெனில் இரண்டுமே பெருங்குடல் பகுதியை ஒரே மாதிரியான அறிகுறிகளால் பாதிக்கக்கூடியவை ஆகும். இந்த இரண்டு நோய்களையும் வேறுபடுத்தி அறிவது மிகவும் முக்கியம், ஏனெனில் இரண்டு நோய்களின் கால அளவும் சிகிச்சைகளும் பெருமளவில் வேறுபடக்கூடியவை ஆகும். சில நிலைகளில், வேறுபாட்டை கூறுவது சாத்தியமில்லாமல் இருக்கலாம், அது போன்ற நிலைகளில், நோயானது இடைநிலை பெருங்குடலழற்சி (indeterminate colitis) என்றழைக்கப்படுகிறது.[1][8][15]
கிரோன் நோய் மற்றும் அல்சரேட்டிவ் கொலிட்டஸ் ஆகியவற்றில் காணப்படும் பல்வேறு அறிகுறிகளின் ஒப்பீடு| கிரோன் நோய் | குடற்புண் பெருங்குடலழற்சி | |
|---|---|---|
| இறுதிபகுதி இலியம் பாதிப்பு | பொதுவாக காணப்படும் | எப்போதும் காணப்படாது |
| பெருங்குடல் பாதிப்பு | பொதுவாக காணப்படும் | எப்போதும் காணப்படும் |
| மலக்குடல் பாதிப்பு | எப்போதும் காணப்படாது | பொதுவாக காணப்படும்[80] |
| மலவாயைச் சுற்றி பாதிப்பு | பொதுவாக காணப்படும்[81] | எப்போதும் காணப்படாது |
| பித்தநீர் குழாய் பாதிப்பு | முதனிலை ஸ்கிலீரோசிங் சோலாங்கிடிஸ் காரணமாக அதிகமாவதில்லை | அதிமகான வீதம்[82] |
| நோயின் பரவல் | அழற்சியில் திட்டுதிட்டான பகுதிகள் (புண்களைத் தவிர்த்து) | தொடர்ச்சியான அழற்சி ஏற்படுதல்[80] |
| எண்டோஸ்கோபி | ஆழமான பகுதி சார்ந்த மற்றும் பாம்பைப் போன்ற புண்கள் | தொடர்ச்சியான புண்கள் |
| அழற்சியின் ஆழம் | திசுக்களில் ஆழமாக காணப்படுதல்[1][81] | மேலோட்டமாக, மியூகஸ்களில் மட்டும் |
| நீட்சிகள் | பொதுவாக காணப்படும்[81] | எப்போதும் காணப்படாது |
| ஸ்டெனோசிஸ் | பொதுவாக காணப்படும் | எப்போதும் காணப்படாது |
| சுய நோய் எதிர்ப்பு நோய் | பரவலாக சுயநோயெதிர்ப்பு நோய் என்று கருதப்படுகிறது | பொதுக்கருத்து எதுவுமில்லை |
| சைட்டோகைன் மறுமொழி | Th17 [43] ஆகியவற்றுடன் இணைந்தது | Th2 உடன் தெளிவற்றதாக தொடர்புடையது |
| பயாப்ஸியின் போது கிரானுலோமாஸ் | நெக்ரோடைஸிங் அல்லாத, குடல்சார்ந்த நீட்சி கிரானுலோமாக்கள்[81] இருக்கக்கூடும்[83][84] | குடல்சார்ந்த நீட்சி கிரானுலோமாக்கள்[80] காணப்படுவதில்லை |
| அறுவைசிகிச்சை தீர்வு | பாதிக்கப்பட்ட பகுதி நீக்கப்பட்ட பின்னும் பெரும்பாலும் மீண்டும் வரக்கூடியது | பெரும்பாலும் முன்குடல்பகுதியை அகற்றுவதால் சரிசெய்யப்படுகிறது |
| புகை பிடித்தல் | புகைப்பிடிப்பவர்களுக்கு நோய்க்கான ஆபத்து அதிகம் | புகைப்பிடிப்பவர்களுக்கு நோய்க்கான ஆபத்து குறைவு[80] |
சிகிச்சைமுறைகள்[தொகு]
தற்போது குரோன் நோய்க்கு சிகிச்சை எதுவும் இல்லை மற்றும் நோய் தணிப்பு சாத்தியமில்லை, அல்லது அவ்வாறு எட்டப்பட்டாலும் நீண்டகாலத்துக்கு இருப்பதில்லை.[85] நோய் தணிப்பு சாத்தியமானால், சிதைவு தடுக்கப்படலாம் மற்றும் அறிகுறிகள் மருந்துகள் மூலம் கட்டுப்படுத்தப்படுகின்றன, சிலநேரங்களில் அறுவைசிகிச்சையும் தேவைப்படுகிறது. போதுமான அளவிற்கு கட்டுப்படுத்தப்பட்ட குரோன் நோய், நாளாந்த வாழ்க்கையை குறிப்பிடத்தக்க அளவுக்கு பாதிப்பதில்லை.[86] அறிகுறிகள் வெளிப்படையாக தெரிந்தால் மட்டுமே குரோன் நோய்க்கானச் சிகிச்சையானது சாத்தியம் மற்றும் சிகிச்சையில் ஈடுபடுவதும், நோய் தணிப்பைத் தக்கவைப்பதும் அதிக சிக்கலான ஒன்றாகும்.
மருந்துகள்[தொகு]
எந்தவொரு நோய்த்தொற்றுக்கும் பயன்படுத்தப்படும் மருந்துகளே கடுமையான சிகிச்சையில் பயன்படுத்தப்படுகின்றன (பொதுவாக ஆன்டிபயாடிக்குகள்) மற்றும் அழற்சியைக் குறைப்பதற்காகவும் மருந்துகள் பயன்படுகின்றன (பொதுவாக அமினோசாலிசிலேட் அழற்சி எதிர்ப்பு மருந்துகள் மற்றும் கார்டிகோஸ்டீராய்டுகள் பயன்படுகின்றன). அறிகுறிகள் குறைவடையத் தொடங்கும்போது, சிகிச்சையானது பராமரிப்பு நிலையை அடைகிறது, மேலும் அறிகுறிகள் மீண்டும் ஏற்படாமல் தடுக்கும் நிலையை நோக்கி சிகிச்சை நகர்கிறது. கார்டிகோஸ்டீராய்டுகளை நீண்டகாலம் பயன்படுத்துவதால் கணிசமான பக்க விளைவுகள் ஏற்படுகின்றன; இதனால் இவை நீண்டகால சிகிச்சைக்கு பயன்படுத்தப்படுவதில்லை. இதற்கான மாற்று மருந்துகளில், அமினோ சாலிசிலேட்கள் மட்டுமே உள்ளன, ஆனாலும் மிகச்சிறிய அளவிலான நபர்களே சிகிச்சை பராமரிக்கும் நிலை வரை செல்கின்றனர், மற்றும் பலருக்கு நோயெதிர்ப்பு திறன் தணித்தல் மருந்துகள் தேவைப்படுகின்றன.[81]
குரோன் நோயின் அறிகுறிகளுக்காக அளிக்கப்படும் மருந்துகளில், 5-அமினோசாலிசிலிக் அமிலம் (5-ASA) மருந்துகலவைகள், ப்ரீடெனிசோன், நோயெதிர்ப்புதிறன் மாற்றிகளான அசாதியோபெரின், மெர்காப்டோப்யூரின், மெதோட்ர்க்ஸேட், இன்ஃப்ளக்சிமாப், அடாலிமுபாம்[15], செர்டோலிஜுமாப்[87] மற்றும் நாட்லிஜுமாப் ஆகியவை அடங்கும்.[88][89] குரோன் நோயின் மிகத்தீவிர பாதிப்புகளின் போது மட்டுமே ஹைட்ரோகார்டிசோன் பயன்படுத்தப்பட வேண்டும்.[90]
ஓபியேட் ஏற்பி ஆன்டாகானிஸ்ட்டான நால்ட்ரக்சோன் மருந்தின் குறைவான மருந்தளவுகள் (குறைந்த மருந்தளவு நால்ட்ரக்சோன் என்றும் அழைக்கப்படுகிறது) 67% நோயாளிகளுக்கு நோய் தணிப்பைத் தூண்டுவதற்கு உதவுவதாக கண்டறியப்பட்டுள்ளது, இதற்கான ஆய்வு பென்சில்வேனியா பல்கலைக்கழகத்தில் நடைபெற்றது. பென்சில்வேனியா மாகாண மருத்துவ பல்கலைக்கழக, இரைப்பை குடல் மருத்துவ பேராசிரியர் டாக்டர். ஜில் ஸ்மித், "கிரோன் நோயாளிகளிடையே LDN சிகிச்சையானது பயனுள்ளதாகவும் பாதுகாப்பானதாகவும் இருக்கிறது" என்கிறார்.[91] ஸ்மித் மற்றும் அவருடைய சகாக்கள், NIH மானியத்தைப் பெற்று, இரண்டாம் கட்ட மருந்துப்போலி கட்டுப்படுத்தப்பட்ட மருத்துவ ஆய்வை நடத்தி வருகின்றனர்.
வாழ்க்கை முறை மாற்றங்கள்[தொகு]
வாழ்க்கை முறையில் செய்யப்படும் சில மாற்றங்கள், அறிகுறிகளைக் குறைக்கக்கூடும், இதில் உணவூட்ட முறைகளை மாற்றுதல், முறையாக நீர் அருந்துதல் மற்றும் புகைப்பிடித்தல் நிறுத்தம் ஆகியவை அடங்கும். அதிகமாக ஒரே சமயத்தில் உண்பதற்கு பதிலாக, குறைவான அளவு உணவுகளை அடிக்கடி உண்பதன் மூலம் குறைவான உணவூட்டத்தைத் தவிர்க்க முடியும். அறிகுறிகளை நிர்வகிக்க, சரியான சரிவிகித உணவை உட்கொள்ளவும். தொடர்ச்சியான உடற்பயிற்சி, நல்ல உணவு மற்றும் நல்ல உறக்கம் ஆகியவற்றின் மூலம் உடல் வலுவிழப்பு சரிசெய்யப்படலாம். அறிகுறிகளைத் தூண்டக்கூடிய உணவுகளைக் கண்டறிய ஒரு உணவு நாள்குறிப்பு உதவக்கூடும். நார்ச்சத்து மிகுந்த உணவுகள் சிக்கலை அதிகப்படுத்தும் என்றால், சில நோயாளிகளுக்கு நார்ச்சத்து குறைந்த உணவூட்டம் வழங்கப்பட்டு நோய் அறிகுறிகள் தவிர்க்கப்படலாம்.[86]
அறுவை சிகிச்சை[தொகு]
குரோன் நோய் அறுவை சிகிச்சையின் மூலம் சரிசெய்யப்படாது, ஆனாலும் இது குடல் பகுதியில் பகுதியாக அல்லது முழுவதுமாக அடைப்பு ஏற்படும்போது பயன்படுத்தப்படலாம். தடைகள், நீட்சிகள் மற்றும்/அல்லது சீழ்கோர்த்தல் போன்றவற்றுக்கு அறுவைசிகிச்சை தேவைப்படக்கூடும், அல்லது நோயானது மருந்துகளுக்கு சரியாக பதிலளிக்கவில்லை என்றால் அறுவை சிகிச்சை தேவைப்படலாம். முதல் அறுவைசிகிச்சைக்கு பின்னர், கிரோன் நோயானது வெட்டப்பட்ட பகுதியில் மீண்டும் தோன்றுகிறது. வெட்டப்பட்ட பின்னர், ஒரு காயத்திசு அந்த பகுதியில் வளர்ச்சியடைகிறது, அது சுருக்கங்களைத் தோற்றுவிக்கிறது. கழிவுகள் கடந்து செல்ல முடியாத அளவு சுருக்கம் குறுகியதாக மாறும்போது தடுப்பு ஏற்படுகிறது. முதல் வெட்டியெடுத்தலுக்கு பின்னர், ஐந்து ஆண்டுகளுக்குள் மற்றொரு அறுவை சிகிச்சை தேவைப்படக்கூடும்.[92] சுருக்கத்தின் காரணமாக தடை ஏற்பட்ட நோயாளிகளுக்கு, சிகிச்சைக்கான இரண்டு வாய்ப்புகளாவன ஸ்ட்ரிக்ட்யூர்ப்ளாஸ்டி மற்றும் குடலின் அந்த பகுதியை முழுவதுமாக வெட்டியெடுத்தல் ஆகியவை ஆகும். டியோடின பாதிப்பு இருக்கும் நிலைகளில், ஸ்டிரிக்ட்யூர்ப்ளாஸ்டி தனியாகவும், ஸ்டிரிக்ட்யூர்ப்ளாஸ்டி மற்றும் வெட்டியெடுத்தல் ஆகியவை இணைந்ததற்கு எதிராக எந்தவொரு புள்ளிவிவர முக்கியத்துவமும் இல்லை. இந்த நோயாளிகளுக்கு, மறு அறுவைசிகிச்சை வீதங்கள் முறையே 31% மற்றும் 27%, ஆகியவை ஆகும். அதாவது ஸ்ட்ரிக்ட்யூர்ப்ளாஸ்டி அதிக பாதுகாப்பானது என்று தெரிகிறது மற்றும் டியோடின பாதிப்பு இருக்கும் நோயாளிகளுக்கு சிறந்த சிகிச்சையாக பயன்படுத்தப்படுகிறது.[93]
குறுகிய குடல் நோயானது (SBS) சிறு குடலை அறுவை சிகிச்சையின் மூலம் அகற்றுவதால் ஏற்படக்கூடும். ஒரு நபருடைய சிறுகுடல் பகுதியில் பாதி அல்லது அதற்கு அதிகமாக நீக்கப்பட்டால் இந்த நோய் ஏற்படக்கூடும்.[94] குறுகிய குடல் நோய்க்கான முக்கிய அறிகுறி பேதியாவது ஆகும், வயிற்று பிடிப்பு, உப்பிய நிலை மற்றும் நெஞ்செறிச்சல் ஆகிய பிற அறிகுறிகளும் இருக்கக்கூடும். உணவு முறையில் மாற்றம், நரம்பு வழி உணவூட்டம், வைட்டமின் மற்றும் தாது உப்பு துணை உணவுகள் மற்றும் மருந்துகளால் சிகிச்சை அளித்தல் போன்றவற்றால் குறுகிய குடல் நோய் ஏற்படக்கூடும். அறுவைசிகிச்சையைத் தொடர்ந்து வரும் மற்றொரு சிக்கலானது, குறிப்பாக இறுதிபகுதி இலியம் நீக்கப்படும்போது, மிக அதிக அளவில் நீர்த்த பேதி உருவாவது ஆகும். இறுதிபகுதி இலியம் நீக்கப்பட்ட பின்னர், பித்த அமிலங்களை உடலால் மீண்டும் உள்ளிழுத்துக்கொள்ள முடியாமல் போவதே இதற்கு காரணம் ஆகும்.[சான்று தேவை]
SBS இன் சில நிலைகளில், குடல் மாற்ற அறுவை சிகிச்சை கருத்தில் கொள்ளப்படுகிறது, ஆனாலும் இந்த குடல் மாற்ற அறுவை சிகிச்சையை வழங்கும் மையங்களின் எண்ணிக்கை மிகவும் குறைவு மற்றும் இது அதிக ஆபத்துடன் நடைமுறைப்படுத்தப்படுகிறது. நோய்த்தொற்று மற்றும் மாற்றப்பட்ட குடல் ஏற்கப்படாமை போன்ற ஆபத்துக்கள் இதில் உள்ளன.[95]
வளார்ந்துவரும் சிகிச்சைமுறைகள்[தொகு]
லண்டன் பல்கலைக்கழக கல்லூரியில் உள்ள ஆராய்ச்சியாளர்கள், குரோன் நோயில் நோயெதிர்ப்பு திறனை முடக்குவதன் செயல்முறையைக் குறித்து கேள்வி எழுப்பியுள்ளனர். ஏனெனில் சிக்கலானது, உண்மையில் குறைவான செயல்திறன் கொண்ட நோயெதிர்ப்பு அமைப்பையே சார்ந்தது, அதிக செயல் திறன் கொண்டதை அல்ல: அவர்களின் ஆய்வில் கிரோன் நோயாளிகளுக்கு, நோய் தொற்று ஏற்பட்டால் குறைவான எதிர்ப்பே தோன்றுகிறது, இதனை காயமுற்ற ஒரு பகுதிக்கு செல்லும் இரத்தத்தின் அளவு குறைவாக உள்ளதை வைத்து சுட்டிக்காட்டினர். இந்த எதிர்வினையானது, நோயாளிகளுக்கு ஸ்லைனாஃபில் சிட்ரேட்டைத் தரும்போது அதிகரித்தது.[34]
ஹெல்மின்திக் சிகிச்சை அல்லது ஹூக்வார்ம்ஸ் ஆகியவற்றின் மூலம் கிரோன் நோய்க்கு சிகிச்சையளிப்பது மற்றும் பிற (வைரல் அல்லாத) சுய நோயெதிர்ப்பு நோய்களுக்கு சிகிச்சையளிப்பது உறுதியான நல்ல முடிவுகளைத் தந்துள்ளன.[96]
நிரப்புதல் மற்றும் மாற்று மருந்துகள்[தொகு]
குரோன் நோயாளிகளில் பாதிக்கும் மேற்பட்டவர்கள், நிரப்புதல் அல்லது மாற்று சிகிச்சை முறையை முயற்சித்து விட்டனர்.[97] இவற்றில், உணவுமுறைகள், ப்ரோபயோட்டிக்குகள், மீன் எண்ணெய் மற்றும் பிற மூலிகை மற்றும் உணவூட்ட துணை உணவுப்பொருட்கள் ஆகியவை அடங்கும். இந்த மருந்துகளின் பலன்கள் தெளிவற்றவையாக உள்ளன.
- சீனாவில் குடல் அழற்சி சார்ந்த நோய்களுக்கு சிகிச்சையளிக்க அக்குபஞ்சர் பயன்படுத்தப்படுகிறது, மற்றும் மேற்கத்திய சமூகத்தினரிடையே அடிக்கடி பயன்படுத்தப்படுகிறது.[98] மருந்துப்போலி விளைவை விட அதிக பலன்களை அக்குபஞ்சர் தருவதாக இதுவரை ஆதாரங்கள் இல்லை.[98]
- மீத்தோட்ரெக்ஸேட் என்பது ஒரு ஃபோலேட் மெட்டாபோலைட் எதிர்ப்பு மருந்தாகும், இது கீமோதெரபியிலும் பயன்படுத்தப்படுகிறது. கார்டிகோஸ்டீராய்டுகளைத் தொடர்ந்து உட்கொள்ள முடியாத நபர்களுக்கு நோய் தணிப்பைத் தக்க வைக்க இது பயன்படுத்தப்படுகிறது.[99]
- மெட்ரோனிடாசோல் மற்றும் சிப்ரோஃப்ளோக்சாசின் ஆகியவை கிரோன் நோய்க்கு அளிக்கப்படும் ஆன்டிபயோடிக்குகள் ஆகும், இவை பெருங்குடல் மற்றும் பெரியனல் பாதிப்புக்கு எதிராக பயன்படுகின்றன, இந்த பயனானது, உணவு மற்றும் மருந்து நிர்வாகத்தால் அங்கீகரிக்கப்படவில்லை.[100] இவை, சீழ்கோர்த்தல் மற்றும் கிரோன் நோயுடன் வரும் பிற நோய்த்தொற்றுகளுக்கு சிகிச்சையளிக்கவும் பயன்படுகின்றன.[8]
- தாலிடோமைடு என்பது, நோயின் எண்டோஸ்கோபிக் ஆதாரத்தை சரிசெய்வதற்கு உதவும் என்று கண்டறியப்பட்டுள்ளது.[101]
- கான்னாபிஸ்-வருவிக்கப்பட்ட மருந்துகள் கிரோன் நோய்க்கு எதிராக அழற்சி எதிர்ப்பு பண்புகளுடன் சிகிச்சையளிக்க உதவக்கூடும். இந்த மருந்துகள், குடல் வீக்கங்களையும் சரிசெய்ய உதவக்கூடியவை.[102]
- சில அறிகுறிகளுக்கு சிகிச்சை அளிக்க கரையத்தக்க நார்ப்பொருட்கள் பயன்படுத்தப்பட்டுள்ளன.^ a b c டங்க்லாண்ட் பிசி, மேயர் டி, செரிக்கமுடியாத ஒலிகோ- மற்றும் பாலிசாக்காரைட்கள் (உணவு நார்ச்சத்து): இவற்றின் நோய்ப்பரவல் மற்றும் மனித ஆரோக்கியம் மற்றும் உணவு , Comp Rev Food Sci உணவு பாதுகாப்பு, 3:73-92, 2002 (அட்டவணை 3)[1]
- சாக்ரோமைசிஸ் பவுலார்டி[103] மற்றும் எசரிக்கியா கோலை நிஸ்ஸி 1917 ஆகியவை ப்ரோபயோடிக்ஸ் இல் அடங்கும்.[104]
- போஸ்வில்லியா என்பது ஒருவகை ஆயுர்வேத (இந்திய பாரம்பரிய மருத்துவம்) மூலிகையாகும், இது மருந்துகளுக்கு பதிலாக இயற்கையான மாற்றாக பயன்படுகிறது. எச்-15 பிரிப்பானது, மெசாலாசைனெஸிமிலர் வரை ஆழமானது அல்ல என்றும் இதனுடைய பாதுகாப்பு இலாபம் ஆபத்து கணக்கீடுகளில் முன்னுரிமை பெறுவதையும் ஒரு ஆய்வின் மூலம் கண்டறியப்பட்டது.[105]
நோய் முன்கணிப்பு[தொகு]
கிரோன் நோயானது, ஒரு தொடர்நிலை நோயாகும், இதற்கு தற்போது எந்தவித சிகிச்சைத் தீர்வும் இல்லை. இது பலநிலை வளர்ச்சியைக் கொண்டது, பின்னர் அறிகுறிகள் தொடர்ந்து வெளிவருவதில் முடிவடையும். சிகிச்சையின் மூலம், பெரும்பாலான மக்கள் ஒரு ஆரோக்கியமான உயரம் மற்றும் எடையை அடைகின்றனர், மேலும் இதன் பின்னர் நோயால் மரணமடையும் வீதம் கணிசமாக குறைவடைகிறது. ஆனாலும், கிரோன் நோயானது, அதிக அளவில் சிறுகுடல் மற்றும் குடல் கார்சினோமா ஆகியவற்றுடன் தொடர்புடையது, இதில் மலக்குடல் புற்றுநோயும் அடங்கும்.[106]
நோய்ப்பரவு இயல்[தொகு]
கிரோன் நோயின் தாக்கமானது, நார்வே மற்றும் அமெரிக்க நாடுகளில் செய்யப்பட்ட பிரபலமான சோதனைகளின் அடிப்படையில் 6 முதல் 7.1:100,000 பேர்களுக்கு வருவதாக கணக்கிடப்பட்டுள்ளது.[107][108] வடக்கத்திய நாடுகளில் இந்த நோய் அதிக அளவில் காணப்படுகிறது, மேலும் ஒரே நாட்டில் வடக்கு பகுதியில் அதிக அளவில் காணப்படுவதாக தெரியவந்துள்ளது.[109] கிரோன் நோயின் தாக்கமானது, ஐரோப்பாவில் அதே அளவிலும், ஆசியா மற்றும் ஆப்பிரிக்காவில் குறைந்த அளவிலும் காணப்படுகிறது.[107] அஷ்கெனாசி யூதர்களிடையே இந்நோய் அதிக அளவில் காணப்படுகிறது.[15]
கிரோன் நோயானது இரட்டை முகடு பரவலாக, வயதின் ஒரு கோவையாக நோய்த்தாக்கம் கொள்ளப்படுவதால் வருவிக்கப்படுகிறது: அதாவது நோயானது, மக்கள் பதின்பருவத்திலும், 20களிலும் உள்ளபோது தாக்குகிறது மற்றும் 50 முதல் 70 வயதுக்கு இடைப்பட்டவர்களை மீண்டும் தாக்குகிறது, மற்றும் இதற்கு இடைப்பட்ட வயதினருக்கு கிரோன் நோய் வருவதில்லை, ஆனால் அவர்களுக்கு எரிச்சலைக் கொண்ட குடல் நோய் (IBS) வருகிறது.[1][8] குழந்தைப்பருவத்தினருக்கு இந்நோய் மிகவும் அரிதாகவே வருகிறது. இது பெடியாட்ரிக் நோயாளிகளாக இருக்கும் பெண்களை அதிக அளவில் ஆண்களைவிடவும் அதிகமாக தாக்குகிறது.[110] ஆனாலும், ஓரளவுக்கே பெண்களுக்கு ஆண்களை விட அதிக அளவில் கிரோன் நோய் தாக்கம் காணப்படுகிறது.[111] பெற்றோர், உறவினர் அல்லது கிரோன் நோய் கொண்ட நபர்களின் குழந்தைகள் ஆகியோர் இந்த நோய்க்கு ஆளாவதற்கான வாய்ப்பு 3 முதல் 20 மடங்கு வரை அதிகமாக இருக்கிறது.[112] இரட்டை ஆய்வுகளானது, 55% க்கும் அதிகமாக கிரோன் நோய்க்கான வாய்ப்புகள் இருப்பதாக கண்டறியப்பட்டது.[113]
வரலாறு[தொகு]
வார்ப்புரு:Stub-sect ஜியோவான்னி பாட்டிஸ்டா மோர்காக்னி (1682–1771) என்பவரால் அழற்சி நிறைந்த குடல் நோய்கள் விவரிக்கப்பட்டுள்ளன, போலிஷ் அறுவைசிகிச்சை மருத்துவர் ஆன்டோனி லெஸ்னியோவ்ஸ்கி 1904 -இல் இதை விவரித்தால் (இதனாலேயே நோய் மற்றொரு பெயரான "லெஸ்னியோவ்ஸ்கி க்ரோன் நோய் " என்று போலந்துநாட்டில் அழைக்கப்படுகிறது) மற்றும் ஸ்காட்லாந்து மருத்துவர் டி. கென்னடி டால்ஸியல் 1913 -இல் இதை விவரித்தார்.[114]
நியூயார்க் நகரத்தின், மவுன்ட் சினாய் மருத்துவமனையைச் சேர்ந்த பர்ரில் பெர்னார்டு கிரோன் என்ற அமெரிக்க இரைப்பை குடல் மருத்துவர் 1932 ஆம் ஆண்டில் பதினான்கு நோயாளிகளை விவரித்தார் மற்றும் அவற்றை அமெரிக்க மருத்து அமைப்புக்கு "டெர்மினல் இலியட்டிஸ்: புதிய மருத்துவ நோய் (A new clinical entity)" என்ற பெயரில் சமர்ப்பித்தார். அந்த ஆண்டின் பிற்பகுதியில், அவரும் அவருடைய சகாக்களான, லியோன் ஜின்ஸ்பர்க் மற்றும் கோர்டான் ஓப்பன்ஹீமர் ஆகியோர் இணைந்து ஒரு நோய்க்குறிப்பு தொடரை "பகுதிவாரி இலியட்டிஸ்: ஒரு நோய் மற்றும் மருத்துவ பொருள் (Regional ileitis: a pathologic and clinical entity)" என்ற பெயரில் வெளியிட்டனர்.[10]
குறிப்புகள்[தொகு]
- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1.11 1.12 1.13 Baumgart DC, Sandborn WJ (12 May 2007). "Inflammatory bowel disease: clinical aspects and established and evolving therapies.". The Lancet 369 (9573): 1641–57. doi:10.1016/S0140-6736(07)60751-X. பப்மெட்:17499606.
- ↑ Mayo Clinic: Crohn's Disease
- ↑ "National Digestive Diseases Information Clearinghouse". Archived from the original on 2014-06-09. பார்க்கப்பட்ட நாள் 2010-05-14.
- ↑ Barrett, JC; Hansoul, S; Nicolae, DL; Cho, JH; Duerr, RH; Rioux, JD; Brant, SR; Silverberg, MS et al.; Sarah Hansoul, Dan L Nicolae, Judy H Cho, Richard H Duerr, John D Rioux, Steven R Brant, Mark S Silverberg, Kent D Taylor, M Michael Barmada, Alain Bitton, Themistocles Dassopoulos, Lisa Wu Datta, Todd Green, Anne M Griffiths, Emily O Kistner, Michael T Murtha, Miguel D Regueiro, Jerome I Rotter, L Philip Schumm, A Hillary Steinhart, Stephan R Targan, Ramnik J Xavier, the NIDDK IBD Genetics Consortium, Cécile Libioulle, Cynthia Sandor, Mark Lathrop, Jacques Belaiche, Olivier Dewit, Ivo Gut, Simon Heath, Debby Laukens, Myriam Mni, Paul Rutgeerts, André Van Gossum, Diana Zelenika, Denis Franchimont, Jean-Pierre Hugot, Martine de Vos, Severine Vermeire, Edouard Louis, the Belgian-French IBD Consortium, the Wellcome Trust Case Control Consortium, Lon R Cardon, Carl A Anderson, Hazel Drummond, Elaine Nimmo, Tariq Ahmad, Natalie J Prescott, Clive M Onnie, Sheila A Fisher, Jonathan Marchini, Jilur Ghori, Suzannah Bumpstead, Rhian Gwilliam, Mark Tremelling, Panos Deloukas, John Mansfield, Derek Jewell, Jack Satsangi, Christopher G Mathew, Miles Parkes, Michel Georges, Mark J Daly (August 2008). "Genome-wide association defines more than 30 distinct susceptibility loci for Crohn's disease". Nature Genetics 40 (8): 955–962. doi:10.1038/ng.175. பப்மெட்:18587394.
- ↑ 5.0 5.1 Cosnes J (June 2004). "Tobacco and IBD: relevance in the understanding of disease mechanisms and clinical practice". Best Pract Res Clin Gastroenterol 18 (3): 481–96. doi:10.1016/j.bpg.2003.12.003. பப்மெட்:15157822.
- ↑ Loftus, E.V.; P. Schoenfeld, W. J. Sandborn (January 2002). "The epidemiology and natural history of Crohn's disease in population-based patient cohorts from North America: a systematic review". Alimentary Pharmacology & Therapeutics 16 (1): 51–60. doi:10.1046/j.1365-2036.2002.01140.x. பப்மெட்:11856078. https://archive.org/details/sim_alimentary-pharmacology-and-therapeutics_2002-01_16_1/page/51. பார்த்த நாள்: 2009-11-04.
- ↑ 7.0 7.1 Bernstein, Charles N.; Wajda, A; Svenson, LW; Mackenzie, A; Koehoorn, M; Jackson, M; Fedorak, R; Israel, D et al. (July 2006). "The epidemiology of inflammatory bowel disease in Canada: a population-based study". The American Journal of Gastroenterology 101 (7): 1559–68. doi:10.1111/j.1572-0241.2006.00603.x. பப்மெட்:16863561.
- ↑ 8.0 8.1 8.2 8.3 8.4 8.5 8.6 8.7 8.8
Wu, George Y (Jan 20, 2009). [emedicine.medscape.com/article/172940-overview "Crohn Disease"]. eMedicine. பார்க்கப்பட்ட நாள் 2009-11-04.
{{cite web}}: Check|url=value (help); Unknown parameter|coauthors=ignored (help) - ↑
Le, Tri H (Aug 7, 2008). [emedicine.medscape.com/article/183084-overview "Ulcerative colitis"]. eMedicine. பார்க்கப்பட்ட நாள் 2009-11-04.
{{cite web}}: Check|url=value (help) - ↑ 10.0 10.1 10.2 Crohn BB, Ginzburg L, Oppenheimer GD (2000). "Regional ileitis: a pathologic and clinical entity. 1932". Mt. Sinai J. Med. 67 (3): 263–8. பப்மெட்:10828911.
- ↑ 11.0 11.1 Gasche C, Scholmerich J, Brynskov J, D'Haens G, Hanauer S, Irvine E, Jewell D, Rachmilewitz D, Sachar D, Sandborn W, Sutherland L (2000). "A simple classification of Crohn's disease: report of the Working Party for the World Congresses of Gastroenterology, Vienna 1998". Inflamm Bowel Dis 6 (1): 8–15. பப்மெட்:10701144.
- ↑ Dubinsky MC, Fleshner PP. (2003). "Treatment of Crohn's Disease of Inflammatory, Stenotic, and Fistulizing Phenotypes". Curr Treat Options Gastroenterol 6 (3): 183–200. doi:10.1007/s11938-003-0001-1. பப்மெட்:12744819.
- ↑ 13.0 13.1 Pimentel, Mark; Michael Chang, Evelyn J. Chow, Siamak Tabibzadeh, Viorelia Kirit-Kiriak, Stephan R. Targan, Henry C. Lin (2000). "Identification of a prodromal period in Crohn's disease but not ulcerative colitis". American Journal of Gastroenterology 95 (12): 3458–62. doi:10.1111/j.1572-0241.2000.03361.x. பப்மெட்:11151877. https://archive.org/details/sim_american-journal-of-gastroenterology_2000-12_95_12/page/3458.
- ↑ Crohn's Disease Overview
- ↑ 15.0 15.1 15.2 15.3 Podolsky, Daniel K. (2002). "Inflammatory bowel disease". New England Journal of Medicine 346 (6): 417–29. doi:10.1056/NEJMra020831. பப்மெட்:12167685. http://content.nejm.org/cgi/content/extract/347/6/417. பார்த்த நாள்: 2006-07-02.
- ↑ Mueller, M. H.; M. E. Kreis, M. L. Gross, H. D. Becker, T. T. Zittel & E. C. Jehle (2002). "Anorectal functional disorders in the absence of anorectal inflammation in patients with Crohn's disease". British Journal of Surgery 89 (8): 1027–31. doi:10.1046/j.1365-2168.2002.02173.x. பப்மெட்:12153630. https://archive.org/details/sim_british-journal-of-surgery_2002-08_89_8/page/1027.
- ↑ Kumar, Vinay; Abul K. Abbas, Nelson Fausto (July 30, 2004). "Ch 17: The Gastrointestinal Tract". Robbins and Cotran: Pathologic Basis of Disease (7th ). Philadelphia, Pennsylvania: Elsevier Saunders. பக். 847. பன்னாட்டுத் தரப்புத்தக எண்:0-7216-0187-1.
- ↑ Taylor B, Williams G, Hughes L, Rhodes J (1989). "The histology of anal skin tags in Crohn's disease: an aid to confirmation of the diagnosis". Int J Colorectal Dis 4 (3): 197–9. doi:10.1007/BF01649703. பப்மெட்:2769004.
- ↑ Fix, Oren K.; Jorge A. Soto, Charles W. Andrews and Francis A. Farraye (2004). "Gastroduodenal Crohn's disease". Gastrointestinel Endoscopy 60 (6): 985. doi:10.1016/S0016-5107(04)02200-X. பப்மெட்:15605018.
- ↑ 20.0 20.1 Beattie, R.M.; N. M. Croft, J. M. Fell, N. A. Afzal and R. B. Heuschkel (2006). "Inflammatory bowel disease". Archives of Disease in Childhood 91 (5): 426–32. doi:10.1136/adc.2005.080481. பப்மெட்:16632672.
- ↑ Büller, H.A. (1997). "Problems in diagnosis of IBD in children". The Netherlands Journal of Medicine 50 (2): S8–S11. doi:10.1016/S0300-2977(96)00064-2. பப்மெட்:9050326.
- ↑ O'Keefe, S. J. (1996). "Nutrition and gastrointestinal disease". Scandinavian Journal of Gastroenterology Supplement 31 (220): 52–9. doi:10.3109/00365529609094750. பப்மெட்:8898436. https://archive.org/details/sim_scandinavian-journal-of-gastroenterology-supplement_1996_31_220/page/52.
- ↑ Danese, Silvio; Stefano Semeraro, Alfredo Papa, Italia Roberto, Franco Scaldaferri, Giuseppe Fedeli, Giovanni Gasbarrini, Antonio Gasbarrini (2005). "Extraintestinal manifestations in inflammatory bowel disease". World Journal of Gastroenterology 11 (46): 7227–36. பப்மெட்:16437620. http://www.wjgnet.com/1007-9327/11/7227.asp. பார்த்த நாள்: 2009-11-07.
- ↑ 24.0 24.1 Crohn's disease பரணிடப்பட்டது 2007-08-05 at the வந்தவழி இயந்திரம். professionals.epilepsy.com. Retrieved on July 13, 2007.
- ↑ MedlinePlus Encyclopedia Small bowel bacterial overgrowth
- ↑ Ekbom A, Helmick C, Zack M, Adami H (1990). "Increased risk of large-bowel cancer in Crohn's disease with colonic involvement". Lancet 336 (8711): 357–9. doi:10.1016/0140-6736(90)91889-I. பப்மெட்:1975343.
- ↑ Collins P, Mpofu C, Watson A, Rhodes J (2006). "Strategies for detecting colon cancer and/or dysplasia in patients with inflammatory bowel disease". Cochrane Database Syst Rev (2): CD000279. doi:10.1002/14651858.CD000279.pub3. பப்மெட்:16625534.
- ↑ Lynne V McFarland (2008). "Colorectal cancer and dysplasia in inflammatory bowel disease". World Journal of Gastroenterology: 2665.
- ↑ Evans J, Steinhart A, Cohen Z, McLeod R (2003). "Home total parenteral nutrition: an alternative to early surgery for complicated inflammatory bowel disease". J Gastrointest Surg 7 (4): 562–6. doi:10.1016/S1091-255X(02)00132-4. பப்மெட்:12763417.
- ↑ "Complications of Crohn's Disease". Archived from the original on 2012-11-04. பார்க்கப்பட்ட நாள் 2009-11-07.
- ↑ Kaplan, C (2005-10-21). "IBD and Pregnancy: What You Need to Know". Crohn's and Colitis Foundation of America. Archived from the original on 2012-02-17. பார்க்கப்பட்ட நாள் 2009-11-07.
{{cite web}}: Unknown parameter|=ignored (help) - ↑ Braat H, Peppelenbosch MP, Hommes DW (August 2006). "Immunology of Crohn's disease". Ann. N. Y. Acad. Sci. 1072: 135–54. doi:10.1196/annals.1326.039. பப்மெட்:17057196.
- ↑ Henckaerts L, Figueroa C, Vermeire S, Sans M (May 2008). "The role of genetics in inflammatory bowel disease". Curr Drug Targets 9 (5): 361–8. doi:10.2174/138945008784221161. பப்மெட்:18473763.
- ↑ 34.0 34.1 34.2 Marks DJ, Harbord MW, MacAllister R, Rahman FZ, Young J, Al-Lazikani B, Lees W, Novelli M, Bloom S, Segal AW (2006). "Defective acute inflammation in Crohn's disease: a clinical investigation". Lancet 367 (9511): 668–78. doi:10.1016/S0140-6736(06)68265-2. பப்மெட்:16503465.
- ↑ Comalada M, Peppelenbosch MP (September 2006). "Impaired innate immunity in Crohn's disease". Trends Mol Med 12 (9): 397–9. doi:10.1016/j.molmed.2006.07.005. பப்மெட்:16890491.
- ↑ "Crohn's disease has strong genetic link: study". Crohn's and Colitis Foundation of America. 2007-04-16. Archived from the original on 2007-05-02. பார்க்கப்பட்ட நாள் 2009-11-07.
{{cite web}}: Unknown parameter|=ignored (help) - ↑ Ogura Y, Bonen DK, Inohara N, et al. (2001). "A frameshift mutation in NOD2 associated with susceptibility to Crohn's disease". Nature 411 (6837): 603–6. doi:10.1038/35079114. பப்மெட்:11385577.
- ↑ Cuthbert A, Fisher S, Mirza M, et al. (2002). "The contribution of NOD2 gene mutations to the risk and site of disease in inflammatory bowel disease". Gastroenterology 122 (4): 867–74. doi:10.1053/gast.2002.32415. பப்மெட்:11910337. https://archive.org/details/sim_gastroenterology_2002-04_122_4/page/867.
- ↑ Clevers, H (2009). "Inflammatory Bowel Disease, Stress, and the Endoplasmic Reticulum". N Engl J Med 360 (7): 726–727. doi:10.1056/NEJMcibr0809591. பப்மெட்:19213688. http://content.nejm.org/cgi/content/full/360/7/726.
- ↑ Kaser, A; Lee, AH; Franke, A; Glickman, JN; Zeissig, S; Tilg, H; Nieuwenhuis, EE; Higgins, DE et al. (5 September 2008). "XBP1 Links ER Stress to Intestinal Inflammation and Confers Genetic Risk for Human Inflammatory Bowel Disease". Cell (Cell Press) 134 (5): 743–756. doi:10.1016/j.cell.2008.07.021. பப்மெட்:18775308. பப்மெட் சென்ட்ரல்:2586148. http://www.cell.com/content/article/abstract?uid=PIIS0092867408009410.[தொடர்பிழந்த இணைப்பு]
- ↑ Lesko S, Kaufman D, Rosenberg L, et al. (1985). "Evidence for an increased risk of Crohn's disease in oral contraceptive users". Gastroenterology 89 (5): 1046–9. பப்மெட்:4043662. https://archive.org/details/sim_gastroenterology_1985-11_89_5/page/1046.
- ↑ Cobrin GM, Abreu MT (2005). "Defects in mucosal immunity leading to Crohn's disease". Immunol. Rev. 206: 277–95. doi:10.1111/j.0105-2896.2005.00293.x. பப்மெட்:16048555.
- ↑ 43.0 43.1 Elson, CO; Cong, Y; Weaver, CT; Schoeb, TR; Mcclanahan, TK; Fick, RB; Kastelein, RA (2007). "Monoclonal Anti–Interleukin 23 Reverses Active Colitis in a T Cell–Mediated Model in Mice". Gastroenterology 132 (7): 2359. doi:10.1053/j.gastro.2007.03.104. பப்மெட்:17570211. https://archive.org/details/sim_gastroenterology_2007-06_132_7/page/2359.
- ↑ Prescott NJ, Fisher SA, Franke A, et al. (2007). "A nonsynonymous SNP in ATG16L1 predisposes to ileal Crohn's disease and is independent of CARD15 and IBD5". Gastroenterology 132 (5): 1665–71. doi:10.1053/j.gastro.2007.03.034. பப்மெட்:17484864. https://archive.org/details/sim_gastroenterology_2007-05_132_5/page/1665.
- ↑ Marks DJ, Segal AW. (January 2008). "Innate immunity in inflammatory bowel disease: a disease hypothesis". J Pathol. 214 (2): 260–6. doi:10.1002/path.2291. பப்மெட்:18161747.
- ↑ Dessein R, Chamaillard M, Danese S (September 2008). "Innate immunity in Crohn's disease: the reverse side of the medal". J Clin Gastroenterol 42 (Suppl 3 Pt 1): S144–7. doi:10.1097/MCG.0b013e3181662c90 (inactive 2009-09-20). பப்மெட்:18806708.
- ↑ "OVERVIEW: MAP and Crohn's Disease Research". Archived from the original on 2009-09-11. பார்க்கப்பட்ட நாள் 2009-11-07.
- ↑ Sartor, R. (July 2006). [www.nature.com/nrgastro/journal/v3/n7/full/ncpgasthep0528.html "Mechanisms of Disease: pathogenesis of Crohn's disease and ulcerative colitis"]. Nature Clinical Practice Gastroenterology & Hepatology 3 (7): 390–407. doi:10.1038/ncpgasthep0528. www.nature.com/nrgastro/journal/v3/n7/full/ncpgasthep0528.html. PubMed
- ↑ Naser SA, Collins MT (2005). "Debate on the lack of evidence of Mycobacterium avium subsp. paratuberculosis in Crohn's disease". Inflamm. Bowel Dis. 11 (12): 1123. doi:10.1097/01.MIB.0000191609.20713.ea. பப்மெட்:16306778.
- ↑ Giaffer MH, Clark A, Holdsworth CD (1992). "Antibodies to Saccharomyces cerevisiae in patients with Crohn's disease and their possible pathogenic importance". Gut 33 (8): 1071–5. doi:10.1136/gut.33.8.1071. பப்மெட்:1398231.
- ↑ Baumgart M et al. (2007). "Culture independent analysis of ileal mucosa reveals a selective increase in invasive Escherichia coli of novel phylogeny relative to depletion of Clostridiales in Crohn's disease involving the ileum". The ISME Journal 1 (5): 403. doi:10.1038/ismej.2007.52. பப்மெட்:18043660. http://www.nature.com/ismej/journal/v1/n5/full/ismej200752a.html.
- ↑ "Possible links between Crohn's disease and Paratuberculosis" (PDF). EUROPEAN COMMISSION DIRECTORATE-GENERAL HEALTH & CONSUMER PROTECTION. Archived from the original (PDF) on 2008-12-17. பார்க்கப்பட்ட நாள் 2009-11-07.
- ↑ Gui GP, Thomas PR, Tizard ML, Lake J, Sanderson JD, Hermon-Taylor J (March 1997). "Two-year-outcomes analysis of Crohn's disease treated with rifabutin and macrolide antibiotics" (PDF). J. Antimicrob. Chemother. 39 (3): 393–400. doi:10.1093/jac/39.3.393. பப்மெட்:9096189. http://jac.oxfordjournals.org/cgi/reprint/39/3/393.
- ↑ Cenac N, Andrews CN, Holzhausen M, et al. (March 2007). "Role for protease activity in visceral pain in irritable bowel syndrome". J. Clin. Invest. 117 (3): 636–47. doi:10.1172/JCI29255. பப்மெட்:17304351.
- ↑ Cenac N, Coelho AM, Nguyen C, et al. (November 2002). "Induction of intestinal inflammation in mouse by activation of proteinase-activated receptor-2". Am. J. Pathol. 161 (5): 1903–15. பப்மெட்:12414536. பப்மெட் சென்ட்ரல்:1850779. http://ajp.amjpathol.org/cgi/pmidlookup?view=long&pmid=12414536.[தொடர்பிழந்த இணைப்பு]
- ↑ Boorom KF, Smith H, Nimri L, et al. (October 2008). "Oh my aching gut: irritable bowel syndrome, Blastocystis, and asymptomatic infection". Parasit Vectors 1 (1): 40. doi:10.1186/1756-3305-1-40. பப்மெட்:18937874.
- ↑ Hugot, Jean-Pierre; Alberti, Corinne; Berrebi, Dominique; Bingen, Edouard; Cezard, Jean-Pierre (2003-12-13). "Crohn's disease: the cold chain hypothesis". The Lancet 362 (9400): 2012–2015. doi:10.1016/S0140-6736(03)15024-6. http://www.thelancet.com/journals/lancet/article/PIIS0140-6736(03)15024-6.
- ↑ "Fridges blamed for Crohn's disease rise". Medical News TODAY. 2003-12-12 இம் மூலத்தில் இருந்து 2009-01-03 அன்று. பரணிடப்பட்டது.. https://web.archive.org/web/20090103190132/http://www.medicalnewstoday.com/articles/4849.php.
- ↑ Forbes, Alastair; Kalantzis, Tommy (July 2006). [www.springerlink.com/content/p6q21tp76x013u51/ "Crohn's disease : the cold chain hypothesis"]. International Journal of Colorectal Disease (Springer Berlin / Heidelberg) 21 (5): 399–401. doi:10.1007/s00384-005-0003-7. பன்னாட்டுத் தர தொடர் எண்:0179-1958. பப்மெட்:16059694. www.springerlink.com/content/p6q21tp76x013u51/. பார்த்த நாள்: 2009-11-04.
- ↑ Subramanian, Sreedhar; Carol, L. Roberts; Hart, C. Anthony; Martin, Helen M.; Edwards, Steve W.; Rhodes, Jonathan M.; Campbell, Barry J. (2008). "Replication of Colonic Crohn's Disease Mucosal Escherichia coli Isolates within Macrophages and Their Susceptibility to Antibiotics". Antimicrobial Agents and Chemotherapy 52 (2): 427–434. doi:10.1128/AAC.00375-07. பப்மெட்:18070962. பப்மெட் சென்ட்ரல்:2224732. http://aac.asm.org/cgi/content/abstract/52/2/427. பார்த்த நாள்: 2010-05-14.
- ↑ Mpofu, Chiedzo M.; Cambell, Barry J.; Subramanin, Sreedhar; Marshall-Clarke, Stuart; Hart, Anthony C.; Cross, Andy; Roberts, Carol L.; McGoldrick, Adrian et al. (2007). "Microbial Mannan Inhibits Bacterial Killing by Macrophages: A Possible Pathogenic Mechanism for Crohn’s Disease". Gastroenterology, the official journal of the AGA Institute 133 (5): 1487–1498. doi:10.1053/j.gastro.2007.08.004. பப்மெட்:17919633. http://www.gastrojournal.org/article/S0016-5085(07)01450-3/abstract.
- ↑ "New insights into Crohn's Disease". Archived from the original on 2013-09-23. பார்க்கப்பட்ட நாள் 2010-05-14.
{{cite web}}: Unknown parameter|=ignored (help) - ↑ Crawford JM. "The Gastrointestinal tract, Chapter 17". In Cotran RS, Kumar V, Robbins SL. Robbins Pathologic Basis of Disease: 5th Edition . W.B. Saunders and Company, Philadelphia, 1994.
- ↑ HCP: Pill Cam, Capsule Endoscopy, Esophageal Endoscopy
- ↑ 65.0 65.1 Hara, Amy K.; Jonathan A. Leighton, Russell I. Heigh, Virender K. Sharma, Alvin C. Silva, Giovanni De Petris, Joseph G. Hentz and David E. Fleischer (January 2006). "Crohn disease of the small bowel: preliminary comparison among CT enterography, capsule endoscopy, small-bowel follow-through, and ileoscopy". Radiology 238 (1): 128–34. doi:10.1148/radiol.2381050296. பப்மெட்:16373764. https://archive.org/details/sim_radiology_2006-01_238_1/page/128. பார்த்த நாள்: 2009-11-04.
- ↑ Triester, Stuart L.; Jonathan A. Leighton, Grigoris I. Leontiadis, Suryakanth R. Gurudu, David E. Fleischer, Amy K. Hara, Russell I. Heigh, Arthur D. Shiff, and Virender K. Sharma (2006). "A meta-analysis of the yield of capsule endoscopy compared to other diagnostic modalities in patients with non-stricturing small bowel Crohn's disease". The American Journal of Gastroenterology 101 (5): 954–64. doi:10.1111/j.1572-0241.2006.00506.x. பப்மெட்:16696781. https://archive.org/details/sim_american-journal-of-gastroenterology_2006_101_5/page/954. பார்த்த நாள்: 2009-11-04.
- ↑ Dixon, P.M.; M.E. Roulston and D.J. Nolan (1993). "The small bowel enema: a ten year review". Clinical Radiology 47 (1): 46–8. doi:10.1016/S0009-9260(05)81213-9. பப்மெட்:8428417. https://archive.org/details/sim_clinical-radiology_1993-01_47_1/page/46.
- ↑ Carucci, L. R.; M. S. Levine (2002). "Radiographic imaging of inflammatory bowel disease". Gastroenterology Clinics of North America 31 (1): 93–117. doi:10.1016/S0889-8553(01)00007-3. பப்மெட்:12122746. https://archive.org/details/sim_gastroenterology-clinics-of-north-america_2002-03_31_1/page/93.
- ↑ Rajesh, A.; D.D.T. Maglinte (2006). "Multislice CT enteroclysis: technique and clinical applications". Clinical Radiology 61 (1): 31–9. doi:10.1016/j.crad.2005.08.006. பப்மெட்:16356814. https://archive.org/details/sim_clinical-radiology_2006-01_61_1/page/31.
- ↑ Zissin, Rivka; Marjorie Hertz, Alexandra Osadchy, Ben Novis and Gabriela Gayer (2005). "Computed Tomographic Findings of Abdominal Complications of Crohn’s Disease—Pictorial Essay" (PDF). Canadian Association of Radiologists Journal 56 (1): 25–35. பப்மெட்:15835588 இம் மூலத்தில் இருந்து 2006-08-14 அன்று. பரணிடப்பட்டது.. https://web.archive.org/web/20060814005314/http://www.carj.ca/issues/2005-Feb/25/pg25.pdf. பார்த்த நாள்: 2009-11-07.
- ↑ MacKalski, B. A.; C. N. Bernstein (2005). "New diagnostic imaging tools for inflammatory bowel disease". Gut 55 (5): 733–41. doi:10.1136/gut.2005.076612. பப்மெட்:16609136.
- ↑ Goh, Jason; C. A. O'Morain (2003). "Review article: nutrition and adult inflammatory bowel disease". Alimentary Pharmacology & Therapeutics 17 (3): 307–20. doi:10.1046/j.1365-2036.2003.01482.x. பப்மெட்:12562443.
- ↑ Chamouard, Patrick; Zoe Richert, Nicolas Meyer, Gabriel Rahmi, René Baumann (2006). "Diagnostic Value of C-Reactive Protein for Predicting Activity Level of Crohn's Disease". Clinical Gastroenterology and Hepatology 4 (7): 882. doi:10.1016/j.cgh.2006.02.003. பப்மெட்:16630759. Epub ahead of print
- ↑ Kaila, B; K Orr and C N Bernstein (2005). [www.pulsus.com/journals/abstract.jsp?sCurrPg=journal&jnlKy=2&atlKy=743&isuKy=263&isArt=t "The anti-Saccharomyces cerevisiae antibody assay in a province-wide practice: accurate in identifying cases of Crohn's disease and predicting inflammatory disease"]. The Canadian Journal of Gastroenterology 19 (12): 717–21. பப்மெட்:16341311. www.pulsus.com/journals/abstract.jsp?sCurrPg=journal&jnlKy=2&atlKy=743&isuKy=263&isArt=t. பார்த்த நாள்: 2006-07-02.
- ↑ Israeli, E.; I. Grotto, B. Gilburd, R. D. Balicer, E. Goldin, A. Wiik and Y. Shoenfeld (2005). "Anti-Saccharomyces cerevisiae and antineutrophil cytoplasmic antibodies as predictors of inflammatory bowel disease". Gut 54 (9): 1232–6. doi:10.1136/gut.2004.060228. பப்மெட்:16099791.
- ↑ Ferrante, M.; L. Henckaerts, M. Joossens, M. Pierik, S. Joossens, N. Dotan, G.L. Norman , R.T. Altstock , K. Van Steen , P. Rutgeerts , G. Van Assche and S.Vermeire (2007). "New serological markers in inflammatory bowel disease are associated with complicated disease behaviour". Gut 56 (10): 1394–403. doi:10.1136/gut.2006.108043. பப்மெட்:17456509. https://archive.org/details/sim_gut_2007-10_56_10/page/1394.
- ↑ Papp, M.; I. Altorjay, N. Dotan, K. Palatka, I. Foldi, J. Tumpek, S. Sipka, M. Udvardy, T. Dinya, L. Lakatos, A. Kovacs, T. Molnar, Z. Tulassay, P. Mihelle, G.L. Norman, T. Szamosi , J. Papp; Hungarian IBD Study Group and P.L. Lakatos (2008). "New serological markers for inflammatory bowel disease are associated with earlier age at onset, complicated disease behavior, risk for surgery, and NOD2/CARD15 genotype in a Hungarian IBD cohort". Am J Gastroenterol 104 (6): 1426–34. doi:10.1111/j.1572-0241.2007.01652.x. பப்மெட்:18047543.
- ↑ Seow, C.H.; J.M. Stempak, W. Xu, H. Lan, A.M. Griffiths, G.R. Greenberg, A.H. Steinhart, N. Dotan and M.S. Silverberg (2009). "Novel anti-glycan antibodies related to inflammatory bowel disease diagnosis and phenotype". Am J Gastroenterol 104 (6): 1426–34. doi:10.1038/ajg.2009.79. பப்மெட்:19491856. https://archive.org/details/sim_american-journal-of-gastroenterology_2009-06_104_6/page/1426.
- ↑ Dotan, I. (2007). "Serologic markers in inflammatory bowel disease: tools for better diagnosis and disease stratification". Expert Rev Gastroenterol Hepatol 1 (2): 265–74. doi:10.1586/17474124.1.2.265. பப்மெட்:19072419.
- ↑ 80.0 80.1 80.2 80.3 Kornbluth, Asher; David B. Sachar (July 2004). "Ulcerative colitis practice guidelines in adults (update): American College of Gastroenterology, Practice Parameters Committee" (PDF). American Journal of Gastroenterology 99 (7): 1371–85. doi:10.1111/j.1572-0241.2004.40036.x. பப்மெட்:15233681. http://www.acg.gi.org/physicians/guidelines/UlcerativeColitisUpdate.pdf. பார்த்த நாள்: 2009-11-07.
- ↑ 81.0 81.1 81.2 81.3 81.4 Hanauer, Stephen B.; William Sandborn (2001-03-01). "Management of Crohn's disease in adults" (PDF). American Journal of Gastroenterology 96 (3): 635–43. doi:10.1111/j.1572-0241.2001.03671.x. பப்மெட்:11280528. http://www.acg.gi.org/physicians/guidelines/CrohnsDiseaseinAdults.pdf. பார்த்த நாள்: 2009-11-07.
- ↑ Broomé, Ulrika; Annika Bergquist (February 2006). "Primary sclerosing cholangitis, inflammatory bowel disease, and colon cancer". Seminars in Liver Disease 26 (1): 31–41. doi:10.1055/s-2006-933561. பப்மெட்:16496231. https://archive.org/details/sim_seminars-in-liver-disease_2006-02_26_1/page/31.
- ↑ Shepherd, NA. (Aug 2002). "Granulomas in the diagnosis of intestinal Crohn's disease: a myth exploded?". Histopathology 41 (2): 166–8. doi:10.1046/j.1365-2559.2002.01441.x. பப்மெட்:12147095.
- ↑ Mahadeva, U.; Martin, JP.; Patel, NK.; Price, AB. (Jul 2002). "Granulomatous ulcerative colitis: a re-appraisal of the mucosal granuloma in the distinction of Crohn's disease from ulcerative colitis.". Histopathology 41 (1): 50–5. doi:10.1046/j.1365-2559.2002.01416.x. பப்மெட்:12121237.
- ↑ "Clinical Research Alliance Update" (PDF). Crohn's and Colitis Foundation of America. 2007-05-01. Archived from the original (PDF) on 2008-02-16. பார்க்கப்பட்ட நாள் 2008-02-14.
- ↑ 86.0 86.1 Fries, WS (2007-05-16). "Crohn's Disease: 54 Tips to Help You Manage". WebMD. பார்க்கப்பட்ட நாள் 2008-02-14.
{{cite web}}: Unknown parameter|coauthor=ignored (help) - ↑ Food and Drug Administration(April 22, 2008). "[www.fda.gov/NewsEvents/Newsroom/PressAnnouncements/2008/ucm116882.htm FDA Approves Cimzia to Treat Crohn's Disease]". செய்திக் குறிப்பு. பார்க்கப்பட்டது: 2009-11-04.
- ↑ Sandborn, W.J.; Colombel, J.F.; Enns, R.; Feagan, B.G.; Hanauer, S.B.; Lawrance, I.C.; Panaccione, R.; Sanders, M.; Schreiber, S.; Targan, S.; Others, (2005). "Natalizumab Induction and Maintenance Therapy for Crohn's Disease". New England Journal of Medicine 353 (18): 1912. doi:10.1056/NEJMoa043335. பப்மெட்:16267322.
- ↑ Macdonald, JK; Mcdonald, JW; McDonald, J.W.D. (2006). "Natalizumab for induction of remission in Crohn's disease (Cochrane Review)". The Cochrane Database of Systematic Reviews 3: 1465–858. doi:10.1002/14651858.CD006097. பப்மெட்:16856112. http://dellboy.update-software.com/abstracts/AB006097.htm. பார்த்த நாள்: 2008-02-15.[தொடர்பிழந்த இணைப்பு]
- ↑ Longmore, Murray; Ian Wilkinson, Tom Turmezei, Chee Kay Cheung (2007). Oxford Handbook of Clinicial Medicine, 7th edition. Oxford University Press. பக். 266–7. பன்னாட்டுத் தரப்புத்தக எண்:0-19-856837-1. https://archive.org/details/oxfordhandbookof0000unse_m8y0.
- ↑ *Smith JP, Stock H, Bingaman S, Mauger D, Rogosnitzky M, Zagon IS (April 2007). "Low-dose naltrexone therapy improves active Crohn's disease.". Am J Gastroenterol 102 (4): 820–8. doi:10.1111/j.1572-0241.2007.01045.x. பப்மெட்:17222320. https://archive.org/details/sim_american-journal-of-gastroenterology_2007-04_102_4/page/820.
- ↑ Tresca, AJ (2007-01-12). "Resection Surgery for Crohn's Disease". About.com. Archived from the original on 2007-11-13. பார்க்கப்பட்ட நாள் 2008-02-14.
- ↑ Ozuner G, Fazio VW, Lavery IC, Milsom JW, Strong SA (1996). "Reoperative rates for Crohn's disease following strictureplasty. Long-term analysis". Dis. Colon Rectum 39 (11): 1199–203. doi:10.1007/BF02055108. பப்மெட்:8918424. https://archive.org/details/sim_diseases-of-the-colon-rectum_1996-11_39_11/page/1199.
- ↑ Short Bowel Syndrome பரணிடப்பட்டது 2014-03-21 at the வந்தவழி இயந்திரம் as defined by the National Institute of Diabetes and Digestive and Kidney Diseases
- ↑ Rhodes, M (2006-10-24). "Intestinal transplant for Crohn's disease". revolutionhealth.com. பார்க்கப்பட்ட நாள் 2009-03-22.
- ↑ Croese J, O'neil J, Masson J, et al. (2006). "A proof of concept study establishing Necator americanus in Crohn's patients and reservoir donors". Gut 55 (1): 136–7. doi:10.1136/gut.2005.079129. பப்மெட்:16344586. பப்மெட் சென்ட்ரல்:1856386. https://archive.org/details/sim_gut_2006-01_55_1/page/136.
- ↑ Caprilli R, Gassull M, Escher J et al. (2006). "European evidence based consensus on the diagnosis and management of Crohn's disease: special situations". Gut 55 Suppl 1: i36–58. doi:10.1136/gut.2005.081950c. பப்மெட்:16481630.
- ↑ 98.0 98.1 Joos S, Brinkhaus B, Maluche C, et al. (2004). "Acupuncture and moxibustion in the treatment of active Crohn's disease: a randomized controlled study". Digestion 69 (3): 131–9. doi:10.1159/000078151. பப்மெட்:15114043.
- ↑ Feagan BG, Fedorak RN, Irvine EJ, et al. (2000). "A comparison of methotrexate with placebo for the maintenance of remission in Crohn's disease. North American Crohn's Study Group Investigators". N. Engl. J. Med. 342 (22): 1627–32. doi:10.1056/NEJM200006013422202. பப்மெட்:10833208.
- ↑ Ursing B, Alm T, Bárány F, et al. (1982). "A comparative study of metronidazole and sulfasalazine for active Crohn's disease: the cooperative Crohn's disease study in Sweden. II. Result". Gastroenterology 83 (3): 550–62. பப்மெட்:6124474. https://archive.org/details/sim_gastroenterology_1982-09_83_3/page/550.
- ↑ Cohen LB (2004). "Re: Disappearance of Crohn's ulcers in the terminal ileum after thalidomide therapy. Can J Gastroenterol 2004; 18(2): 101-104". Can. J. Gastroenterol. 18 (6): 419; author reply 419. பப்மெட்:15230268.
- ↑ "Cannabis-based drugs could offer new hope for inflammatory bowel disease patients". Archived from the original on 2010-01-12. பார்க்கப்பட்ட நாள் 2010-05-14.
- ↑ Saccharomyces boulardii in maintenance treatment of Crohn's disease. Guslandi M, Mezzi G, Sorghi M, Testoni PA. Dig Dis Sci 2000;45:1462-1464.
- ↑ Malchow HA. Crohn’s disease and Escherichia coli. A new approach in therapy to maintain remission of colonic Crohn’s disease? J Clin Gastroenterol 1997;25:653-658
- ↑ PubMed
- ↑ 107.0 107.1 Hiatt, Robert A.; Leon Kaufman (1988). "Epidemiology of inflammatory bowel disease in a defined northern California population". Western Journal of Medicine 149 (5): 541–6. பப்மெட்:3250100.
- ↑ Moum, B.; M. H. Vatn, A. Ekbom, E. Aadland, O. Fausa, I. Lygren, N. Stray, J. Sauar, T. Schulz (1996). "Incidence of Crohn's disease in four counties in southeastern Norway, 1990-93. A prospective population-based study. The Inflammatory Bowel South-Eastern Norway (IBSEN) Study Group of Gastroenterologists". Scandinavian Journal of Gastroenterology 31 (4): 355–61. doi:10.3109/00365529609006410. பப்மெட்:8726303. https://archive.org/details/sim_scandinavian-journal-of-gastroenterology_1996-04_31_4/page/355.
- ↑ Shivananda, S.; J. Lennard-Jones, R. Logan, N. Fear, A. Price, L. Carpenter and M. van Blankenstein (1996). "Incidence of inflammatory bowel disease across Europe: is there a difference between north and south? Results of the European Collaborative Study on Inflammatory Bowel Disease (EC-IBD)". Gut 39 (5): 690–7. doi:10.1136/gut.39.5.690. பப்மெட்:9014768.
- ↑ "Crohn's disease manifests differently in boys and girls". CCFA.org. Archived from the original on 2008-02-16.
{{cite web}}: Unknown parameter|=ignored (help) - ↑ "Who is affected by Crohn's disease". WebMD.com. Archived from the original on 2009-01-23.
{{cite web}}: Unknown parameter|=ignored (help) - ↑ Satsangi J, Jewell DP, Bell JI (1997). "The genetics of inflammatory bowel disease". Gut 40 (5): 572–4. பப்மெட்:9203931. பப்மெட் சென்ட்ரல்:1027155. http://gut.bmj.com/cgi/pmidlookup?view=long&pmid=9203931.
- ↑ Tysk C, Lindberg E, Järnerot G, Flodérus-Myrhed B (1988). "Ulcerative colitis and Crohn's disease in an unselected population of monozygotic and dizygotic twins. A study of heritability and the influence of smoking". Gut 29 (7): 990–6. doi:10.1136/gut.29.7.990. பப்மெட்:3396969. பப்மெட் சென்ட்ரல்:1433769. http://gut.bmj.com/cgi/pmidlookup?view=long&pmid=3396969.
- ↑ Kirsner JB (1988). "Historical aspects of inflammatory bowel disease". J. Clin. Gastroenterol. 10 (3): 286–97. doi:10.1097/00004836-198806000-00012. பப்மெட்:2980764.
புற இணைப்புகள்[தொகு]
குரோன் நோய் குர்லியில்

